Гипертоническая болезнь. Определение, этиология и патогенез, классификация, клиническая картина, диагностика и лечение.
Раздел: Статьи
/
Общая врачебная практика.
/
Кардиология.
/
Гипертоническая болезнь. Определение, этиология и патогенез, классификация, клиническая картина, диагностика и лечение.
Содержание
Краткая информация по гипертонической болезни
- Определение заболевания или состояния
- Этиология и патогенез гипертонической болезни
- Эпидемиология артериальной гипертензии
- Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем,связанных со здоровьем
- Классификация артериальной гипертензии
- Клиническая картина гипертонической болезни
Диагностика гипертонической болезни, медицинские показания и противопоказания к применению методов диагностики.
- Критерии установления диагноза гипертонической болезни
- Принципы формулировки диагноза при артериальной гипертензии
- Принципы измерения АД
- Оценка сердечно-сосудистого риска
- Жалобы и анамнез
- Физикальное обследование пациентов при артериальной гипертензии
- Лабораторная диагностика гипертонической болезни
- Инструментальная диагностика гипертонической болезни
- Иные диагностические исследования
Лечение, включая медикаментозную и немедикаментозную терапию, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
- Показания к антигипертензивной терапии
- Целевые уровни артериального давления
- Немедикаментозное лечение артериальной гипертензии
- Медикаментозная терапия артериальной гипертензии
- - Общие принципы медикаментозной терапии гипертонической болезни
- - Основные классы препаратов для лечения артериальной гипертензии
- - Аппаратное лечение артериальной гипертензии
Определение заболевания или состояния
Артериальная гипертензия (АГ) — синдром повышения систолического АД (далее — САД) ≥140 мм рт. ст. и/или диастолического АД (далее — ДАД) ≥90 мм рт. ст.
Гипертоническая болезнь (далее — ГБ) — хронически протекающее заболевание, основным проявлением которого является повышение АД, не связанное с выявлением явных причин, приводящих к развитию вторичных форм артериальной гипертензии (симптоматические артериальная гипертензия). Термин «гипертоническая болезнь», предложенный Г. Ф. Лангом в 1948 г., соответствует терминам «эссенциальная гипертензия» и «артериальная гипертензия», используемым за рубежом. ГБ преобладает среди всех форм АГ, ее распространенность превышает 90%.
Вторичная (симптоматическая) АГ — АГ, обусловленная известной причиной, которую можно устранить с помощью соответствующего вмешательства.
Гипертонический криз — cостояние, вызванное значительным повышением АД, ассоциирующееся с острым поражением органов-мишеней, нередко жизнеугрожающим, требующее немедленных квалифицированных действий, направленных на снижение АД, обычно с помощью внутривенной терапии
Этиология и патогенез гипертонической болезни.
Предрасполагающие факторы
Этиология артериальной гипертензии остается не до конца выясненной, но выявлен ряд факторов, тесно и независимо связанных с повышением АД:
• возраст — увеличение возраста ассоциировано с повышением частоты АГ и уровня АД (прежде всего систолического) ;
• избыточная масса тела и ожирение способствуют повышению АД;
• наследственная предрасположенность — повышение АД встречается приблизительно в 2 раза чаще среди лиц, у которых один или оба родителя имели АГ. Эпидемиологические исследования показали, что около 30% вариаций АД в различных популяциях обусловлены генетическими факторами .
• избыточное потребление натрия (>5 г/день) ;
• злоупотребление алкоголем;
• гиподинамия.
Стойкое и длительное повышение АД обусловлено изменением соотношения трех гемодинамических показателей:
• повышением общего периферического сосудистого сопротивления (ОПСС);
• увеличением сердечного выброса (минутного объема);
• увеличением объема циркулирующей крови (ОЦК).
Наиболее важными патогенетическими звеньями формирования и прогрессирования эссенциальной АГ (ГБ) являются:
• активация симпатоадреналовой системы (САС) (реализуется преимущественно через альфа- и бета-адренорецепторы);
• активация ренин-ангиотензин-альдостероновой системы (РААС); в т.ч. повышение продукции минералокортикоидов (альдостерона и др.), инициируемое, в частности, гиперактивацией почечной РААС;
• нарушение мембранного транспорта катионов (Nа+, Са2+, К+);
• увеличение реабсорбции натрия в почках;
• дисфункция эндотелия с преобладанием продукции вазоконстрикторных субстанций (тканевого ангиотензина-II, эндотелина) и снижением выработки депрессорных соединений (брадикинина, NО, простациклина и др.);
• структурные изменения сосудистой стенки артерий мышечного (резистивного) и эластического типа, в том числе вследствие низкоинтенсивного неинфекционного воспаления;
• нарушение микроциркуляции (снижение плотности капилляров);
• нарушение барорецепторного звена системы центральной регуляции уровня АД;
• повышение жесткости крупных сосудов.
Эпидемиология артериальной гипертензии
Распространенность артериальной гипертензии среди взрослого населения составляет 30–45% . Распространенность АГ не зависит от уровня дохода и одинакова в странах с низким, средним и высоким уровнями дохода . В российской популяции среди мужчин в возрасте 25–65 лет распространенность АГ несколько выше (в некоторых регионах она достигает 47%), тогда как среди женщин распространенность АГ — около 40% . Распространенность АГ увеличивается с возрастом, достигая 60% и выше у лиц старше 60 лет . Поскольку наблюдаемое увеличение продолжительности жизни сопровождается постарением населения и, соответственно, увеличением количества малоподвижных пациентов с избыточной массой тела, прогнозируется, что распространенность АГ будет расти во всем мире. Согласно прогнозу, к 2025 году число пациентов АГ увеличится на 15–20% и достигнет почти 1,5 миллиардов .
АГ является ведущим фактором риска развития сердечно-сосудистых (СС) (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных (хроническая болезнь почек (ХБП)) заболеваний.
Взаимосвязь артериального давления с риском развития сердечно-сосудистых, цереброваскулярных и почечных осложнений.
Повышенное АД является основным фактором развития преждевременной смерти и причиной почти 10 миллионов смертей и более чем 200 миллионов случаев инвалидности в мире. Уровень САД ≥140 мм рт. ст. ассоциируется с повышением риска смертности и инвалидности в 70% случаев, при этом наибольшее число смертей в течение года, связанных с уровнем САД, возникают вследствие ИБС, ишемических и геморрагических инсультов. Между уровнем АД и риском сердечно-сосудистых заболеваний (ССЗ) существует прямая связь. Эта связь начинается с относительно низких значений — 110–115 мм рт. ст. для САД и 70–75 мм рт. ст. для ДАД .
Повышенные уровни АД, измеренные в медицинском учреждении или вне его, имеют прямую и независимую связь с частотой развития большинства СС событий (геморрагического инсульта, ишемического инсульта, инфаркта миокарда, внезапной смерти, сердечной недостаточности и заболеваний периферических артерий), а также терминальной почечной недостаточности . Все больше данных свидетельствуют о тесной связи АГ с увеличением частоты развития фибрилляции предсердий , а также когнитивной дисфункции и деменции. Повышение АД в среднем возрасте ассоциируется с развитием когнитивных нарушений и деменции в пожилом возрасте, а интенсивная терапия артериальной гипертензии с достижением целевых цифр АД уменьшает риски развития умеренных когнитивных нарушений и возможной деменции
Прямая связь между повышенным уровнем АД и риском СС событий продемонстрирована для всех возрастных и этнических групп . У пациентов старше 50 лет САД является более сильным предиктором событий, чем ДАД Высокое ДАД ассоциируется с увеличением риска СС событий и чаще является повышенным у более молодых (<50 лет) пациентов. ДАД имеет тенденцию к понижению во второй половине жизни вследствие увеличения артериальной жесткости, тогда как САД, как фактор риска, приобретает в этот период еще большее значение . У пациентов среднего возраста и пожилых повышение пульсового давления (ПД) (которое представляет собой разницу между САД и ДАД) оказывает дополнительное негативное влияние на прогноз.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Болезни, характеризующиеся повышенным кровяным давлением (I10, I11, I12, I13, I15):
I10 — Эссенциальная [первичная] гипертензия:
Высокое кровяное давление;
Гипертензия (артериальная) (доброкачественная) (эссенциальная) (злокачественная) (первичная) (системная).
I11 — Гипертензивная болезнь сердца [гипертоническая болезнь сердца с преимущественным поражением сердца];
I11.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца с (застойной) сердечной недостаточностью: Гипертензивная [гипертоническая] сердечная недостаточность.
I11.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца без (застойной) сердечной недостаточности: Гипертензивная болезнь сердца без дополнительных уточнений (БДУ).
I12 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек:
Артериосклероз почек;
Артериосклеротический нефрит (хронический) (интерстициальный);
Гипертензивная нефропатия; Нефросклероз.
I12.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек с почечной недостаточностью: Гипертоническая почечная недостаточность.
I12.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек без почечной недостаточности: Почечная форма гипертонической болезни БДУ.
I13 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек.
I13.0 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек с (застойной) сердечной недостаточностью.
I13.1 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек с почечной недостаточностью.
I13.2 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек с (застойной) сердечной недостаточностью и почечной недостаточностью.
I13.9 — Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек неуточненная.
I15 — Вторичная гипертензия.
I15.0 — Реноваскулярная гипертензия.
I15.1 — Гипертензия вторичная по отношению к другим поражениям почек.
I15.2 — Гипертензия вторичная по отношению к эндокринным нарушениям.
I15.8 — Другая вторичная гипертензия.
I15.9 — Вторичная гипертензия неуточненная.
Классификация артериальной гипертензии
Артериальная гипертензия классифицируют по степени, которая определяется уровнем АД у нелеченных пациентов; стадии, которая определяется наличием сахарного диабета (СД), поражения органов-мишеней (ПОМ) и ассоциированных клинических состояний (АКС); категории риска развития сердечно-сосудистых осложнений, которая учитывает уровень АД, сопутствующие факторы риска (ФР), наличие СД, ПОМ, АКС.
Категорию АД определяют по результатам его трехкратного измерения в положении пациента сидя. Используют средние значения САД и ДАД, определенных при двух последних измерениях. Изолированная систолическая гипертензия классифицируется на степени 1, 2 или 3 в зависимости от значения САД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории.
Выделение 3 стадий АГ основано на наличии поражения органов-мишеней (ПОМ), ассоциированных клинических состояний, сахарного диабета и хронической болезни почек. Стадия АГ не зависит от уровня АД.


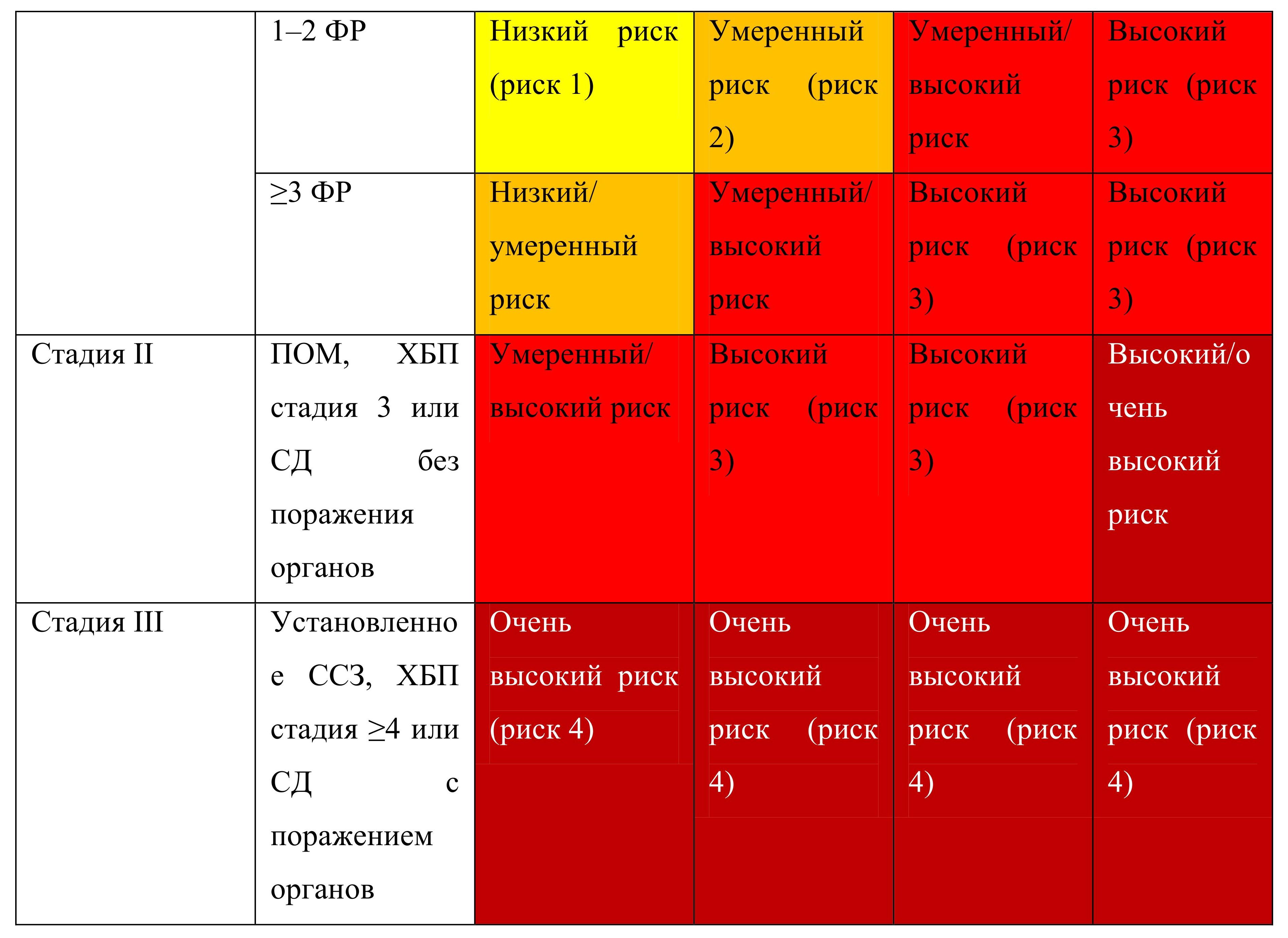

Выделяются 3 стадии гипертонической болезни.
Стадия I — отсутствие ПОМ и АКС, возможное наличие факторов риска Факторы СС риска у пациентов с АГ:
— Пол (мужчины > женщин);
— Возраст ≥55 лет у мужчин, ≥65 лет у женщин;
— Курение (в настоящем или прошлом; курение в прошлом следует рассматривать как фактор риска при отказе от курения в течение последнего года);
— Дислипидемия (принимается во внимание каждый из представленных показателей липидного обмена): ОХС >4,9 ммоль/л и/или ХС ЛПНП >3,0 ммоль/л и/или ХС ЛПВП у мужчин — <1,0 ммоль/л (40 мг/дл), у женщин — <1,2 ммоль/л (46 мг/дл) и/или триглицериды >1,7 ммоль/л;
— Мочевая кислота (≥360 мкмоль/л у женщин, ≥420 мкмоль/л у мужчин);
— Нарушение гликемии натощак: глюкоза плазмы натощак 5,6–6,9 ммоль/л;
— Нарушение толерантности к глюкозе;
— Избыточная масса тела (ИМТ 25-29,9 кг/м2) или ожирение (ИМТ ≥ 30 кг/м2);
— Семейный анамнез развития ССЗ в молодом возрасте (< 55 лет для мужчин и <65 лет для женщин);
— Развитие АГ в молодом возрасте у родителей или в семье;
— Ранняя менопауза;
— Малоподвижный образ жизни;
— Психологические и социально-экономические факторы;
— Частота сердечных сокращений в покое >80 ударов в минуту.
Стадия II подразумевает наличие бессимптомного поражения органов-мишеней, связанного с АГ и/или ХБП С3 (СКФ 30–59 мл/мин), и/или СД без поражения органовмишеней и предполагает отсутствие АКС.
Бессимптомное ПОМ:
• Артериальная жесткость:
Пульсовое давление (ПД) (у пожилых пациентов) ≥60 мм рт. ст. Каротидно-феморальная СПВ >10 м/с
• Электрокардиографические (ЭКГ) признаки ГЛЖ на (индекс Соколова–Лайона > 35 мм, или амплитуда зубца R в отведении aVL ≥11 мм, корнельское произведение >2440 мм x мс или корнельский вольтажный индекс >28 мм для мужчин и >20 мм для женщин);
• Эхокардиографические признаки ГЛЖ (индекс массы ЛЖ (масса ЛЖ, г/рост, м) формула ASE для пациентов с избыточной массой тела и ожирением: для мужчин >50 г/м2,7, для женщин >47 г/м2,7; индексация на площадь поверхности тела (масса ЛЖ/рост, м2) для пациентов с нормальной массой тела: >115 г/м2(мужчины) и > 95 г/м2 (женщины);
• Альбуминурия 30–300 мг/24 ч или отношения альбумин-креатинин 30–300 мг/г или 3,4-34 мг/ммоль (предпочтительно в утренней порции мочи);
• ХБП С3 стадии с СКФ >30–59 мл/мин/1,73 м2;
• Лодыжечно-плечевой индекс <0,9;
• Выраженная ретинопатия: наличие кровоизлияний, экссудатов или отека соска зрительного нерва.
Стадия III определяется наличием АКС, в том числе ХБП С4–С5 стадии, и/или СД с поражением органов-мишеней.
СД (рассматривается как дополнительное состояние, усугубляющее риск) : глюкоза плазмы натощак ≥7,0 ммоль/л при двух последовательных измерениях и/или HbA1c ≥6,5%, и/или глюкоза плазмы после нагрузки или при случайном определении ≥11,1 ммоль/л.
Стадии АГ имеют уточняющий характер по поражениям органов-мишеней и сопутствующей патологии.
На основании уровня АД, наличия ФР, ПОМ, АКС, СД выделяют 4 категории риска СС осложнений: низкий (риск 1), умеренный (риск 2), высокий (риск 3) и очень высокий (риск 4).


Наиболее значимым является определение категории риска у пациентов с гипертонической болезнью I и II стадий.
Клиническая картина гипертонической болезни
В большинстве случаев АД повышается бессимптомно, и АГ обнаруживают лишь в ходе объективного исследования пациента. В тех случаях, когда жалобы есть, они неспецифичны (головная боль, головокружение, сердцебиение и т.д.). При симптоматической гипертонии жалобы обусловлены основным заболеванием:
• Синдром обструктивного апноэ во сне: храп, головная боль по утрам, сонливость в дневное время, нарушение памяти, внимания, неполноценный ночной сон;
• Первичный гиперальдостеронизм: мышечная слабость, полиурия, полидипсия, запоры;
• Феохромоцитома: пароксизмальная АГ, головная боль, профузная потливость, сердцебиение, лабильное повышение АД, ортостатическая гипотония;
• Синдром Иценко–Кушинга: лунообразное лицо, плетора, жировой горбик, гирсутизм, центральное ожирение, атрофия кожи, багровые стрии, синяки, нарушения углеводного обмена;
• Заболевания щитовидной железы: симптомы тиреотоксикоза или гипотиреоза;
• Коарктация аорты: головная боль, холодные конечности, боль в ногах при физических нагрузках, носовые кровотечения.
Критерии установления диагноза гипертонической болезни:
Диагноз АГ на основании СМАД устанавливается в соответствии с пороговыми значениями. Мониторинг АД в домашних условиях рекомендуется при недоступности метода СМАД или из-за предпочтений пациента. При этом диагноз АГ устанавливается в соответствии с пороговыми значениями.
В случае если диагноз важен для экспертизы трудоспособности или определения годности к военной службе, а также годности к профессиональной деятельности, необходима объективизация с помощью постановки СМАД.
Диагностика АГ включает следующие этапы:
• выяснение жалоб и сбор анамнеза;
• повторные измерения АД;
• объективное обследование;
• лабораторно-инструментальные методы исследования: рутинные на первом этапе и сложные — на втором этапе обследования (по показаниям);
• исключение вторичных (симптоматических) АГ при необходимости;
• оценка общего сердечно-сосудистого риска.
• Всем пациентам при измерении уровня АД в медицинском учреждении рекомендуется классифицировать его на оптимальное, нормальное, высокое нормальное артериальное давление или артериальную гипертензию 1–3-й степени
Комментарий. Повышение АД, измеренного в медицинском учреждении выше 140 и/или 90 мм рт. ст. на двух разных визитах, за исключением тяжелой АГ (АГ 3-й степени, особенно у пациентов высокого риска) и/или повышения АД при измерении вне медицинского учреждения (по данным СМАД и/или ДМАД) при условии экономической и логистической целесообразности.

У всех пациентов с впервые диагностированным гипертоническим кризом, необходимо выявить причину повышения АД, в т.ч. симптоматическую АГ.
У всех пациентов при выявлении повышения АД в медицинском учреждении необходимо два измерения АД на двух разных визитах для постановки диагноза АГ.
На каждом визите должно быть проведено не менее двух измерений АД с интервалом в 1-2 мин и еще одно дополнительное измерение при разнице между первыми двумя более 10 мм рт. ст. Уровень АД — это среднее из последних двух измерений.
• Проведение методов измерения АД вне медицинского учреждения (СМАД и ДМАД) рекомендуется в отдельных клинических ситуациях: при выявлении гипертонии белого халата и маскированной АГ с целью оценки эффективности лечения и выявлении возможных побочных эффектов.
• Рекомендуется при установлении диагноза учитывать возможность вторичной (симптоматической) формы АГ и проводить диагностические мероприятия, направленные на ее исключение при наличии следующих признаков:
o АГ 2-й степени у пациентов моложе 40 лет или любое повышение АД у детей o Внезапное острое развитие АГ у пациентов с ранее документированной стойкой нормотонией
o Резистентная АГ
o АГ 3-й степени или гипертонический криз
o Признаки значительных изменений в органах-мишенях
o Клинические или лабораторные признаки, позволяющие подозревать эндокринные причины АГ или ХБП
o Клинические симптомы СОАС
o Симптомы, позволяющие заподозрить феохромоцитому, или семейный анамнез данной опухоли


Комментарии. Вторичные АГ выявляются у 5–10% пациентов с АГ . Для диагностики вторичных форм АГ важно детальное обследование пациента, начиная с рутинных методов: опроса, осмотра, лабораторной диагностики, до выполнения сложных инструментальных методов. 

Принципы формулировки диагноза при артериальной гипертензии
• Необходимо указать стадию гипертонической болезни.
• Степень повышения АД (степень АГ обязательно указывается у пациентов с впервые диагностированной АГ. Если пациент принимает антигипертензивную терапию, то в диагнозе указывается наличие контроля АД (контролируемая/неконтролируемая АГ).
• При формулировании диагноза максимально полно должны быть отражены ФР, ПОМ, ССЗ, ХБП и категория сердечно-сосудистого риска.
• Указание целевого уровня АД для данного пациента
Примеры формулировки диагноза гипертонической болезни:
1. ГБ I стадии. Степень АГ 1. Гиперлипидемия. Риск 2 (средний). Целевое АД <130/<80 мм рт. ст.
2. ГБ II стадии. Неконтролируемая АГ. Нарушенная гликемия натощак. Гиперлипидемия. ГЛЖ. Риск 3 (высокий) Целевое АД <130/<80 мм рт. ст.
3. ГБ II стадии. Неконтролируемая АГ. Гиперлипидемия. Ожирение II степени. Нарушение толерантности к глюкозе. ГЛЖ. Альбуминурия высокой степени. Риск 4 (очень высокий). Целевое АД 130-139/<80 мм рт. ст.
4. ИБС. Стенокардия напряжения III ФК. Постинфарктный кардиосклероз (2010г). ГБ III стадии. Неконтролируемая АГ. Риск 4 (очень высокий). Целевое АД <130/<80 мм рт. ст.
5. ГБ III стадии. Контролируемая АГ. Ожирение I степени. Сахарный диабет 2-го типа, целевой уровень гликированного гемоглобина ≤7,5%. ХБП С4 стадии, альбуминурия А2. Риск 4 (очень высокий). Целевое АД 130–139/< мм рт. ст.
Принципы измерения АД
• Скрининг АГ путем измерения АД в медицинском учреждении и регистрация полученных цифр АД в медицинской документации рекомендован всем пациентам с 18 лет.
• Для определения степени и стабильности повышения уровня АД рекомендовано проводить измерения АД в медицинском учреждении у всех пациентов с повышением АД.
Комментарии. Клиническое измерение АД имеет наибольшую доказательную базу для диагностики АГ и оценки эффективности антигипертензивной терапии (АГТ). Точность измерения АД и, соответственно, диагностика АГ, определение ее степени тяжести зависят от соблюдения правил по измерению АД.
• Рекомендуется проводить измерения АД в медицинском учреждении на обеих руках, по крайней мере, во время первого визита пациента для выявления возможного поражения артерий (в первую очередь атеросклеротического), ассоциированного с более высоким СС риском .
Комментарии. При разнице показателей АД на правой и левой руке более 15 мм рт. ст. вероятно атеросклеротическое поражение сосудов. При выявленной разнице показателей между правой и левой руками в дальнейшем рекомендуется проводить измерения на руке с более высоким АД.
• Определение АД, измеренного вне медицинского учреждения (СМАД или ДМАД) для постановки диагноза или контроля эффективности АГТ рекомендуется в ряде клинических ситуаций.
Оценка сердечно-сосудистого риска
• Базовый скрининг на наличие ПОМ рекомендовано проводить у всех пациентов с АГ. Расширенное обследование рекомендовано в том случае, когда выявление ПОМ повлияет на выбор терапевтической тактики
Комментарии. Для выявления поражения сердца всем пациентам целесообразно проводить регистрацию электрокардиограммы (ЭКГ) с расчетом индексов гипертрофии ЛЖ, в случае расширенного обследования — ЭхоКГ с определением индекса массы миокарда левого желудочка. Для выявления поражения почек у всех оценивают протеинурию/альбуминурию, концентрационную функцию и мочевой осадок; при расширенном обследовании выполняется УЗИ почек и допплерография почечных артерий. Для выявления поражения сосудов рекомендовано выполнение фундоскопии, расчет пульсового давления (ПД) у пожилых, оценка лодыжочно-плечевого индекса (ЛПИ), скорость пульсовой волны (СПВ) и обследования для выявления атеросклеротических бляшек в брахиоцефальных, почечных и подвздошно-бедренных сосудах при расширенном обследовании.
• Всем пациентам с АГ рекомендуется оценка общего сердечно-сосудистого риска (ССР) — выявление ФР, ПОМ и АКС, СД, ХБП, которые влияют на прогноз. Для оценки степени риска развития ССО рекомендуется обследование с целью оценки состояния органов-мишеней в соответствии с действующими клиническими рекомендациями.
Комментарии. Величина АД является важнейшим, но не единственным фактором, определяющим тяжесть АГ, прогноз пациента и тактику лечения. Большое значение имеет оценка общего ССР, степень которого зависит от величины АД, наличия или отсутствия сопутствующих ФР, субклинического поражения органов-мишеней и наличия АКС и СД. Повышенный уровень АД, наличие ФР и ПОМ взаимно усиливают влияние друг на друга, что приводит к увеличению степени ССР, превышающего сумму отдельных его компонентов.
Оценка риска по шкале SCORE является одним из вариантов алгоритма оценки суммарного сердечно-сосудистого риска у пациентов с ГБ I–II стадии, т.е. не имеющих установленных ССЗ, ХБП и СД.
Пациенты с ГБ III стадии, имеющие документированное ССЗ атеросклеротического генеза (под атеросклеротическим ССЗ подразумевают ишемическую болезнь сердца, ишемический инсульт или транзиторное нарушение мозгового кровообращения, ишемию нижних конечностей), включая бессимптомный атеросклероз при визуализации, СД 1-го или 2-го типа, очень высокие значения по отдельным факторам риска (в том числе АГ 3-й степени) или ХБП 3–5-й стадий по умолчанию относятся к категории высокого или очень высокого риска по глобальной шкале 10-летнего риска сердечно-сосудистых осложнений. Внутри категории очень высокого риска введена категория экстремального риска. К экстремальному риску следует относить:
сочетание клинически значимого сердечно-сосудистого заболевания, вызванного атеросклерозом, с СД 2 типа и/или СГХС;
сердечно-сосудистое осложнение у пациента с атеросклеротическим сердечно-сосудистым заболеванием, несмотря на оптимальную гиполипидемическую терапию и/или достигнутый уровень ХС ЛНП ≤1,5 ммоль/л;
2 и более сердечно-сосудистых осложнения в течение 2 лет.
Акцент на значимость выявления поражения ФР и органов-мишеней для корректной оценки сердечно-сосудистого риска — одна из ключевых особенностей современных рекомендаций. Бессимптомное ПОМ может существенно увеличивать риск у пациентов с АГ. Наибольшая польза от детальной оценки ПОМ может наблюдаться у пациентов среднего возраста, у молодых пациентов с АГ 1-й степени, пациентов с высоким нормальным АД. Необходимо подчеркнуть важность оценки функции почек по показателям скорости клубочковой фильтрации (СКФ), альбуминурии и количественной оценки гипертрофии левого желудочка (ГЛЖ). Основная цель выявления ПОМ — правильное определение категории риска . Первостепенное значение оценка ПОМ имеет у больных с низким и умеренным риском, меньшее значение — при высоком и очень высоком риске. Характер органного поражения не играет решающей роли в выборе режима антигипертензивной терапии, но регресс ПОМ — суррогатный маркер среднесрочной эффективности АГТ .
Для выявления ПОМ целесообразно использовать дополнительные методы исследования: сердца (ЭхоКГ с определением индекса массы миокарда левого желудочка), почек (количественное определение альбуминурии/протеинурии, определение скорости клубочковой фильтрации), сосудов (наличие атеросклеротических бляшек в брахиоцефальных, почечных и подвздошно-бедренных сосудах, определение лодыжечно-плечевого индекса (ЛПИ), каротидно-феморальной скорости пульсовой волны (СПВ).
Наличие ПОМ способствует дальнейшему прогрессированию ССЗ, что существенно увеличивает риск смерти у таких пациентов по сравнению с пациентами, у которых имеются только ФР. Риск возрастает с увеличением числа органных поражений, ассоциированных с АГ. Уровень СС риска у ряда пациентов может быть выше, чем он определен по стандартной системе стратификации:
при малоподвижном образе жизни у пациентов с центральным ожирением (увеличение относительного риска, ассоциированного с ожирением, более выражено у молодых, чем у пожилых пациентов);
у лиц с низким социальным статусом;
у пациентов с повышенным уровнем аполипопротеина В, липопротеина (а) и уровня С-реактивного белка, определенного высокочувствительным методом.
Как в общей популяции, так и у пациентов АГ необходимо учитывать факторы, повышающие СС риск. Такие модифицирующие факторы приобретают особое значение у пациентов, относящихся к категории умеренного риска. Наличие модифицирующих факторов может привести к изменению категории риска на более высокую и, соответственно, повлиять на решение о старте и выборе терапии.
• Пациентам с АГ, которые не соответствуют категориям высокого или очень высокого риска при оценке по глобальной шкале 10-летнего СС риска, рекомендуется проводить оценку СС риска по шкале SCORE
Комментарии. Пациенты с АГ с диагностированным ССЗ, включая бессимптомные атеросклеротические бляшки со стенозом ≥50%, выявленные при визуализации, сахарным диабетом 1-го и 2-го типа, значимо повышенным единственным фактором риска (в том числе — с АГ 3-й степени) или хронической болезнью почек (ХБП, стадии 3–5) автоматически относятся к категориям очень высокого (риск СС смертности ≥10%) или высокого (СС смертность 5–10%) 10-летнего СС риска.
Жалобы и анамнез
Многие пациенты с повышенным АД могут не иметь никаких жалоб. Симптомы (головные боли, одышка, боль в груди, кровотечение из носа, субъективное головокружение, отеки, расстройство зрения, ощущение жара, потливость, приливы), встречающиеся при АГ неспецифичны и могут наблюдаться при других заболеваниях.
При наличии перечисленных симптомов у любого пациента необходимо в процессе его обследования учитывать возможность диагностированной АГ.
• Рекомендуется собирать полный медицинский и семейный анамнез для оценки семейной предрасположенности к АГ и ССЗ
Комментарии. Сбор анамнеза включает сбор сведений о наличии ФР, субклинических симптомов ПОМ, наличии в анамнезе ССЗ, ЦВБ, ХБП и вторичных форм АГ, образе жизни, предшествующем опыте лечения АГ.
Физикальное обследование пациентов при артериальной гипертензии
• Всем пациентам с АГ рекомендуется определение антропометрических данных для выявления избыточной массы тела/ожирения, оценка неврологического статуса и когнитивной функции, исследование глазного дна для выявления гипертонической ретинопатии, пальпация и аускультация сердца и сонных артерий, пальпация и аускультация периферических артерий для выявления патологических шумов, сравнение АД между руками хотя бы однократно .
Комментарии. Объективное исследование пациента с АГ направлено на выявление ФР, признаков вторичных форм АГ и ПОМ.
• Всем пациентам с АГ рекомендуется пальпировать пульс в покое для измерения его частоты и ритмичности с целью выявления аритмий.
Лабораторная диагностика гипертонической болезни
Для установления диагноза артериальной гипертензии лабораторная диагностика не требуется, однако, она необходима с целью исключения вторичных форм АГ, выявления ПОМ, оценки СС риска, и сопутствующей патологии, влияющей на эффективность лечения и качество жизни пациента.
• Всем пациентам с АГ с целью исключения вторичной гипертензии рекомендуется проведение общего (клинического) анализа крови (гемоглобин/гематокрит, лейкоциты, тромбоциты)
• Для выявления предиабета, СД и оценки сердечно-сосудистого риска всем пациентам с АГ рекомендуется исследование уровня глюкозы в венозной крови.
Комментарии. При значениях глюкозы ≥ 6,1 ммоль/Л следует повторно определить ее уровень во всех случаях, кроме несомненной гипергликемии с острой метаболической декомпенсацией или очевидными симптомами. В качестве теста, подтверждающего гипергликемию, может быть определение гликированного гемоглобина (НвА1с). Диагноз СД устанавливают на основании двух цифр, находящихся в диабетическом диапазоне: дважды определенный HbA1c или однократное определение HbA1c и однократное определение уровня глюкозы крови. Значения перечисленных параметров оценки гликемии выше нормальных, но ниже диабетических, указывают на наличие предиабета. Пероральный глюкозотолерантный тест (ПГТТ) проводится в сомнительных случаях для уточнения диагноза СД, а также для выявления предиабета. Гликированный гемоглобин (НвА1с) может быть использован для диагностики СД и предиабета, если метод его определения сертифицирован в соответствии с National Glycohemoglobin Standartization Program (NGSP), или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). При наличии СД рекомендуется стратификация пациента в категорию высокого или очень высокого сердечно-сосудистого риска
• Всем пациентам с АГ для выявления нарушения функции почки оценки сердечно-сосудистого риска рекомендуются исследование уровня креатинина в сыворотке крови и расчет скорости клубочковой фильтрации (СКФ) в мл/мин/1,73м2 по формуле Chronic Kidney Disease Epidemiology (CKD-EPI) в специальных калькуляторах.
Комментарии. Выполняется у всех пациентов с АГ для выявления ХБП в связи с тем, что снижение СКФ <60 мл/мин/1,73м2 является значимым прогностическим фактором при АГ и в связи с наличием доказанной связи между даже незначительным снижением СКФ и повышением сердечно-сосудистой смертности Формула CKD-EPI включает те же 4 переменные, что и формула MDRD. Формула CKD-EPI дает меньше погрешностей, чем формула MDRD, особенно при СКФ≥60 мл/мин/1,73 м2, и характеризуется несколько меньшим разбросом данных и бόльшей точностью. Значительная часть (но не все) исследований в Северной Америке, Европе показали, что формула CKD-EPI дает более точные результаты, чем формула MDRD, особенно при высокой СКФ . Меньшая погрешность формулы CKD-EPI по сравнению с формулой MDRD отражает более высокую рСКФ в большей части возрастного диапазона и значений креатинина, особенно у лиц молодого возраста, женщин и представителей европеоидной расы.
• Всем пациентам с АГ для выявления заболеваний почек и оценки СС риска рекомендуется проводить общий (клинический) анализ мочи с микроскопическим исследованием осадка мочи, количественной оценкой альбуминурии или отношения альбумин/креатинин (оптимально)
Комментарии. Выполняется у всех пациентов с АГ в связи с тем, что повреждение почек является значимым прогностическим фактором при АГ, наличием доказанной связи между выявлением альбуминурии и повышением середечно-сосудистой смертности. Суточная экскреция альбумина с мочой ≥30 мг/сут ассоциирована с повышенным риском осложнений ХБП . В мета-анализе Консорциума по прогнозу ХБП обнаружены ассоциации между СЭА ≥30 мг/сут при исследовании тест-полосками, с риском общей смертности и смертности от ССЗ, почечной недостаточности прогрессирования ХБП в общей популяции и в популяциях с повышенным риском развития ССЗ. Соотношение альбумин/креатинин в моче (предпочтительно в утренней порции) 30–300 мг/г; 3,4–34 мг/ммоль является маркером повреждения почек .
• Всем пациентам с АГ для стратификации риска и выявления нарушений липидного обмена рекомендуется исследование уровня общего холестерина (ОХС), холестерина липопротеинов высокой плотности (ХС-ЛВП), холестерина липопротеинов низкой плотности (ХС-ЛНП) (прямое измерение или расчетно) и триглицеридов (ТГ) в крови.
Комментарии. Выполняется у всех пациентов с АГ для стратификации риска, а также в связи с высокой распространенностью дислипидемии в популяции пациентов с АГ и положительным эффектом коррекции дислипидемии на СС риск у пациентов с АГ.
• Всем пациентам с АГ для выявления электролитных нарушений и дифференциального диагноза с вторичной АГ рекомендуется исследование уровня калия и натрия в крови
Комментарии. Выполняется у всех пациентов с АГ для выявления электролитных нарушений в связи с доказанной взаимосвязью между уровнем калия и натрия сыворотки крови и уровнем АД.
• Всем пациентам с АГ для выявления гиперурикемии рекомендуется исследование уровня мочевой кислоты в крови .
Комментарии. Выполняется у всех пациентов с АГ в связи с тем, что уровень мочевой кислоты является значимым прогностическим фактором при АГ, а также наличием доказанной связи между гиперурикемией и повышением сердечно-сосудистой смертности.
Инструментальная диагностика гипертонической болезни
Проведение инструментальных методов диагностики является необходимым для исключения вторичных форм АГ, выявления поражения органов-мишеней, оценки сердечно-сосудистого риска, и сопутствующей патологии, влияющей на эффективность лечения и качество жизни пациента.
• Всем пациентам с АГ для выявления ГЛЖ и определения СС риска рекомендуется проведение 12-канальной ЭКГ.
Комментарии. Выполняется у всех пациентов с АГ для выявления гипертрофии левого желудочка (ГЛЖ) и определения сердечно-сосудистого риска. ГЛЖ характеризуют индекс Соколова–Лайона (SV1+RV5-6 >35 мм); амплитуда зубца R в Корнельский показатель (RaVL+SV3) >20 мм для женщин, (RAVL+SV3) >28 мм для мужчин; Корнельское произведение (RAVL+SV5) мм х QRS мс> 2440 мм х мс Несмотря на то, что ЭКГ является менее чувствительным методом диагностики ГЛЖ по сравнению с ЭхоКГ, она незаменима для документирования сердечного ритма, ЧСС и выявления аритмий.
• Пациентам с АГ при наличии изменений на ЭКГ или симптомов/признаков дисфункции левого желудочка рекомендуется проведение ЭхоКГ для выявления степени ГЛЖ.
• Пациентам с АГ в сочетании с ЦВБ или признаками атеросклеротического поражения сосудов других локализаций, при указании в анамнезе на преходящую слабость в конечностях с одной стороны или онемение половины тела, а также мужчинам старше 40 лет, женщинам старше 50 лет и пациентам с высоким общим сердечно-сосудистым риском рекомендуется дуплексное сканирование брахиоцефальных артерий для выявления атеросклеротических бляшек/стенозов внутренних сонных артерий.
Комментарии. О наличии бляшки говорит толщина комплекса интима-медиа (КИМ)>1,5 мм или локальное увеличение толщины на 0,5 мм или на 50%, по сравнению со значением КИМ в прилежащих участках сонной артерии.
• Рекомендуется определение ЛПИ в целях уточнения категории риска пациентам с симптомами значимого атеросклероза артерий нижних конечностей или пациентам умеренного риска, у которых положительные результаты данного исследования приведут к изменению категории риска
• Всем пациентам с нарушением функции почек, альбуминурией и при подозрении на вторичную АГ рекомендуется проведение УЗИ (ультразвукового исследования) почек и дуплексного сканирования артерий почек с целью оценки размеров, структуры, а также наличия врожденных аномалий почек или стеноза почечных артерий.
• Пациентам с АГ 2–3-й степеней, всем пациентам с сахарным диабетом и АГ рекомендуется проводить исследование глазного дна врачом-офтальмологом (геморрагии, экссудаты, отек соска зрительного нерва) для выявления гипертонической ретинопатии
Комментарии. Гипертоническая ретинопатия, выявленная с помощью фундоскопии (осмотра глазного дна), имеет высокую прогностическую значимость при АГ. Обнаружение кровоизлияний в сетчатку, микроаневризм, твердых экссудатов, папиллоэдемы указывает на тяжелую гипертоническую ретинопатию и значимо коррелирует с плохим прогнозом. Изменения, характерные для ранних стадий ретинопатии, не имеют существенного прогностического значения и характеризуются низкой воспроизводимостью. Фундоскопия также показана, если диагноз важен для экспертизы трудоспособности или определения годности к военной службе.
• Пациентам с АГ при наличии неврологических симптомов и/или когнитивных нарушений рекомендуется выполнение КТ или МРТ головного мозга для исключения инфарктов мозга, микрокровоизлияний и повреждений белого вещества и других патологических образований.
Комментарии. Гиперинтенсивные очаги в белом веществе головного мозга и бессимптомные инфаркты ассоциированы с прогрессированием когнитивной дисфункции и повышением риска инсульта в связи с дегенеративной и сосудистой деменцией.
Иные диагностические исследования
Иные диагностические исследования в рамках диагностики АГ не предусмотрены, возможно расширение диагностических исследований по решению врача в зависимости от клинической ситуации и состояния пациента.
• Когнитивные нарушения у пожилых пациентов частично ассоциированы с АГ, в связи с чем у пожилых пациентов с анамнезом, позволяющим предположить ранний когнитивный дефицит, рекомендована оценка когнитивной функции с использованием теста MMSE (MiniMentalStateExamination).
Решение о тактике лечения рекомендуется принимать в зависимости от исходного уровня АД и общего сердечно-сосудистого риска.
• Всем пациентам с АГ 1-й степени рекомендуется проводить мероприятия по изменению (оздоровлению) образа жизни с целью нормализации АД и коррекции факторов риска.
Комментарии. Подробный подход к изменению образа жизни с целью снижения СС риска представлен в разделе «Немедикаментозное лечение АГ».
Показания к антигипертензивной терапии
• Пациентам с АГ 2-й или 3-й степени при любом уровне СС риска рекомендуется незамедлительное начало антигипертензивной лекарственной терапии для снижения риска развития сердечно-сосудистых осложнений, СС смерти одновременно с рекомендациями по изменению образа жизни.
• Пациентам с АГ 1-й степени, относящимся к категориям низкого/умеренного риска без признаков ПОМ (оценка риска по шкале SCORE) рекомендуется начинать антигипертензивную лекарственную терапию в том случае, если у них сохраняется повышенное АД, несмотря на мероприятия по изменению образа жизни в течение 3 месяцев.
• Пациентам с АГ 1-й степени, относящимся к категории высокого риска (оценка риска по шкале SCORE при неосложненной АГ или при наличии ПОМ, рекомендуется незамедлительное начало антигипертензивной лекарственной терапии одновременно с рекомендациями по изменению образа жизни.
• Пациентам с высоким нормальным АД (130–139/85–89 мм рт. ст.) рекомендуется начало АГТ при очень высоком уровне СС риска вследствие наличия ССЗ (особенно ИБС).
• Пожилым пациентам с АГ (даже в возрасте >80 лет), находящимся в удовлетворительном физическом состоянии, рекомендуется изменение образа жизни и АГТ при уровне САД ≥160 мм рт. ст. Пожилым пациентам (>65 лет, но не >80 лет), находящимся в удовлетворительном физическом состоянии (без синдрома старческой астении), если их САД соответствует показателям АГ 1-й степени (140–159 мм рт. ст.), рекомендуются изменение образа жизни и АГТ при хорошей переносимости.
• Рекомендуется рассмотреть возможность назначения АГТ пожилым пациентам с синдромом старческой астении при удовлетворительной переносимости.
• У пациентов старше 80 лет не рекомендуется отменять антигипертензивную лекарственную терапию, при условии, что эта терапия хорошо переносится, не сопровождается ортостатической гипотонией, развитием/усугублением гериатрических синдромов и снижением функционального статуса в связи с доказанными преимуществами в отношении СС смертности.
Целевые уровни артериального давления
• Всем пациентам с АГ, получающим лечение, независимо от возраста и степени риска, рекомендуется в качестве первого целевого уровня снижать АД до значений <140/90 мм рт. ст., а при условии хорошей переносимости — до целевого уровня 130/80 мм рт. ст. или ниже, в связи с доказанными преимуществами в плане снижения риска сердечно-сосудистых осложнений.
• Пациентам моложе 65 лет и без ХБП, получающих антигипертензивную терапию, рекомендуется снижать САД до значений 120–130 мм рт. ст., в связи с доказанным влиянием вмешательства на СС риск.
• Пациентам 65 лет и старше без старческой астении, получающим антигипертензивную терапию, вне зависимости от уровня СС риска и наличия ССЗ рекомендуется снижать САД до целевых значений 130–139 мм рт. ст., при условии хорошей переносимости.
Комментарии. Всем пациентам в возрасте ≥65 лет, получающим антигипертензивную терапию, при каждом визите к врачу рекомендуется проводить оценку возможных нежелательных явлений.
• Всем пациентам с АГ вне зависимости от возраста, уровня риска и наличия сопутствующих заболеваний рекомендуется снижать ДАД до целевых значений 70–79 мм рт. ст.
Комментарии. Следует учитывать, что нижняя граница безопасности установлена в связи с результатами исследований, проведенных преимущественно в группах пациентов высокого и очень высокого риска (пожилые с коморбидностью, установленными ССЗ, в том числе — лица с ИБС, заболеванием периферических артерий. Таким образом, в общей популяции пациентов с АГ, вероятно, нет необходимости в коррекции лечения при уровне САД <120 мм рт. ст. и ДАД <70 мм рт. ст. при его хорошей переносимости.
Немедикаментозное лечение артериальной гипертензии
Мероприятия по изменению образа жизни рекомендуются всем пациентам с АГ. Немедикаментозные методы лечения АГ способствуют снижению АД, уменьшают потребность в антигипертензивных препаратах (АГП) и повышают их эффективность, позволяют осуществлять коррекцию ФР, проводить первичную профилактику АГ у пациентов с высоким нормальным АД и имеющих ФР.
• Всем пациентам с АГ для улучшения контроля заболевания рекомендуется ограничение употребления соли до <5 г в сутки.
Комментарии. Избыточное потребление соли может играть существенную неблагоприятную роль в развитии рефрактерной АГ. Стандартное потребление соли во многих странах составляет от 9 до 12 г/сутки (80% потребляемой соли приходится на так называемую «скрытую соль»), уменьшение ее потребления до 5 г/сутки у пациентов АГ ведет к снижению САД на 4–5 мм рт. ст. Влияние ограничения натрия более выражено у пациентов пожилого и старческого возраста, у пациентов с СД, МС и ХБП.
• Всем пациентам с АГ для улучшения контроля заболевания рекомендуется ограничить употребления алкоголя (менее 14 единиц в неделю для мужчин, менее 8 единиц в неделю для женщин) и избегать хронического злоупотребления алкоголем.
Комментарии. Одной единицей употребления алкоголя следует считать 10 мл или 8 г чистого спирта, что соответствует 125 мл вина или 250 мл пива.
• Всем пациентам с АГ для улучшения метаболических показателей рекомендуется увеличить употребление овощей, свежих фруктов, рыбы, орехов и ненасыщенных жирных кислот (оливковое масло), молочных продуктов низкой жирности, уменьшить употребление мяса.
Комментарии. Необходимо увеличение потребления растительной пищи, содержания в рационе калия, кальция (в овощах, фруктах, зерновых) и магния (в молочных продуктах), а также уменьшение потребления жиров животного происхождения. Пациентам с АГ следует рекомендовать употребление рыбы не реже двух раз в неделю и 300–400 г в сутки свежих овощей и фруктов.
• Всем пациентам с АГ рекомендуется контролировать массу тела для предупреждения развития ожирения (индекс массы тела (ИМТ) ≥30 кг/м2 или окружность талии >102 см у мужчин и >88 см у женщин) и достижение ИМТ в пределах 20–25 кг/м2; окружности талии <94 см у мужчин и <80 см у женщин с целью снижения АД и уменьшения СС риска.
Комментарии. У лиц с ожирением уменьшение массы тела на 5–10% от исходной приводит к достоверному снижению риска развития ССО.
• Всем пациентам с АГ в связи с доказанным положительным эффектом на уровень СС смертности рекомендуются регулярные аэробные физические упражнения (не менее 30 минут динамических упражнений умеренной интенсивности 5–7 дней в неделю).
Комментарии. Пациентам с АГ следует рекомендовать умеренные аэробные нагрузки (ходьба, скандинавская ходьба, езда на велосипеде, плавание, фитнес). Влияние изометрической силовой нагрузки на уровень АД и СС риск до конца не ясно.
• Всем пациентам с АГ в связи с доказанным негативным эффектом курения на уровень смертности рекомендуются прекращение курения, психологическая поддержка и выполнение программ по прекращению курения.
Медикаментозная терапия артериальной гипертензии
Общие принципы медикаментозной терапии гипертонической болезни
Основой антигипертензивной терапии для снижения АД и уменьшения числа СС событий являются 5 классов антигипертензивных препаратов: ингибиторы АПФ (ИАПФ), блокаторы рецепторов ангиотензина-II (БРА), бета-адреноблокаторы (ББ), блокаторы кальциевых каналов (АК) и диуретики (тиазидные — гидрохлортиазид, и тиазидоподобные — хлорталидон и индапамид).
• Всем пациентам с АГ (кроме пациентов низкого риска с АД<150/90 мм рт. ст., пациентов ≥80 лет, пациентов с синдромом старческой астении) в качестве стартовой терапии рекомендована комбинация антигипертензивных препаратов, предпочтительно фиксированная, для улучшения приверженности к терапии. Предпочтительные комбинации должны включать блокатор ренинангиотензиновой системы (РААС) (ингибитор АПФ или БРА) и дигидропиридиновый АК или диуретик.
Комментарии. Многочисленными РКИ показано, что монотерапия эффективно снижает АД лишь у ограниченного числа пациентов АГ, большинству пациентов для контроля АД требуется комбинация как минимум из двух препаратов. Метаанализ более 40 исследований показал, что комбинация двух препаратов из любых двух классов антигипертензивных средств усиливает степень снижения АД намного сильнее, чем повышение дозы одного препарата. Еще одно преимущество комбинированной терапии — возможность физиологического и фармакологического синергизма между препаратами разных классов, что может не только лежать в основе более выраженного снижения АД и лучшей переносимости. Комбинированная терапия позволяет также подавить контррегуляторные механизмы повышения АД. Все преимущества комбинированной терапии присущи только рациональным комбинациям АГП. К ним относятся: ИАПФ + диуретик; БРА + диуретик; ИАПФ + АК; БРА + АК, дигидропиридиновый АК + ББ, АК + диуретик, ББ + диуретик. На практике могут быть использованы и другие комбинации пяти основных классов антигипертензивных средств при наличии индивидуальных показаний. При наличии клинической целесообразности, с учетом особенностей клинического течения заболевания, коморбидной патологии, переносимости лечения и профиля побочных эффектов, а также при наличии предпочтений пациента, связанных с его личным позитивным или негативным опытом, и, соответственно с учетом ожидаемой приверженности к лечению врач имеет право назначать любой антигипертензивный препарат, который зарегистрирован для лечения АГ в РФ, как в монотерапии, так и в комбинации. При этом отклонение от стандартных схем терапии требует соответствующего объяснения в истории болезни. К запрещенным комбинациям относится комбинация двух блокаторов РААС.
Фиксированные комбинации повышают приверженность к лечению. Однако такие лекарственные формы не входят в формуляры многих учреждений и в списки жизненно важных лекарственных препаратов, что делает сложным их назначение пациентам в стационаре и льготным категориям пациентов, поэтому если у пациента достигнут целевой уровень АД в пределах установленных значений и наблюдается хорошая приверженность к лечению, то нет необходимости его перевода со свободной на фиксированные комбинации. Свободные комбинации могут быть использованы также по организационным соображениям, в частности с целью обеспечения доступности препаратов для пациента.
Шаги АГТ предполагают возможность или использования более высоких дозировок в комбинации, или сразу переход на 3-компонентную схему лечения. Оба подхода допустимы на этапе 2-компонентной схемы, но они должны обеспечить достижение целевого АД в течение 3 месяцев с шагом титрации дозы приблизительно 4 недели.
Следует подчеркнуть, что в реальной практике на 1 шаге терапии необходимо назначать препараты в оптимальных терапевтических дозах, которые могут обеспечить достижение целевого АД в указанные сроки. В этом случае при недостижении целевого АД рациональным будет переход на следующий шаг. До перехода на 4-компонентную схему необходимо использование трех препаратов в максимальных дозах при хорошей переносимости.
У 15–20% пациентов контроль АД может быть не достигнут при использовании 3 препаратов. В этом случае используется комбинация из 4 и более АГП. Однако в случаях резистентной АГ при добавлении каждого нового препарата необходимо контролировать их эффективность, и неэффективные АГП следует отменять, а не сохранять в рамках постепенного усиления многокомпонентной АГТ.
К рекомендуемым комбинациям трех антигипертензивных препаратов относятся:
ИАПФ + АК + диуретик; БРА + АК + диуретик.
По показаниям, при наличии особых условий можно использовать и другие комбинации: ИАПФ + дигидропиридиновый АК + ББ; БРА + дигидропиридиновый АК + ББ; ИАПФ + диуретик + ББ; БРА + диуретик + ББ; дигидропиридиновый АК + диуретик + ББ. Целевые уровни АД являются рекомендованными для достижения в каждой подгруппе пациентов, но важнейшим принципом их достижения является соблюдение безопасности и сохранения качества жизни пациента. Поэтому скорость достижения целевых значений и степень снижения АД может быть скорректирована у конкретного пациента в зависимости от конкретной клинической ситуации. При этом плохая переносимость снижения АД может быть основанием для более медленной титрации доз и числа назначаемых препаратов, равно как и при хорошей переносимости АД, может быть снижено до более низких значений, чем рекомендовано в среднем. Недостижение целевого АД в указанные сроки не является ошибочным, если это продиктовано клинической необходимостью. Если врач считает, что препятствием к достижению целевого АД является плохая приверженность пациента, это должно находить отражение в медицинской документации и должны быть предприняты и зафиксированы меры по повышению приверженности. В этих случаях недостижение целевого уровня не должно считаться дефектом оказания помощи.
• Пациентам, не достигшим целевого АД на фоне двойной комбинированной терапии, рекомендуется тройная комбинация, как правило, блокатора РААС с АК и тиазидовым/ тиазидоподобным диуретиком, предпочтительно в форме фиксированной комбинации.
• Пациентам с АГ, не достигшим целевого АД на фоне тройной комбинированной терапии, рекомендуется добавление спиронолактона.
Комментарии. При непереносимости спиронолактона рекомендуется назначение других диуретиков (эплеренона, хлорталидона, петлевых диуретиков, в т.ч в более высоких дозах), ББ, альфа-адреноблокаторов или препаратов центрального действия.
• Всем пациентам с АГ не рекомендуется назначение комбинации двух блокаторов РААС вследствие повышенного риска развития гиперкалиемии, гипотензии и ухудшения функции почек.
Основные классы препаратов для лечения артериальной гипертензии
Ингибиторы ангиотензинпревращающего фермента и антагонисты рецепторов ангиотензина II
ИАПФ и БРА — среди наиболее часто используемых классов антигипертензивных препаратов, обладающие сходной эффективностью в отношении сердечно-сосудистых осложнений и смертности по сравнению как друг с другом, так и с другими классами АГТ. БРА по сравнению с другими классами характеризуются более низкой частотой отмены из-за побочных эффектов, сопоставимой с плацебо.
ИАПФ и БРА снижают альбуминурию в большей степени, чем другие антигипертензивные препараты, и эффективно замедляют прогрессирование диабетической и недиабетической ХБП . По данным метаанализов, блокаторы РААС — единственные из всех антигипертензивных препаратов доказанно снижают риск терминальной ХБП.
ИАПФ и БРА эффективно предотвращают или приводят к обратному развитию ПОМ (ГЛЖ, ремоделирование мелких артерий) на фоне соответствующего снижения АД. Оба препарата снижают риск пароксизмов ФП, что может быть обусловлено улучшением функции ЛЖ и более эффективным регрессом структурных изменений ЛЖ. ИАПФ и БРА показаны пациентам с перенесенным ИМ, ХСНнФВ.
ИАПФ ассоциированы с умеренным повышением риска ангионевротического отека, особенно у представителей негроидной расы. У таких пациентов следует отдавать предпочтение БРА.
Для всех пациентов с АГ в связи с наличием абсолютных противопоказаний не рекомендуется назначение ИАПФ и БРА при беременности, высокой гиперкалиемии (≥5,5 ммоль/л), двухстороннем стенозе почечных артерий, стенозе почечной артерии единственной почки, у беременных и кормящих женщин и ангионевротическом отеке в анамнезе.
Блокаторы кальциевых каналов
Все АК метаболически нейтральны и не оказывают отрицательного действия на углеводный, липидный и пуриновый обмен. Помимо антигипертензивного, они оказывают антиангинальное и органопротективное действие, тормозят агрегацию тромбоцитов. В целом их влияние на СС риск схоже с другими классами антигипертензивных препаратов. При этом АК обладают большим эффектом в отношении профилактики инсультов, чем этого можно было ожидать только от антигипертензивного эффекта, однако они менее эффективны в отношении профилактики СНнФВ.
Не рекомендуется (абсолютное противопоказание) назначение недигидропиридиновых АК при атриовентрикулярной блокаде 2–3-й степени, ХСН с низкой ФВ ЛЖ. Для дигидропиридиновых АК абсолютных противопоказаний нет.
Диуретики тиазидные и тиазидоподобные
Диуретики оказывают выраженный антигипертензивный эффект и остаются краеугольным камнем антигипертензивной терапии. Их эффективность в предотвращении всех вариантов СС осложнений и смертности подтверждена в РКИ и метаанализах. Диуретики более эффективно предотвращают СН, чем другие классы препаратов. В настоящее время ведутся дискуссии о том, следует ли предпочесть тиазидоподобные диуретики классическим тиазидным диуретикам, хотя их превосходство не было подтверждено в РКИ с прямым сравнением. Недавний метаанализ плацебоконтролируемых РКИ показал сходные эффекты трех типов диуретиков на СС исходы. Таким образом, в отсутствие прямых сравнительных исследований и с учетом того, что гидрохлортиазид является компонентом многих фиксированных комбинаций, можно рекомендовать равноценное использование тиазидов, хлорталидона и индапамида.
И тиазидные, и тиазидоподобные диуретики снижают уровень сывороточного калия и имеют менее благоприятный профиль безопасности, чем блокаторы РААС. Они также могут способствовать повышению инсулинорезистентности и риска развития СД. Недавно проведенные исследования показали, что снизить негативное влияние тиазидов на метаболизм глюкозы можно добавлением калийсберегающего диуретика. И тиазидные, и тиазидоподобные диуретики характеризуются снижением антигипертензивной эффективности при СКФ менее 45 мл/мин, а при СКФ менее 30 мл/мин препараты становятся неэффективными. В этом случае в качестве альтернативы следует использовать петлевые диуретики.
• У пациентов, не достигших целевого АД при приеме моно- или комбинированной АГТ, не включавшей диуретики, рекомендуется назначение низких доз тиазидных или тиазидоподобных диуретиков в составе комбинированной терапии с БРА, ИАПФ и АК для усиления АГЭ и достижения целевого АД.
Комментарии. Подагра и бессимптомная гиперурикемия являются абсолютным противопоказанием к назначению гидрохлортиазида и хлорталидона и относительным противопоказанием для индапамида.
Антагонисты минералокортикоидных рецепторов
АГЭ антагонистов минералокортикоидных рецепторов (АМКР) (спиронолактон, эплеренон) связан с тем, что они, имея стероидную структуру, конкурентно по отношению к альдостерону, связываются с его рецепторами, блокируя биологические эффекты альдостерона.
Cпиронолактон оказывает положительный эффект при сердечной недостаточности и резистентной АГ. Эплеренон также продемонстрировал положительный эффект при сердечной недостаточности и резистентной АГ и может использоваться как альтернатива спиронолактону. Для лечения АГ используются низкие суточные дозы АМКР (25–50 мг). Не рекомендуется (абсолютное противопоказание) назначение антагонистов альдостероновых рецепторов при нарушении функции почек с СКФ<30 мл/мин/1,73 м2 из-за повышения риска гиперкалиемии и ухудшения функции почек.
Бета-адреноблокаторы
АГЭ ББ обусловлена их способностью блокировать β1- и β2адренорецепторы и уменьшать адренергическое влияние на сердце (снижение частоты и силы сердечных сокращений), а также снижать секрецию ренина (блокада β1-рецепторов юкстагломерулярного аппарата).
• ББ рекомендованы в качестве антигипертензивной терапии при наличии особых клинических ситуаций: например, стенокардии, перенесенного инфаркта миокарда, сердечной недостаточности
Комментарии. ББ — один из пяти основных классов АГП. Предпочтительными ситуациями для их назначения являются симптомная стенокардия напряжения, перенесенный ИМ, ХСН с низкой фракцией выброса, ФП, аневризма аорты, контроль ЧСС, а также лечение АГ у женщин детородного возраста, особенно планирующих беременность. ББ — гетерогенный класс препаратов. В отдельных исследованиях продемонстрированы неодинаковые эффекты классических и вазодилатирующих ББ в отношении центрального АД, артериальной ригидности, риска развития СД, исходов при ХСН. РКИ по сопоставлению эффективности ББ с разными свойствами у пациентов с АГ не проводились. У физически активных пациентов и при наличии у них МС, НТГ рекомендованы ББ с вазодилатирующим эффектом, не оказывающие отрицательного влияния на инсулинорезистетность.
В многоцентровых исследованиях была показана несколько меньшая эффективность ББ по предупреждению инсульта в сравнении с другими АГП. Однако все эти данные были получены при анализе исследований, где применялся атенолол. В отношении небиволола, карведилола и высокоселективных ББ (бисопролол и метопролол замедленного высвобождения) нет данных по влиянию на жесткие конечные точки.
Абсолютное противопоказание для назначения ББ — синоатриальная, атриовентрикулярная блокада 2–3-й степени, синдром слабости синусового узла и бронхиальная астма.
Другие (дополнительные) классы антигипертензивных препаратов
В целом антигипертензивные препараты, не относящиеся к пяти основным классам (например, препараты центрального действия, альфа-адреноблокаторы), не рекомендуются для рутинного применения при АГ, но остаются препаратами резерва, например, для применения при резистентной гипертензии при неэффективности остальных препаратов .
Агонисты имидазолиновых рецепторов (моксонидин) стимулируют имидазолиновые рецепторы, расположенные в вентролатеральном отделе продолговатого мозга. В отличие от других классов АГП, для моксонидина не проводились РКИ с использованием жестких конечных точек. С учетом результатов исследования ALMAZ, показавшего, что моксонидин повышает чувствительность тканей к инсулину у пациентов с избыточной массой тела, мягкой АГ и инсулинорезистентностью и нарушением углеводного обмена, назначение моксонидина возможно при ведении пациентов с АГ, ожирением и инсулинорезистентностью. Несмотря на отсутствие в рекомендациях данного класса препаратов среди основных, нет оснований для отмены такой терапии пациентам, которые уже получают данную группу препаратов при условии их хорошей эффективности и переносимости.
• Моксонидин для лечения АГ рекомендуется пациентам с МС или ожирением в комбинации с ИАПФ, БРА, АК и диуретиками при недостаточной эффективности классических комбинаций.
Комментарии. Не рекомендовано (абсолютное противопоказание) назначение агонистов имидазолиновых рецепторов при синдроме слабости синусового узла, синоатриальной, атриовентрикулярной блокаде 2–3-й степени, выраженной брадикардии с ЧСС менее 50 в минуту, ХСН (III–IV ФК).
Альфа-адреноблокаторы. Альфа-адреноблокаторы улучшают углеводный и липидный обмены, повышают чувствительность тканей к инсулину, улучшают почечную гемодинамику. Ввиду того, что эти препараты вызывают постуральную гипотензию, их с осторожностью применяют у пациентов с диабетической нейропатией и у пациентов старше 65 лет. Предпочтительным показанием для этого класса препаратов является наличие у пациентов с АГ доброкачественной гиперплазии предстательной железы.
• Альфа-адероноблокаторы рекомендуются при резистентной АГ, в качестве четвертого препарата к комбинации ИАПФ/БРА, АК, диуретика (при непереносимости спиронолактона).
Аппаратное лечение артериальной гипертензии
• Денервация почечных артерий (ренальная денервация) не рекомендована для лечения артериальной гипертензии в рутинной практике, пока не будет доступно больше данных относительно их эффективности и безопасности.
Комментарии. Денервация почечных артерий может выполняться для предотвращения эффектов симпатической нервной системы в отношении почечного сосудистого сопротивления, высвобождения ренина и реабсорбции натрия. Для лечения пациентов с резистентной АГ были предложены минимально инвазивные методы катетерной денервации почек с помощью радиочастотной стимуляции, ультразвука или периваскулярной инъекции нейротоксичных веществ, например, этилового спирта. Однако клинические данные относительно антигипертензивной эффективности ренальной денервации неоднозначны и требуют дальнейшего изучения.
05.05.2020 | 20:13:29