Диарея. Острая и хроническая диарея. Лечение диареи.
Раздел:
Статьи
/ Общая врачебная практика.
/ Гастроэнтерология
/ Диарея. Острая и хроническая диарея. Лечение диареи.
СОДЕРЖАНИЕ
ВВЕДЕНИЕ
ВИДЫ ДИАРЕИ
ОСТРАЯ ДИАРЕЯ
СТЕПЕНИ ДЕГИДРАТАЦИИ
ПРИЧИНЫ ДИАРЕИ И ДИАГНОСТИКА
ЛЕЧЕНИЕ ОСТРОЙ ДИАРЕИ
ХРОНИЧЕСКАЯ ДИАРЕЯ
ЛЕЧЕНИЕ ХРОНИЧЕСКОЙ ДИАРЕИ
Диарея (разг. Понос, например, "понос у взрослого", "понос у ребенка")— патологическое состояние, при котором у больного наблюдается учащённая (более 3 раз в сутки) дефекация, при этом стул становится водянистым, имеет объём более 200 мл и часто сопровождается болевыми ощущениями в области живота, экстренными позывами и анальным недержанием. Наибольшему риску заболевания диареей с угрозой для жизни подвергаются дети с недостаточностью питания и взрослые с ослабленным иммунитетом.
Выделяют 4 типа диареи:
1. Экссудативная. Стул небольшой по объему (200–500 мл в сутки), жидкий, с примесью слизи и крови. Встречается при ОКИ (дизентерия, сальмонеллез и др.), язвенном колите, болезни Крона, ишемическом и псевдомембранозном колите, опухолях толстой кишки, лучевых колитах, дисбактериозах, дивертикулезе толстой кишки с дивертикулитом.
2. Секреторная. Стул водянистый, обильный, более 1000 мл за сутки. Встречается при острых кишечных инфекциях (холера, сальмонеллез, ротавирусная и ВИЧ-инфекции), апудомах (гастринома, ВИПома, карциноид).
3. Осмотическая. Стул обильны, каловый (500–1000 мл в сут.), часто стеаторея. Встречается при хроническом панкреатите с внешнесекреторной недостаточностью, при ферментопатиях, глютеновой энтеропатии, болезни Уиппла, демпинг-синдроме, бактериальной контаминации тонкой кишки, применении осмотических слабительных.
4. Гиперкинетическая. Стул кашицеобразный или жидкий, необильный (200–300 мл в сут).
Встречается при СРК, дисбактериозе кишечника, при диабетической энтеропатии, у пациентов после ваготомии и др.
Острая диарея продолжается до двух недель, хроническая – больше двух недель.
При работе с пациентом, у которого выявлена диарея, обычно возникают следующие вопросы:
• Какова причина диареи?
• Диарея острая или хроническая?
• Каковы степень дегидратации и выраженность электролитных нарушений?
• Необходима ли госпитализация?
• В какое отделение госпитализировать пациента?
• Какое лечение назначить?
Необходимо уточнить:
• продолжительность и выраженность диареи;
• сведения о принимаемой им пище (консервы, яйца, молочные продукты и т. д.), воде и лекарственных препаратах;
• данные о совершенных в последнее время путешествиях;
• задать вопрос о наличии ВИЧ-инфекции или других иммуносупрессивных состояний;
• выяснить наличие боли в животе, рвоты, лихорадки, крови в кале;
• выяснить, не было ли подобных заболеваний среди лиц, принимавших пищу совместно с заболевшим.
Обязательно измерить температуру тела пациента.
Для исключения острого хирургического заболевания брюшной полости необходима консультация хирурга, женщинам для исключения острой гинекологической патологии необходим также осмотр гинекологом.
В большинстве случаев острая диарея – симптом острого инфекционного заболевания.
Острая диарея является ведущим синдромом при большом количестве инфекционных заболеваний, вызываемых бактериями и вирусами (дизентерия, сальмонеллез, холера, брюшной тиф, эшерихиозы, иерсиниоз, псевдотуберкулез, пищевые токсикоинфекции, энтеровирусная инфекция и др.), глистами и простейшими (амебиаз, лямблиоз, аскаридоз и др.). Необходима консультация инфекциониста.
Наличие лихорадки, острой диареи с кровью в каловых массах, рвоты и признаков обезвоживания является показанием к неотложной госпитализации в инфекционное отделение.
При инфекционном заболевании возможно развитие инфекционно-токсического шока.
При обезвоживании часто развиваются кетоацидоз и водно-электролитные нарушения, поэтому при диарее и интенсивной рвоте необходим анализ мочи на кетоновые тела и анализ крови на электролиты (калий, натрий, хлориды). Выявление недиабетического кетоацидоза и водно-электролитных нарушений служит основанием для госпитализации в ПИТ или при удовлетворительном состоянии пациента – в стационар соответствующего профиля для проведения адекватной инфузионной терапии.


Сразу же необходимо оценить степень дегидратации, при наличии гиповолемического шока своевременно выявить его и провести неотложные мероприятия. Всегда нужно помнить, что при шоковых состояниях возможна рефлекторная остановка сердца – синдром пустого сердца, поэтому необходимо без промедления обеспечить венозный доступ (допускается катетеризация двух и более периферических вен) и наладить струйное переливание жидкостей. В условиях стационара инфузионная терапия осуществляется под контролем ЦВД.
I степень дегидратации соответствует величине потери жидкости относительно массы тела до 3%.
• Стул до 10 раз в сутки, рвота 1–2 раза в сутки.
• Самочувствие удовлетворительное, гемодинамика стабильная, диурез нормальный, электролитных нарушений нет.
Пациент госпитализируется в стационар по профилю основного заболевания. Регидратация проводится путем приема оральных регидратационных растворов. Простейший раствор для регидратации может быть приготовлен в домашних условиях: половина чайной ложки соли (2,5 г), 6 чайных ложек сахара (30 г) в 1 литре питьевой воды.
II степень дегидратации соответствует величине потери жидкости относительно массы тела 4–6%.
• Стул до 20 раз в сутки, рвота до 10 раз.
• Значительная жажда, сухость кожи. Больной испытывает жажду, пьет с жадностью. Эластичность кожи понижена.
• Возможны судороги икроножных мышц.
• Пульс до 100 ударов в 1 минуту, АД снижено на 10–20% ниже индивидуальной нормы.
• Олигурия.
• Гематокрит 45–50%.
• Дефицит оснований (ВЕ) – 2–5 ммоль/л, тенденция к снижению калия.
Пациент госпитализируется в стационар по профилю основного заболевания.
Регидратация проводится перорально и в/в из расчета 40–65 мл/кг массы тела; первые 15–20 минут скорость введения 80–90 мл/мин, в дальнейшем внутривенно капельно, а затем в количествах, равных потерям. Для парентеральной регидратации используют 0,9% раствор натрия хлорида, полиионные и кристаллоидные растворы.
III степень дегидратации соответствует величине потери жидкости относительно массы тела 7–9%.
• Больной испытывает жажду, пьет с жадностью.
• Эластичность кожи понижена.
• Акроцианоз.
• Осиплость голоса. Запавшие глаза.
• Продолжительные и болезненные судороги икроножных мышц.
• Пульс до 120 ударов в 1 минуту, слабый. АД снижено до 50% от индивидуальной нормы.
• Олиго- и анурия. Гематокрит 50–55%.
• Дефицит оснований (ВЕ) – 5–10 ммоль/л.
• Гипокалиемия, гипохлоремия.
Регидратация: струйное введение жидкости из расчета 70–100 мл/кг со скоростью в течение первых 30–145 минут 100–130 мл/мин.
За 1–1,5 часа вводится не менее 5–7 литров раствора. Дальнейшее введение капельное в соответствии с потерей жидкости и данными клинико-лабораторных исследований.
IV степень дегидратации соответствует величине потери жидкости 10% и более.
• Заторможенность/бессознательное состояние.
• Больной не может пить или пьет плохо.
• Эластичность кожи резко снижена, после щипка кожа очень медленно (≥2 секунд) возвращается в первоначальное состояние.
• Акроцианоз.
• Афония.
• Генерализованные, тонические судороги.
• Пульс не определяется. АД ниже 50% от индивидуальной нормы. Анурия.
• Гематокрит свыше 55%. Дефицит оснований (ВЕ) свыше 10 ммоль/л. Гипокалиемия 2,5 ммоль/л, гипохлоремия.
Регидратация проводится в 2 этапа:
I – в течение 1–1,5 часа внутривенно струйно из расчета 100–120 мл/кг со скоростью 150 мл/мин;
II – коррекция капельным в/в вливанием в зависимости от потерь и клинико-лабораторных показателей (до 3–5 сут).
III и IV степени дегидратации сопровождаются развитием гиповолемического шока.
Признаки гиповолемического шока: САД менее 90 мм рт. ст., ЧСС более 100 ударов в 1 мин, шоковый индекс (ЧСС/САД) более 0,7; SpO2 менее 90%.
Причинами могут быть лекарственные препараты, прежде всего антибиотики. Если диарея развилась на фоне приема антибактериальных препаратов, в первую очередь необходимо исключить Clostridium difficile-ассоциированную болезнь (псевдомембранозный колит).
В настоящее время предлагается несколько лабораторных методов для диагностики этой инфекции:
• бактериологический (культуральный) метод;
• ИФА для определения токсинов A и B
в кале, наиболее удобный в практике как быстрый и широкодоступный тест;
• ПЦР кала, обнаруживающая гены токсинов A и B;
• исследование глутаматдегидрогеназы C. difficile в кале.
Эндоскопическим маркером тяжелой C. difficile-ассоциированной болезни – псевдомембранозного колита – служит выявление при эндоскопическом исследовании плотно спаянных с подлежащей слизистой оболочкой желто-зеленых и/или кремовых наложений (псевдомембран).
Проявляется заболевание диареей и болью в животе. При тяжелом течении – диарея с кровью, в анализе крови лейкоцитоз >15х109/л, возможно развитие полиорганной недостаточности. Риск заболевания остается повышенным в течение 3 месяцев после завершения антибиотикотерапии. C. difficile-ассоциированная болезнь может возникнуть при лечении любым антибиотиком, однако наиболее часто выявляется при лечении клиндамицином, цефалоспоринами 3-го поколения, пенициллинами и фторхинолонами.
Для лечения C. difficile-ассоциированной болезни применяют ванкомицин и метронидазол, выбор препарата и дозы зависит от степени тяжести заболевания.
При легком или средней тяжести течении заболевания назначают метронидазол 500 мг 3 раза в сутки на протяжении 10 дней; в том случае если к 5–7-му дню терапии не удается добиться улучшения в самочувствии пациента, показана смена антибиотика на ванкомицин в дозе 125 мг (в 30 мл воды) 4 раза в сутки на 10 дней.
При тяжелом течении заболевания назначают ванкомицин 125 мг 4 раза в сутки в сочетании с метронидазолом 500 мг 3 раза в день на срок до 10 дней.
Диоктаэдрический смектит (смекта) нейтрализует активность токсинов C. difficile и может применяться параллельно с метронидазолом или ванкомицином в дозе 1–2 пакетика 3 раза в сутки на протяжении 7 дней не ранее чем через час после приема антибиотиков.
Пробиотики используются в течение не менее чем 3 месяцев для профилактики рецидива C. difficile-ассоциированной болезни после завершения курса лечения метронидазолом или ванкомицином.
Проводится инфузионная терапия для устранения белково-электролитных нарушений, дезинтоксикации.
Показаниями к колэктомии при осложненном течении заболевания служат следующие состояния:
• перфорация кишки;
• развитие синдрома системной воспалительной реакции;
• отсутствие улучшения самочувствия пациента, несмотря на проводимое консервативное лечение на протяжении 5 дней;
• развитие токсического мегаколона, кишечной непроходимости.
Острая диарея развивается при эндокринных заболеваниях (тиреотоксикоз, недостаточность коры надпочечников, недостаточность паращитовидных желез и др.), поэтому при острой диарее неясной этиологии необходима консультация эндокринолога.
Острая диарея является одним из ведущих синдромов при нейроэндокринных опухолях (эндокринные карциномы (устаревшее название – карциноиды), випомы, гастриномы, глюкагономы). При эндокринных карциномах определяют уровень серотонина в крови и 5-гидроксииндолуксусной кислоты в моче.
При инсуломах проводят исследование крови на содержание глюкозы, инсулина, проинсулина и С-пептида. При глюкагономах выполняют анализ крови на глюкоген, при випомах – на вазоактивный интестинальный пептид, при гастриномах – на гастрин.
Кроме того, план обследования больных с подозрением на нейроэндокринную опухоль включает в себя:
• УЗИ органов брюшной полости,
• КТ и МРТ органов брюшной полости,
• позитронно-эмиссионную томографию,
• сцинтиграфию,
• эндоскопические исследования,
• при подозрении на злокачественный характер опухоли осуществляют биопсию.
Лечением нейроэндокринных опухолей занимаются онкологи.
Для исключения новообразования толстого кишечника как причины диареи проводится фиброколоноскопия.
Острая диарея встречается при воспалительных заболеваниях кишечника, ишемической болезни кишечника, что всегда приходится учитывать при соответствующей клинической картине.
Острая диарея может быть проявлением острой аллергической реакции на пищевые продукты.
Обычно при этом выявляются и другие признаки аллергической реакции: эозинофилия крови, повышение содержания общего и специфического иммуноглобулина класса E и др.
Показана консультация аллерголога.

При гиповолемическом шоке на этапе скорой помощи проводится внутривенно струйно инфузия 0,9% раствора натрия хлорида не менее 800 мл за 10 минут (при неопределяемом уровне САД в 2 вены) под контролем САД (не менее 90 мм рт. ст.). Обеспечивается проходимость дыхательных путей, проводится оксигенотерапия (под контролем SpO2 – не менее 90%).
Возможно введение преднизолона 120–300 мг.
При невозможности стабилизации АД инфузионной терапией начинается в/в капельное введение допамина. Пациент доставляется в ОИТ под контролем жизненно важных функций (АД, ЧДД, ЧСС, SpO2).
Критериями эффективности регидратационной терапии являются улучшение самочувствия больного, стабилизация артериального давления, снижение частоты пульса, прекращение рвоты, восстановление диуреза, а также нормализация показателей удельной плотности плазмы крови и гематокрита. Клиническим ориентиром для перевода пациентов с инфузионной на оральную регидратацию является преобладание объема выделяемой мочи над объемом испражнений за последние 6–12 часов.
При пищевой токсикоинфекции проводится промывание желудка до «чистых» промывных вод с последующим приемом энтеросорбентов (лактофильтрум, полифепан, энтеросгель и др.).


Антибактериальные препараты при острых кишечных инфекциях назначаются врачами-инфекционистами в зависимости от заболевания.
Симптоматическая терапия проводится спазмолитиками (дротаверин, гиосцина бутилбромид, пинаверия бромид и др.), ферментными препаратами. При наличии метеоризма назначают симетикон, энтеросорбенты.
Исключительную осторожность необходимо проявлять при назначении лоперамида, который, подавляя моторику кишечника, может служить фактором, усугубляющим течение заболеваний, особенно обусловленных инвазивными энтеропатогенными штаммами.
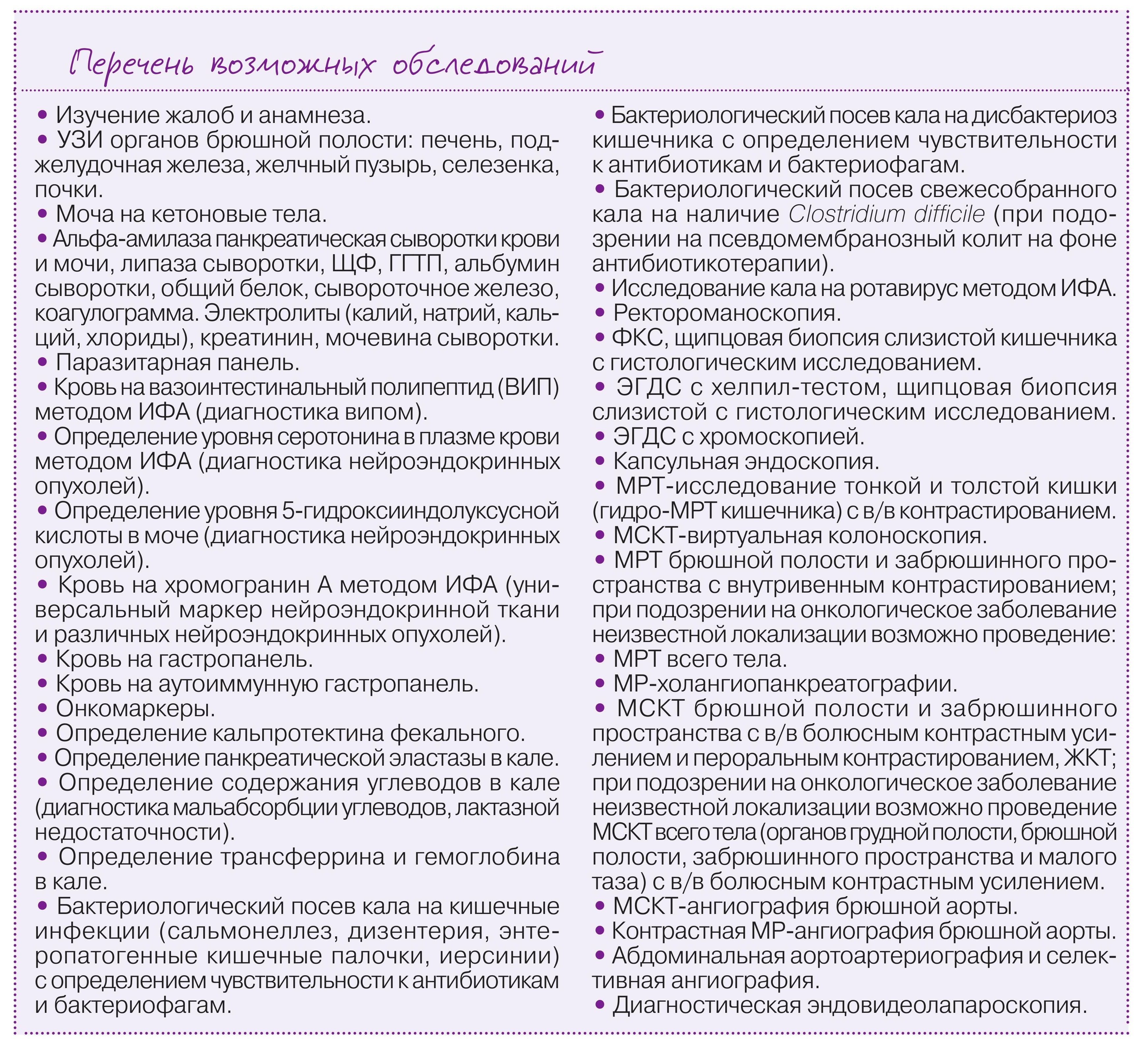
Хроническая диарея нередко развивается при заболеваниях органов пищеварения:
• хроническом атрофическом гастрите со сниженной секреторной функцией;
• хроническом панкреатите с внешнесекреторной недостаточностью;
• билиарных дисфункциях и постхолецистэктомическом синдроме;
• хронических заболеваниях печени;
• заболеваниях тонкой кишки с синдромом мальабсорбции;
• синдроме избыточного бактериального роста в тонкой кишке;
• воспалительных заболеваниях кишечника;
• опухолях тонкой и толстой кишки;
• ишемической болезни кишечника;
• функциональных заболеваниях кишечника;
• гормонально-активных опухолях ЖКТ;
• после операций на желудочно-кишечном тракте – постгастрорезекционных и постваготомических расстройствах, состояниях после резекции подвздошной кишки.
Нередкой причиной хронической диареи является целиакия – глютеновая энтеропатия.
Это генетически обусловленное нарушение функции тонкого кишечника, связанное с дефицитом ферментов, расщепляющих пептид глютен. Для выявления глютеновой энтеропатии необходимо гистологическое исследование биоптата слизистой тонкой кишки, определение в сыворотке крови антител к глиадину, тканевой трансглютаминазе и определение антиэндомизиальных антител. Основой лечения является соблюдение безглютеновой диеты. Необходима консультация диетолога.
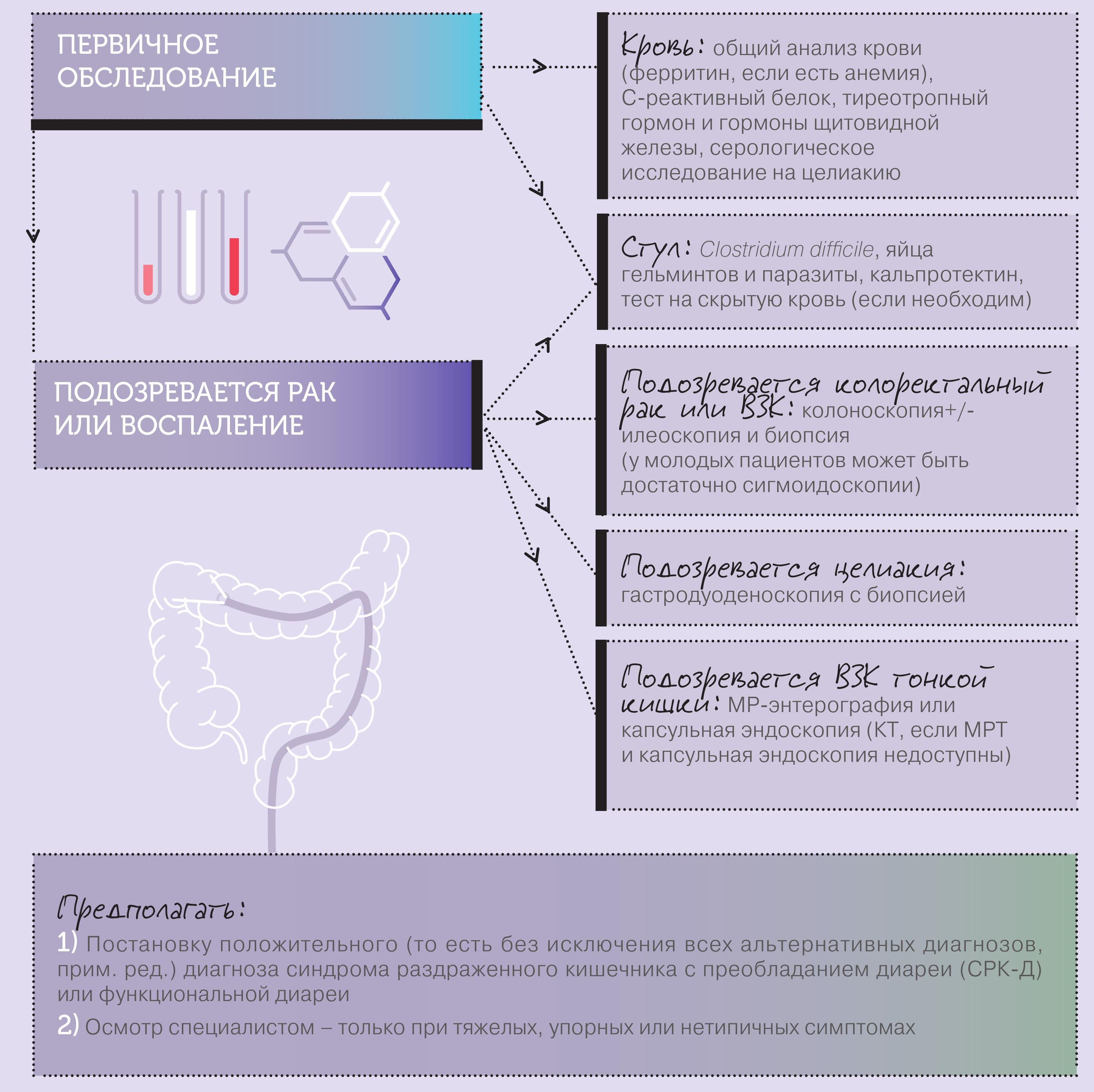

У некоторых пациентов хроническая диарея развивается из-за недостаточности кишечных дисахаридаз, прежде всего лактазы. Для подтверждения диагноза лактазной недостаточности проводится диетодиагностика (исчезновение диареи и метеоризма при исключении из рациона молока и молочных продуктов), определение содержания углеводов в кале. Основой лечения является диета, необходима консультация диетолога.
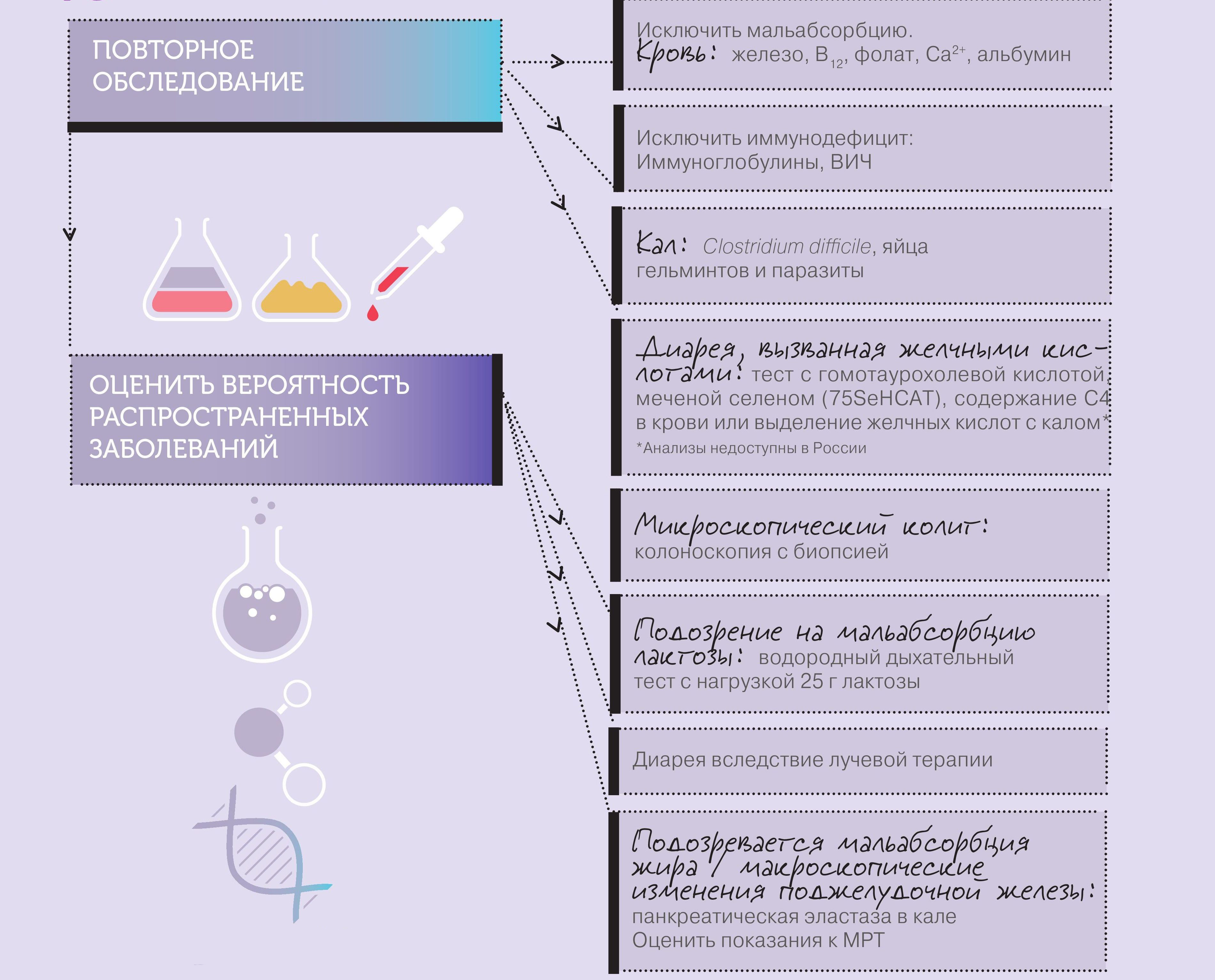
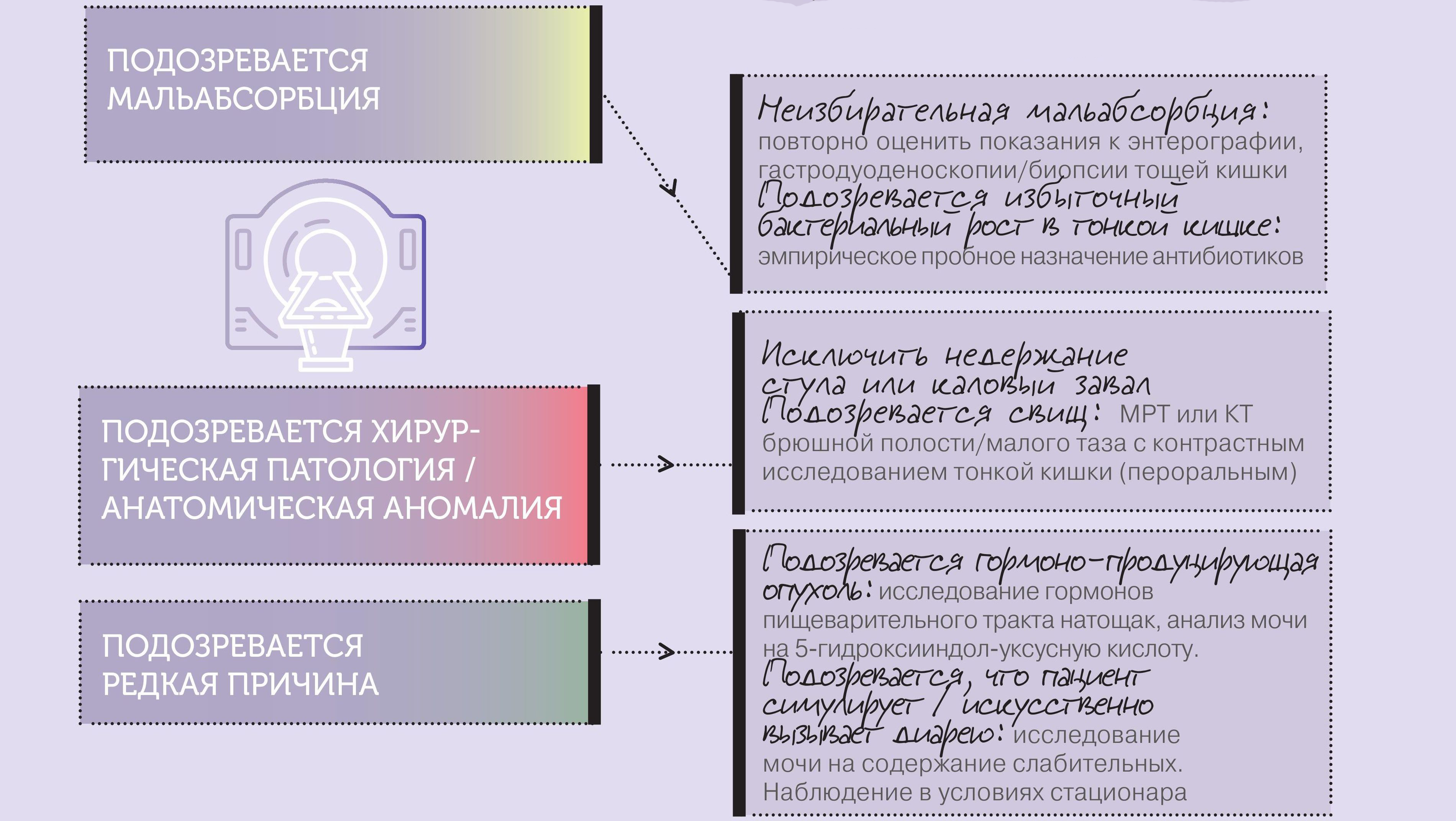


Частой причиной хронической диареи являются инфекционные заболевания (хроническая дизентерия, хронический кампилобактериоз, хронический амебиаз, глистные инвазии, СПИД и др.). Диагностика и лечение этих заболеваний находятся в компетенции инфекционистов.
Хроническая диарея может развиваться при сахарном диабете, гипотиреозе, недостаточности коры надпочечников, поэтому консультация эндокринолога при хронической диарее необходима.
Причиной хронической диареи может быть ХПН, при этом пациент может не знать о заболевании почек; определение мочевины и креатинина сыворотки необходимо всем пациентам с хронической диареей.
Лечение хронического диарейного синдрома при заболеваниях органов пищеварения должно быть комплексным.
Важное значение имеет диетотерапия. Питание дробное, исключаются продукты с грубой клетчаткой, молоко, консервы, острые и соленые блюда, спиртные напитки.
По показаниям назначаются элиминационные диеты и смеси для энтерального питания.
Элиминационные диеты подразумевают исключение молока при лактазной недостаточности, назначение безглютеновой диеты и исключение продуктов, содержащих «скрытый» глютен (консервы, колбасные изделия, квас, джин, продукты с глютенсодержащими стабилизаторами) при глютеновой энтеропатии.
При наличии синдрома мальабсорбции, дефиците массы тела назначаются смеси для энтерального питания (нутризон и др.).
Для подавления роста патогенной микрофлоры назначают кишечные антисептики широкого спектра действия (нифуроксазид и др.).
Для восстановления нормальной микрофлоры показаны пребиотики (лактулоза, хилак форте и др.) и пробиотики (бифидумбактерин, бифиформ, лактобактерин и др.).
Уменьшению боли и нормализации стула при любых нарушениях стула. также может способствовать тримебутин.
После осмотра врачом, индивидуально, чаще всего при острой диарее, обусловленной СРК, короткими курсами могут быть назначены ингибиторы кишечной моторики и секреции (лоперамид).
Назначают энтеросорбенты, препятствующие воздействию токсинов, бактерий и вирусов.
Для оптимизации процессов полостного пищеварения назначаются ферментные препараты.
При гормонально-активных опухолях хорошим антидиарейным эффектом обладают аналоги гормона соматостатина.
Материалы по теме:
Презентации:
Синдром диареи в практике терапевта
Хронические диареи у детей
Вирусные диареи у детей
Статьи:
СРК. Лечение синдрома раздраженного кишечника
Книги и методические рекомендации:
Журнал Non nocere. Выпуск 01.2019г.
08.02.2020 | 14:43:42