Розацеа. Лечение розацеа.
Общие рекомендации по лечению розацеа
Розацеа не угрожает жизни пациентов, но значительно влияет на ее качество. Клинические проявления розацеа встречаются преимущественно в области лица и, следовательно, влияют на внешний вид пациентов, что может негативно сказаться на эмоциональном здоровье, приводить к сопутствующим психологическим заболеваниям, таким как тревожные расстройства и социальные фобии. Так, согласно результатам исследования, проведенного Национальным обществом розацеа с участием более 400 пациентов, 75% респондентов сообщили, что заболевание негативно сказывается на их самооценке, 70% отметили чувство неуверенности в себе, смущение и разочарование (69%).
Концептуальные положения по терапевтическим мероприятиям можно сформулировать следующим образом:
- розацеа считается скорее поддающимся лечению, нежели полностью излечимым заболеванием;
- исключение или уменьшение влияния провоцирующих факторов помогает пациентам добиться улучшения симптомов заболевания;
- обязательным является применение средств для фотозащиты кожи и специализированной косметики (очищающие и увлажняющие дерматокосметические средства) для восстановления и поддержания барьерной функции кожи;
- лечение розацеа должно быть индивидуально подобрано и основано на клинической картине заболевания;
- показано использование лекарственных препаратов с доказанной эффективностью и хорошим профилем безопасности с возможностью их применения для долгосрочной поддерживающей терапии.
По возможности, для принятия решения об использовании того или иного метода лечения врач должен руководствоваться прежде всего изученной эффективностью метода, а также рядом факторов, таких как подтип розацеа, тяжесть дерматоза, ожидания от лечения, переносимость, стоимость, предшествующая реакция на терапию и психологическая составляющая, так как одни и те же симптомы могут беспокоить одних пациентов больше, чем других (рис. 1.6). Наилучшие результаты, как правило, может принести комбинация методов для лечения различных симптомов (табл. 1.7).
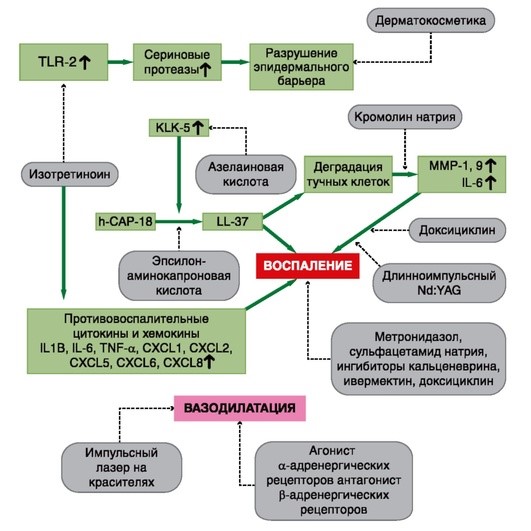 Рис 1.6. Целевые мишени для различных методов терапии при розацеа. Синие линии указывают на патофизиологические пути, связанные с розацеа. Красные линии иллюстрируют основные лекарственные препараты, воздействующие на патофизиологию. Стрелки вверх указывают на увеличение экспрессии определенного белка.
Рис 1.6. Целевые мишени для различных методов терапии при розацеа. Синие линии указывают на патофизиологические пути, связанные с розацеа. Красные линии иллюстрируют основные лекарственные препараты, воздействующие на патофизиологию. Стрелки вверх указывают на увеличение экспрессии определенного белка.
 Таблица 1.7 Методы терапии розацеа с доказательной базой (А-В) эффективности
Таблица 1.7 Методы терапии розацеа с доказательной базой (А-В) эффективности
Рекомендации по лечению розацеа:
• оценка наблюдающихся на данный момент времени видимых и симптоматических проявлений дерматоза (сочетание симптомов, преобладающие симптомы, степень тяжести, сочетание подтипов);
• рекомендуется избегать известных провоцирующих факторов настолько, насколько это возможно с практической точки зрения;
• применение средств по уходу за кожей и интеграция их в схему лечения (использование мягкого очищающего и увлажняющего средств, которые способствуют уменьшению ТЭПВ и коррекции признаков повышенной чувствительности кожи, связанных с применением лекарственных препаратов и других продуктов);
• фотопротекция, включая предотвращение прямого воздействия солнечных лучей (особенно в часы максимальной активности), а также использование солнцезащитного средства широкого спектра действия с солнцезащитным фильтром 30 и более.
Обязательным является обеспечение адекватного ежедневного ухода за кожей, в том числе с использованием солнцезащитных препаратов, которые должны подбираться с учетом повышенной чувствительности кожи больных розацеа. Наименьшим раздражающим действием обладают индифферентные препараты (диоксид титана, оксид цинка), блокирующие ультрафиолетовое облучение кожи за счет своих физических свойств. Препараты, содержащие химические фильтры, которые можно рекомендовать пациентам с розацеа, не должны содержать лаурилсульфата натрия, ментола и камфоры и, напротив, содержать силиконы (диметикон, циклометикон), значительно уменьшающие раздражающее действие солнцезащитных препаратов.
В рекомендациях по ежедневному уходу за кожей следует учитывать применение легких по консистенции маскирующих препаратов для ежедневного использования, при этом доказано, что применение маскирующих средств не ухудшает течения розацеа и может позитивно влиять на качество жизни пациентов.
Лечение эритематозно-телеангиэктатического подтипа розацеа
Местные агонисты α-адренергических рецепторов, бримонидин и оксиметазолин действуют на гладкие мышцы поверхностного и глубокого сосудистого сплетения и опосредуют сосудосуживающее действие. Хотя агонисты α-адренергических рецепторов не влияют на капилляры, так как они не содержат гладких мышц, их действие на кожные артериолы сопровождается уменьшением эритемы.
В РФ для топического применения при розацеа зарегистрирован гель 0,5% бримонидина тартрата - высокоселективный агонист α2-адренергических рецепторов, который в 1000 раз более тропен по отношению к α2-рецепторам, чем к α1-рецепторам. Лечение бримонидином носит симптоматический характер: стойкая эритема возвращается, как только заканчивается действие препарата. Показана эффективность бримонидина тартрата при использовании ежедневно в течение 52 нед без ускользания эффекта.
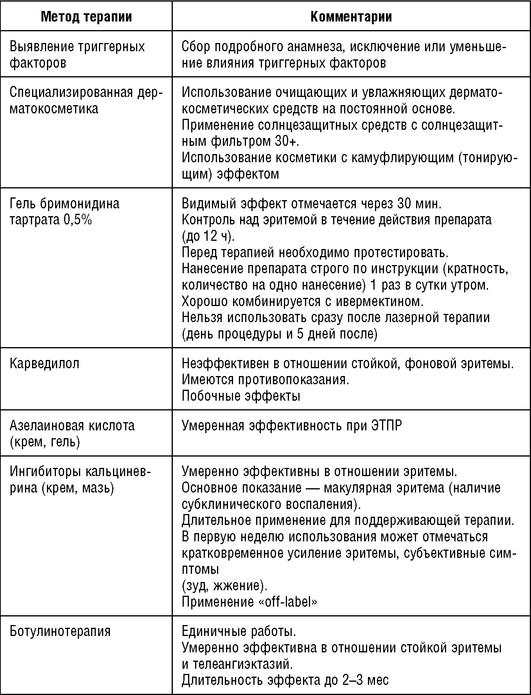
При назначении данного препарата необходимо подробно информировать пациентов о специфике его применения:
• применение не более 1 раза в сутки утром;
• уточнение максимальной суточной дозы препарата - составляет 1 г (что примерно соответствует по 1 спичечной головке на одну зону лица);
• рекомендуется тестирование (препарат наносится на ограниченный участок кожи лица для оценки реакции, так как у части пациентов отмечается «парадоксальная реакция» в виде усиления эритемы);
• лечение необходимо начинать с небольшого количества геля в течение не менее 1 нед с постепенным его увеличением;
• препарат не следует наносить на раздраженную кожу или открытые раны, на область вокруг глаз;
• препарат возможно использовать совместно, но неодновременно с другими лекарственными препаратами, применяемыми для лечения воспалительных элементов розацеа;
• после нанесения и высыхания препарата возможно использование косметических средств.
У некоторых пациентов было описано возобновление эритемы и транзиторных «приливов» в более тяжелой форме, чем наблюдалось до лечения, при этом большая часть случаев эритемы отмечалась в течение первых 2 нед после начала лечения. В большинстве случаев эритема и «приливы» самопроизвольно проходили после отмены препарата. Для купирования симптомов индуцированной эритемы используются охлаждающие примочки, нестероидные противовоспалительные и антигистаминных препараты.
Азелаиновая кислота, применяемая наружно, ингибирует экспрессию калликреина-5 матричной рибонуклеиновой кислоты кателицидина в кератиноцитах, проявляет противовоспалительные свойства, ингибируя продукцию активных форм кислорода и индуцированную инсоляцией выработку воспалительных цитокинов, таких как IL-1, IL-6 и ФНО α. Азелаиновая кислота показывает умеренную эффективность при лечении ЭТПР.
Ингибиторы кальциневрина (пимекролимус, такролимус) применяются при розацеа «off-label» и в большей степени показали свою эффективность при стероидной розацеа. По данным литературы, такролимус более эффективен при розацеа, чем пимекролимус, хотя последний из-за лекарственной формы (крем) более удобен в применении на кожу лица. Препараты применяются 1 раз в сутки на протяжении до 6 мес и более.
Системный антагонист β-адренергических рецепторов может использоваться для лечения розацеа, основной механизм - сосудосуживающее действие на гладкие мышцы дермальной сосудистой сети. В частности, было показано, что неселективный β-адренергический блокатор - карведилол, способствует уменьшению эритемы у больных розацеа. Однако противопоказания к применению и побочные эффекты ограничивают его применение в широкой клинической практике.
Ботулинотерапия (препарат ботулинического токсина типа А) в лечении розацеа - сравнительно новый метод коррекции телеангиэктазий и стойкой эритемы, публикации по ее применению носят ограниченный характер. Существует две методики проведения ботулинотерапии при розацеа: внутридермальные инъекции неразведенного препарата в участки кожи, где есть расширенные сосуды и введение разведенного (до 10 ЕД в 1 мл, в дозе до 30 ЕД в расчете на одного пациента) в мезотехнике: введение внутрикожное, под углом 75°, каждые 0,5 см2, по 0,05 ЕД на один вкол. Ботулотоксин приводит к стойкому сужению сосудов, снижению проявлений ЭТПР (эритема, ощущения жара, «приливы»). Эффект сохраняется в среднем до 2-3 мес. Повторные курсы не рекомендуется проводить ранее чем через 6 мес.
К дополнительным системным средствам лечения розацеа относятся ангиопротекторы. Никотиновую кислоту в дозе 0,05-0,1 г 3 раза в сутки применяют в комбинации с кальция добезилатом 0,5 г 2 раза в сутки, курс - 1,0-1,5 мес. Одновременное назначение этих препаратов способствует нормализации тонуса сосудов кожи лица, снижению степени выраженности эритемы. Ангиостабилизирующие средства (белладонны алкалоиды + фенобарбитал + эрготамин) могут быть рекомендованы пациентам в возрасте старше 40 лет с частыми обострениями («приливами») по схеме: 1 таблетка 2 раза в сутки в течение 4 нед или ксантинола никотинат 300 мг 2 раза в сутки в течение 4 нед.
До появления лазерной и фототерапии возможности улучшить состояние кожи лица у больных с эритематозно-телеангиэктатическим подтипом розацеа были весьма ограничены. Так, для коррекции телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментация, атрофия) и высокой частотой рецидивов.
Длина волны ЛИ прежде всего определяет глубину проникновения ЛИ в ткани, а значит, и обусловливает тип воздействия. Немедленный эффект лазеротерапии определяется воздействием на сам воспалительный процесс или сосудистый компонент, а запуск нейрогуморального механизма, где выступает триггерным фактором, обусловливает долгосрочный эффект последействия, реализуемый в стимуляции систем адаптации. Фототерапия [IPL, ИЛК (PDL), неодимовый лазер] у пациентов с розацеа позволяет непосредственно воздействовать не только на оксигемоглобин, но и на эпидермально-дермальные структуры (противовоспалительное действие), а также способствует уменьшению концентрации субстанции Р в коже, что обусловливает ее высокую эффективность при различных подтипах.
Лазерные технологии для лечения пациентов с розацеа включают КТР-лазер (532 нм) с удвоенной частотой, неодимовый лазер на алюмоиттриевом гранате (Nd:YAG, 1064 нм), лазер на красителе [ИЛК (PDL) 585-595 нм], длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм), последние два используются редко.
Импульсный лазер на красителе обеспечивает импульсную энергию лазера с длиной волны от 585 до 595 нм, который поглощается оксигемоглобином и тем самым разрушает сосуды. Преимуществом лечения ИЛК (PDL) является тот факт, что общий объем энергии находится четко в диапазоне поглощения гемоглобина. Поэтому ИЛК работает очень избирательно. ИЛК (PDL) лазер эффективен для лечения сосудистых аномалий при розацеа, достигается коррекция до 85% сосудистых изменений. Однако при работе на данном лазере, при использовании коротких импульсов в диапазоне от 0,45 до 1,5 мс, возможен разрыв сосуда и, как следствие, получение побочного эффекта в виде пурпуры, которая может разрешаться от 7 до 14 дней. Ранее именно данный побочный эффект зачастую вынуждал пациентов отказываться от косметических манипуляций, выполняемых с помощью импульсных лазеров на красителях. Усовершенствование лазерных систем за счет применения большей длины импульсного излучения (40-50 мс и двойных ходов) позволило повысить эффективность удаления телеангиэктазий без выраженных признаков пурпуры. Для повышения эффективности возможно наложение импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать парадоксальной эритемы после процедуры и развития осложнений в постпроцедурный период. При лечении телеангиэктазии и эритемы пациенты часто также сообщают об уменьшении «симптома вспыхивания» лица.
КТР ND:Yag - тип неодимового лазера, работающего на алюмоиттриевом гранатовом кристалле. Ключевая особенность - интеграция с кристаллом КТР. Он удваивает частоту, позволяя получить длину волны в 532 нм (зеленый спектр). Поэтому по сравнению с неодимовым лазером больше разрушаются поверхностные сосуды, которые в основном встречаются при телеангиэктатической форме розацеа. В ранних исследованиях при сравнении ИЛК (PDL) и КТР-лазеров в лечении телеангиэктазий лица лазер ИЛК (PDL) показал выраженную эффективность, но процедура вызывала болезненные ощущения у пациентов, и период восстановления занимал от 7 до 10 дней (из-за пурпуры и корки), в то время как КТР-лазер не вызывал нежелательных побочных эффектов.
В целом использование КТР-лазера может уменьшить проявления эритемы, телеангиэктазий и улучшить общее состояние кожи. Благоприятный профиль безопасности КТР-лазера представляет собой особое преимущество. Сразу после лечения наблюдается умеренное покраснение, которое продолжается около 2-3 ч. Однако данный лазер продемонстрировал свою эффективность только при лечении телеангиэктазий, в то время как лечение эритемы не дало подобных результатов.
Неодимовый лазер с длиной волны 1064 нм высокоэффективен как для лечения телеангиэктазий, так и эритемы. Возможно его применение при сочетании ЭТПР и ПППР. На длине волны 1064 нм Nd:YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2-3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, недоступную для ИЛК. Из побочных эффектов следует отметить риск формирования рубцов. В основном зоной риска являются крылья носа и подбородок, поэтому в данных локализациях необходимо тщательно подбирать режимы воздействия. Сравнительный анализ данных 3D-визиосканирования, дерматоскопии показал сопоставимую эффективность неодимового лазера и импульсного лазера на красителях в отношении поверхностных сосудов диаметром менее 0,3 мм, при этом стойкие и крупные телеангиэктазии лучше поддавались коррекции при применении неодимового лазера.
IPL-технология - широкополосный импульсный свет (Intensed Pulse Light), принцип которой основан на селективном фототермолизе или способности проникать в биоткани и избирательно воздействовать на ее структуры: волосяные фолликулы, патологически измененные сосуды, пигментные образования, а также стимулировать и ремоделировать волокна коллагена. При этом поверхность кожи остается неповрежденной. Плотность энергии импульсного излучения - 5-80 Дж/см2, плотность мощности импульсного излучения - 80 мВт/см2. Длина волны излучения - 500-1200 нм с максимумом эмиссии в диапазоне 530-700 нм. IPL излучает полихроматический свет и при проведении процедур используются специальные фильтры для воздействия на определенные хромофоры. Фильтр для сосудистых поражений составляет 530-600 нм (желто-зеленый спектр). Отмечается снижение эритемы, уменьшение чувства приливов к лицу, уменьшение телеангиэктазий. Частота побочных эффектов относительно низкая. Процедуры проводятся 2-3 раза в неделю, на курс - 8-10.
BBL (Broad Band Light) - система высокоинтенсивного широкополосного света для широкого диапазона эстетических процедур, в том числе и розацеа. Используется технология двойных флеш-ламп и смартфильтры, что позволяет достигнуть высоких результатов. Процедура подходит для любых типов кожи.
Из дополнительных методов следует отметить микротоковую терапию и криотерапию. Микротоки относятся к физиотерапевтическим методам воздействия, в которых используется низкоинтенсивный импульсный электрический ток силой в диапазоне от 10 до 600 мкА, частотой от 0,1 до 300 Гц и напряжением от 11 до 14 В. Данный метод является достаточно физиологичным, и его терапевтические эффекты (лимфодренажный, противовоспалительный, трофический, а также нейротрофический) основываются на электрохимических реакциях за счет изменения электрического потенциала клеток и влияния на выработку нейропептидов. Процедуры проводят 2-3 раза в неделю, на курс - 10.
Традиционно в лечении розацеа применяют криотерапию, которая может оказывать противовоспалительное и сосудосуживающее действие, а клинические эффекты базируются на положительном влиянии на микроциркуляторное русло и чувствительность нервных окончаний. Как дополнительный метод лечения при проведении комплексных косметологических программ, в том числе при проведении лазерных процедур, криотерапия - весьма востребованный метод. При розацеа ее назначение обусловлено механизмами действия криотерапии: снижением активности медиаторов воспаления, увеличением синтеза противовоспалительных и уменьшением синтеза провоспалительных цитокинов, инактивацией коллагеназы, снижением уровня С-реактивного протеина. Восстановление микроциркуляции, в основе которой лежит ритмическая смена вазоконстрикции и вазодилатации с последующим открытием артериовенозных анастамозов, приводит к улучшению циркуляции не только в микрососудах кровяного, но и лимфатического русла. Криотерапию при розацеа проводят через день, на курс - 10 процедур.
По данным ряда авторов, определенной эффективностью обладает метод электрофореза хлорохина или эпинефрина на очаги поражения ежедневно или через день, курс - 12-15 процедур.
Лечение папуло-пустулезного подтипа розацеа
У пациентов с ПППР можно применять местное лечение, препараты для приема внутрь или комбинацию обоих видов лечения, аппаратные методы, в зависимости от степени тяжести симптомов. В случае если ПППР имеет легкую или умеренную степень тяжести, применение только наружных препаратов (например, ивермектин, метронидазол, азелаиновая кислота), как правило, является очень эффективным в снижении выраженности воспалительных высыпаний и ассоциированных с ними эритем. Системная терапия включает антибиотики тетрациклинового ряда (например, субпротивомикробной дозой доксициклина), метронидазол, низкие дозы изотретиноина.
При ПППР от умеренного до тяжелого течения сочетание местного лечения и препаратов для приема внутрь обычно используется для достижения контроля над заболеванием с последующим переходом только на местную терапию (табл. 1.9). При легкой и среднетяжелой степени тяжести возможно использование методов фототерапии.
Наиболее эффективным препаратом терапии ПППР является крем ивермектина 1%. Было показано, что он способствует купированию всех симптомов ПППР, проявляя свои выраженные противовоспалительные свойства через ингибирование NF-xB пути, что приводит к уменьшению образования провоспалительных цитокинов, таких как IL-1β и ФНО α. Антипаразитарное действие ивермектина осуществляется за счет способности связываться с глутамат-связанными хлористыми каналами разных паразитов, в том числе клещей вида Demodex. Ивермектин применяется 1 раз в сутки на ночь до достижения состояния чистой кожи, как правило, курс составляет 3-4 мес, в ряде случаев до 6 мес, с последующей поддерживающей терапией ежедневно или в интермиттирующем режиме (2 раза в неделю) до одного года и более (при необходимости).
Местное лечение розацеа предполагает применение противомикробных средств: 0,75-1% крема/геля метронидазола* Местные эффекты метронидазола при розацеа связаны с его противовоспалительной активностью, а не противомикробной. Доказано, что метронидазол блокирует продукцию активных форм кислорода, что уменьшает выработку других провоспалительных цитокинов при розацеа и предотвращает дальнейшее повреждение тканей путем подавления высвобождения цитокинов из нейтрофилов. Имеются исследования, в которых проводилось сравнение эффективности метронидазола в концентрации 1% и 0,75%. Согласно данным исследованиям, существенной разницы в эффективности не наблюдалось.
Азелаиновая кислота представляет насыщенную С9-дикарбоновую кислоту природного происхождения (содержится в злаковых, мясе, может в незначительном количестве синтезироваться эндогенно). Основные механизмы действия азелаиновой кислоты: нормализация процессов кератинизации в сально-волосяном фолликуле с торможением биосинтеза белка клеточных мембран; противовоспалительный эффект с уменьшением метаболизма нейтрофилов и снижением выработки ими свободнорадикальных форм кислорода. Есть сообщения об эффективности наружной азелаиновой кислоты при лечении папуло-пустулезной розацеа легкой степени тяжести.
Противовоспалительные свойства ингибиторов кальциневрина (пимекролимус, такролимус) обосновывают применение данных препаратов лечения розацеа. Хотя основные механизмы действия топических ингибиторов кальциневрина при розацеа все еще нуждаются в изучении, считается, что они блокируют активацию Т-клеток и тем самым уменьшают дальнейшее высвобождение провоспалительных цитокинов при розацеа.
Сравнительные исследования по применению 1% крема ивермектина 1 раз в сутки с другими наружными препаратами (15% гелем азелаиновой кислоты 2 раза в сутки и 0,75% кремом метронидазола 2 раза в сутки) у пациентов с умеренным и тяжелым течением ПППР показали преимущество 1% крема ивермектина по эффективности с метронидазолом (при среднем количестве высыпаний 18-21) и эффективности/безопасности с азелаиновой кислотой.
Фоновая эритема, которая не является стойкой, часто становится более очевидной сразу после того, как достигается контроль над рецидивом ПППР. Для лечения фоновой эритемы при ПППР можно применять агонист α2-адренергических рецепторов кровеносных сосудов кожи - 0,5% гель бримонидина тартрата 1 раз в сутки. Если при ПППР местное лечение α2-агонистом - 0,5% гелем бримонидина тартрата назначается одновременно с противовоспалительной терапией ивермектином, фоновая эритема уменьшается, но изначальная очаговая-околоочаговая эритема может сохраняться в виде маленьких красных очагов до разрешения воспалительных элементов с помощью 1% крема ивермектина. Таким образом, совместное применение 0,5% геля бримонидина тартрата утром и 1% крема ивермектина на ночь в течение 3 мес и дольше (при необходимости) обосновано и показано, если у пациента имеется выраженная эритема и ПППР.
Системная терапия розацеа включает назначение антибактериальных препаратов или ретиноидов. Из антибактериальных лекарственных средств используются в основном миноциклин, доксициклин и метронидазол. Миноциклин назначается в дозе 50 мг/сут в течение 4-6 нед. Доксициклин назначается в дозе 40-100 мг/сут в течение 6-8 нед. При такой дозе концентрации препарата в тканях недостаточно для достижения бактерицидного действия, а терапевтический эффект обусловлен подавлением воспалительного процесса путем ингибирования протеаз. Доксициклин ингибирует продукцию и активность MMP-9, а также ингибирует другие ММР, вызывая конформационные изменения и функциональные аномалии. Было показано, что доксициклин также оказывает косвенное ингибирование активации калликреина in vitro. Кроме того, было установлено, что доксициклин ингибирует активность NO-синтазы, связанную с вазодилатацией, что может объяснить его противовоспалительные свойства при розацеа. В частности, у пациентов, получавших 40 мг (субантимикробную дозу) доксициклина, наблюдалось снижение количества воспалительных поражений и выраженности эритемы. Также было показано, что субантимикробная доза доксициклина снижает выделение воспалительных цитокинов и продукцию активных форм кислорода эффективнее, чем более высокая, антимикробная, доза у пациентов с розацеа. Имеются данные, показывающие эффективность доксициклина для лечения эритемы у больных розацеа. Однако все эти исследования проводились на пациентах с папуло-пустулезными проявлениями, поэтому, возможно, уменьшение эритемы наблюдалось как фоновый эффект при уменьшении воспалительных элементов.
Метронидазол принимают по 1,0-1,5 г/сут, курс - 4-8 нед. Эффективность препарата связана с его антимикробной активностью, направленной на подавление жизнедеятельности D. folliculorum, а также c противовоспалительным действием. В актуальных рекомендациях по лечению розацеа метронидазол не рекомендуется использовать при папуло-пустулезной розацеа, исключение составляют тяжелые резистентные формы.
Системные ретиноиды снижают экспрессию патоген-ассоциированных рецепторов - TLR и дополнительно регулирует TLR-2-опосредованные аномальные врожденные иммунные ответы при розацеа. Кроме того, 13-цис-ретиноевая кислота приводит к атрофии сальных желез, что может способствовать уменьшению пролиферации клеща Demodex. Изотретиноин назначают в малых дозах 0,1-0,3 мг/кг в сутки в течение 4-6 мес. Изотретиноин для приема внутрь показан для отдельных случаев трудноподдающегося лечению ПППР. В исследовании с применением низких доз изотретиноина (до 0,3 мг/кг) была выявлена такая же эффективность в отношении папул и пустул, как и при применении 100 мг доксициклина. После достижения контроля над заболеванием для долгосрочного лечения могут быть эффективным применение низких доз препарата и прерывистые схемы лечения. Терапия изотретиноином может привести к тератогенному действию и развитию побочных эффектов, что необходимо принимать во внимание как до, так и во время применения препарата.
Терапия гранулематозной розацеа достаточно сложна в силу ее торпидного течения. Наиболее эффективен фтивазид 1,0-1,5 г/сут до достижения курсовой дозы 160 г и/или изотретиноин 0,2-0,4 мг/кг в сутки в течение 4-6 мес.
Лечение фиматозного подтипа розацеа
Ринофима в основном характеризуется гипертрофией сальных желез, пролиферацией соединительной ткани и кровеносных сосудов. В большинстве случаев ринофима затрагивает нижнюю треть носа, что приводит пациентов к характерному виду. В общем фиматозные изменения являются доброкачественными, хотя эти поражения могут вызвать серьезную косметическую проблему. Клинически выделяют три различных варианта ринофимы: железистая, фиброзная и фиброзно-ангиэктатическая. При железистой форме ткань увеличивается главным образом из-за гиперплазии сальных желез, которая сопровождается себореей. Фиброзный вариант характеризуется гиперплазией соединительной ткани, тогда как фиброзно-ангиэктатическая форма дополнительно включает вазодилатацию. Описаны различные варианты лечения ринофимы, которые используются в клинической практике. Подходы к лечению включают дермабразию, хирургическое удаление, диатермокоагуляцию, абляционные CO2 и эрбиевые лазеры, криотерапию.
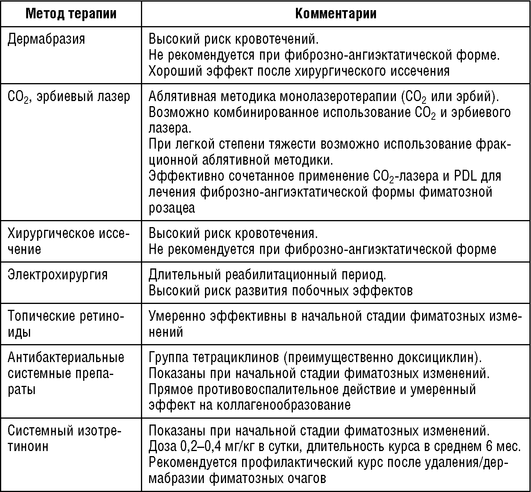 Таблица 1.10 Методы терапии при фиматозном подтипе розацеа
Таблица 1.10 Методы терапии при фиматозном подтипе розацеа
Некоторые хирурги все еще предпочитают удаление скальпелем или одноразовыми бритвенными лезвиями гиперпластических фиматозных узлов. Однако хирургическое лечение обычно связано с риском возникновения серьезного кровотечения в ходе проведения процедуры в связи с повышенной васкуляризацией при розацеа. Кроме того, существует также риск чрезмерного иссечения тканей и формирования рубцов.
Дермабразия осуществляется с помощью высокоскоростной абразивной насадки с алмазным напылением для шлифования верхних слоев кожи. Результаты зависят от глубины проведения процедуры. В тяжелых случаях дермабразия может использоваться вторым этапом выравнивания поверхности кожи после первоначального хирургического иссечения. Данный метод имеет риски возникновения кровотечений. Дермабразия эффективна только при минимальной глубине воздействия. Опыт показал, что глубина вмешательства не должна превышать уровня эпидермиса, сосочкового слоя и самой верхней части сетчатого слоя дермы. Более глубокое воздействие имеют риски развития рубцов впоследствии.
Электрохирургия - еще один вариант лечения пациентов с фимой, при котором уменьшаются риски возникновения кровотечений за счет индуцированного термического эффекта. Эта процедура часто выполняется с помощью проволочной петли. Однако после проведения процедуры электрокоагуляции могут возникнуть потенциальные побочные эффекты, обусловленные интенсивным нагреванием, в виде некроза кожи. Кроме того, происходит длительное заживление ран, и описаны случаи образования атрофических рубцов.
Лазерная хирургия представляет собой новую методику лечения пациентов с фиматозным подтипом розацеа. Доступными лазерными устройствами являются СO2-лазер и эрбий: YAG-лазер. Аргоновый лазер больше не рассматривается как адекватный вариант лечения, так как приводит к возникновению некроза кожи. Эффективно сочетанное применение СO2-лазера и PDL для лечения фиброзно-ангиэктатической формы фиматозной розацеа в качестве поддерживающей терапии. Также можно использовать комбинированную методику с применением эрбиевого и СО2-лазеров. Лазер эрбия: YAG работает на длине волны 2940 нм, который находится в диапазоне поглощения воды. Это лазерное устройство характеризуется высоким поглощением энергии с более низкими рисками возникновения глубоких термических повреждений. Недостатком данного метода является риск развития кровотечения из-за отсутствия коагуляционного эффекта. В комбинации с эрбиевым YAG-лазером СO2-лазер используется в качестве коагулятора с целью достижения оптимизированного косметического результата с меньшим риском возникновения рубцов.
Топические ретиноиды могут способствовать уменьшению фиматозных изменений розацеа. Данные препараты представляют собой безопасный вариант лечения для пациентов с легкими или умеренными фиматозными проявлениями в сравнении с инвазивными процедурами.
Пероральный тетрациклин и доксициклин может быть эффективен при легких формах фиматозной розацеа, особенно если есть воспалительный компонент. Доксициклин (препарат выбора) 100-200 мг/сут перорально в течение 14-21 дней, поддерживающая доза - 100 мг/сут в течение 12 нед.
Пероральный изотретиноин может быть эффективен для купирования ранних признаков фиматозных изменений в связи со своей эффективностью в отношении гиперплазии сальных желез, но в большей степени показан для профилактики. Рекомендуемые дозировки: 0,2-0,4 мг/кг в сутки, длительность курса 6 мес.
Лечение офтальморозацеа
При офтальморозацеа рекомендуют препараты фузидовой кислоты и метронидазола на края век, системные тетрациклины (преимущественно доксициклин), препараты «искусственной слезы». Консультация офтальмолога необходима, если ухудшается зрение, сопутствующая симптоматика является серьезной либо наблюдается устойчивость к лечению препаратами тетрациклинового ряда или к другим лечебным мероприятиям.
Средства гигиены глаза и искусственная слеза используются обычно с целью симптоматического лечения и помогают уменьшить такие симптомы, как жжение и ощущение инородного тела при окулярной форме розацеа.
Доксициклин демонстрирует эффективность при приеме препарата 40 мг 1 раз в сутки 6 мес (в России данной дозировки нет). Возможно назначение доксициклина в дозе 100 мг 2 раза в сутки в течении 6-12 нед. Пероральный тетрациклин в дозе от 500 до 1000 мг/сут также назначают для лечения офтальморозацеа. Его механизм действия, вероятно, может быть вызван противовоспалительным эффектом.
Эффективно применение глазных капель с фузидовой кислотой по 1 капле в конъюнктивальную полость пораженного глаза 2 раза в день в течение 7 дней. Используются и другие глазные мази с антибиотиками (эритромицин, тетрациклин, гентамицин).
Циклоспорин ингибирует активацию Т-лимфоцитов и, как было показано, уменьшает количество активированных лимфоцитов в конъюнктиве. Циклоспорин в виде наружной терапии (капли циклоспорина 0,05%) хорошо переносится. Поскольку циклоспорин подавляет иммунную систему, он противопоказан при конъюнктивальной или глазной инфекции.
Поддерживающая терапия при розацеа
Поскольку розацеа является хроническим заболеванием, большое значение отводится поддерживающей терапии. Для поддерживающей терапии не рекомендуется использование антибиотиков. В настоящее время были проведены исследования целесообразности длительного применения топического метро-нидазола, топического бримонидина, наружного ивермектина и азелаиновой кислоты (табл. 1.11).
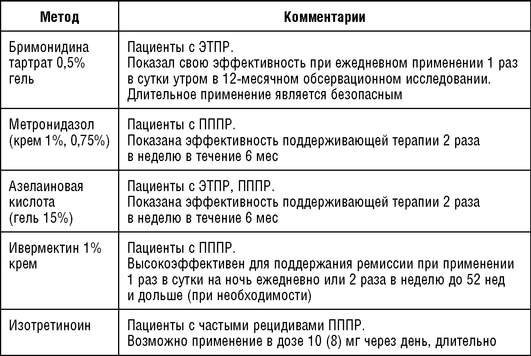 Таблица 1.11 Методы поддерживающей терапии при розацеа
Таблица 1.11 Методы поддерживающей терапии при розацеа
Источник: Акне и розацеа. Клинические проявления, диагностика и лечение / Л.С. Круглова, А.Г. Стенько, Н.В. Грязева [и др.]; под ред. Л.С. Кругловой. - Москва: ГЭОТАР-Медиа, 2021.
Материалы по теме:
Розацеа. Причины, клиника, диагностика и дифференциальная диагностика розацеа. Редкие формы розацеа.
Розацеа не угрожает жизни пациентов, но значительно влияет на ее качество. Клинические проявления розацеа встречаются преимущественно в области лица и, следовательно, влияют на внешний вид пациентов, что может негативно сказаться на эмоциональном здоровье, приводить к сопутствующим психологическим заболеваниям, таким как тревожные расстройства и социальные фобии. Так, согласно результатам исследования, проведенного Национальным обществом розацеа с участием более 400 пациентов, 75% респондентов сообщили, что заболевание негативно сказывается на их самооценке, 70% отметили чувство неуверенности в себе, смущение и разочарование (69%).
Концептуальные положения по терапевтическим мероприятиям можно сформулировать следующим образом:
- розацеа считается скорее поддающимся лечению, нежели полностью излечимым заболеванием;
- исключение или уменьшение влияния провоцирующих факторов помогает пациентам добиться улучшения симптомов заболевания;
- обязательным является применение средств для фотозащиты кожи и специализированной косметики (очищающие и увлажняющие дерматокосметические средства) для восстановления и поддержания барьерной функции кожи;
- лечение розацеа должно быть индивидуально подобрано и основано на клинической картине заболевания;
- показано использование лекарственных препаратов с доказанной эффективностью и хорошим профилем безопасности с возможностью их применения для долгосрочной поддерживающей терапии.
По возможности, для принятия решения об использовании того или иного метода лечения врач должен руководствоваться прежде всего изученной эффективностью метода, а также рядом факторов, таких как подтип розацеа, тяжесть дерматоза, ожидания от лечения, переносимость, стоимость, предшествующая реакция на терапию и психологическая составляющая, так как одни и те же симптомы могут беспокоить одних пациентов больше, чем других (рис. 1.6). Наилучшие результаты, как правило, может принести комбинация методов для лечения различных симптомов (табл. 1.7).


Рекомендации по лечению розацеа:
• оценка наблюдающихся на данный момент времени видимых и симптоматических проявлений дерматоза (сочетание симптомов, преобладающие симптомы, степень тяжести, сочетание подтипов);
• рекомендуется избегать известных провоцирующих факторов настолько, насколько это возможно с практической точки зрения;
• применение средств по уходу за кожей и интеграция их в схему лечения (использование мягкого очищающего и увлажняющего средств, которые способствуют уменьшению ТЭПВ и коррекции признаков повышенной чувствительности кожи, связанных с применением лекарственных препаратов и других продуктов);
• фотопротекция, включая предотвращение прямого воздействия солнечных лучей (особенно в часы максимальной активности), а также использование солнцезащитного средства широкого спектра действия с солнцезащитным фильтром 30 и более.
Обязательным является обеспечение адекватного ежедневного ухода за кожей, в том числе с использованием солнцезащитных препаратов, которые должны подбираться с учетом повышенной чувствительности кожи больных розацеа. Наименьшим раздражающим действием обладают индифферентные препараты (диоксид титана, оксид цинка), блокирующие ультрафиолетовое облучение кожи за счет своих физических свойств. Препараты, содержащие химические фильтры, которые можно рекомендовать пациентам с розацеа, не должны содержать лаурилсульфата натрия, ментола и камфоры и, напротив, содержать силиконы (диметикон, циклометикон), значительно уменьшающие раздражающее действие солнцезащитных препаратов.
В рекомендациях по ежедневному уходу за кожей следует учитывать применение легких по консистенции маскирующих препаратов для ежедневного использования, при этом доказано, что применение маскирующих средств не ухудшает течения розацеа и может позитивно влиять на качество жизни пациентов.
Лечение эритематозно-телеангиэктатического подтипа розацеа
Местные агонисты α-адренергических рецепторов, бримонидин и оксиметазолин действуют на гладкие мышцы поверхностного и глубокого сосудистого сплетения и опосредуют сосудосуживающее действие. Хотя агонисты α-адренергических рецепторов не влияют на капилляры, так как они не содержат гладких мышц, их действие на кожные артериолы сопровождается уменьшением эритемы.
В РФ для топического применения при розацеа зарегистрирован гель 0,5% бримонидина тартрата - высокоселективный агонист α2-адренергических рецепторов, который в 1000 раз более тропен по отношению к α2-рецепторам, чем к α1-рецепторам. Лечение бримонидином носит симптоматический характер: стойкая эритема возвращается, как только заканчивается действие препарата. Показана эффективность бримонидина тартрата при использовании ежедневно в течение 52 нед без ускользания эффекта.

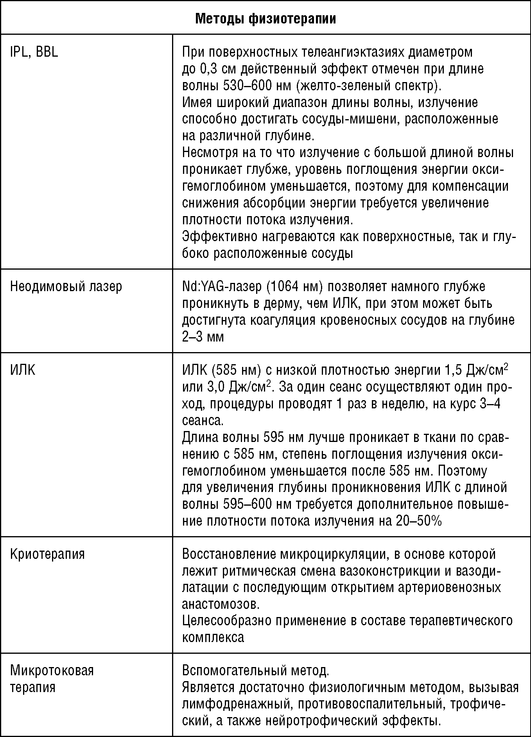
Таблица 1.8 Методы терапии при эритематозно-телеангиэктатическом подтипе розацеа
При назначении данного препарата необходимо подробно информировать пациентов о специфике его применения:
• применение не более 1 раза в сутки утром;
• уточнение максимальной суточной дозы препарата - составляет 1 г (что примерно соответствует по 1 спичечной головке на одну зону лица);
• рекомендуется тестирование (препарат наносится на ограниченный участок кожи лица для оценки реакции, так как у части пациентов отмечается «парадоксальная реакция» в виде усиления эритемы);
• лечение необходимо начинать с небольшого количества геля в течение не менее 1 нед с постепенным его увеличением;
• препарат не следует наносить на раздраженную кожу или открытые раны, на область вокруг глаз;
• препарат возможно использовать совместно, но неодновременно с другими лекарственными препаратами, применяемыми для лечения воспалительных элементов розацеа;
• после нанесения и высыхания препарата возможно использование косметических средств.
У некоторых пациентов было описано возобновление эритемы и транзиторных «приливов» в более тяжелой форме, чем наблюдалось до лечения, при этом большая часть случаев эритемы отмечалась в течение первых 2 нед после начала лечения. В большинстве случаев эритема и «приливы» самопроизвольно проходили после отмены препарата. Для купирования симптомов индуцированной эритемы используются охлаждающие примочки, нестероидные противовоспалительные и антигистаминных препараты.
Азелаиновая кислота, применяемая наружно, ингибирует экспрессию калликреина-5 матричной рибонуклеиновой кислоты кателицидина в кератиноцитах, проявляет противовоспалительные свойства, ингибируя продукцию активных форм кислорода и индуцированную инсоляцией выработку воспалительных цитокинов, таких как IL-1, IL-6 и ФНО α. Азелаиновая кислота показывает умеренную эффективность при лечении ЭТПР.
Ингибиторы кальциневрина (пимекролимус, такролимус) применяются при розацеа «off-label» и в большей степени показали свою эффективность при стероидной розацеа. По данным литературы, такролимус более эффективен при розацеа, чем пимекролимус, хотя последний из-за лекарственной формы (крем) более удобен в применении на кожу лица. Препараты применяются 1 раз в сутки на протяжении до 6 мес и более.
Системный антагонист β-адренергических рецепторов может использоваться для лечения розацеа, основной механизм - сосудосуживающее действие на гладкие мышцы дермальной сосудистой сети. В частности, было показано, что неселективный β-адренергический блокатор - карведилол, способствует уменьшению эритемы у больных розацеа. Однако противопоказания к применению и побочные эффекты ограничивают его применение в широкой клинической практике.
Ботулинотерапия (препарат ботулинического токсина типа А) в лечении розацеа - сравнительно новый метод коррекции телеангиэктазий и стойкой эритемы, публикации по ее применению носят ограниченный характер. Существует две методики проведения ботулинотерапии при розацеа: внутридермальные инъекции неразведенного препарата в участки кожи, где есть расширенные сосуды и введение разведенного (до 10 ЕД в 1 мл, в дозе до 30 ЕД в расчете на одного пациента) в мезотехнике: введение внутрикожное, под углом 75°, каждые 0,5 см2, по 0,05 ЕД на один вкол. Ботулотоксин приводит к стойкому сужению сосудов, снижению проявлений ЭТПР (эритема, ощущения жара, «приливы»). Эффект сохраняется в среднем до 2-3 мес. Повторные курсы не рекомендуется проводить ранее чем через 6 мес.
К дополнительным системным средствам лечения розацеа относятся ангиопротекторы. Никотиновую кислоту в дозе 0,05-0,1 г 3 раза в сутки применяют в комбинации с кальция добезилатом 0,5 г 2 раза в сутки, курс - 1,0-1,5 мес. Одновременное назначение этих препаратов способствует нормализации тонуса сосудов кожи лица, снижению степени выраженности эритемы. Ангиостабилизирующие средства (белладонны алкалоиды + фенобарбитал + эрготамин) могут быть рекомендованы пациентам в возрасте старше 40 лет с частыми обострениями («приливами») по схеме: 1 таблетка 2 раза в сутки в течение 4 нед или ксантинола никотинат 300 мг 2 раза в сутки в течение 4 нед.
До появления лазерной и фототерапии возможности улучшить состояние кожи лица у больных с эритематозно-телеангиэктатическим подтипом розацеа были весьма ограничены. Так, для коррекции телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментация, атрофия) и высокой частотой рецидивов.
Длина волны ЛИ прежде всего определяет глубину проникновения ЛИ в ткани, а значит, и обусловливает тип воздействия. Немедленный эффект лазеротерапии определяется воздействием на сам воспалительный процесс или сосудистый компонент, а запуск нейрогуморального механизма, где выступает триггерным фактором, обусловливает долгосрочный эффект последействия, реализуемый в стимуляции систем адаптации. Фототерапия [IPL, ИЛК (PDL), неодимовый лазер] у пациентов с розацеа позволяет непосредственно воздействовать не только на оксигемоглобин, но и на эпидермально-дермальные структуры (противовоспалительное действие), а также способствует уменьшению концентрации субстанции Р в коже, что обусловливает ее высокую эффективность при различных подтипах.
Лазерные технологии для лечения пациентов с розацеа включают КТР-лазер (532 нм) с удвоенной частотой, неодимовый лазер на алюмоиттриевом гранате (Nd:YAG, 1064 нм), лазер на красителе [ИЛК (PDL) 585-595 нм], длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм), последние два используются редко.
Импульсный лазер на красителе обеспечивает импульсную энергию лазера с длиной волны от 585 до 595 нм, который поглощается оксигемоглобином и тем самым разрушает сосуды. Преимуществом лечения ИЛК (PDL) является тот факт, что общий объем энергии находится четко в диапазоне поглощения гемоглобина. Поэтому ИЛК работает очень избирательно. ИЛК (PDL) лазер эффективен для лечения сосудистых аномалий при розацеа, достигается коррекция до 85% сосудистых изменений. Однако при работе на данном лазере, при использовании коротких импульсов в диапазоне от 0,45 до 1,5 мс, возможен разрыв сосуда и, как следствие, получение побочного эффекта в виде пурпуры, которая может разрешаться от 7 до 14 дней. Ранее именно данный побочный эффект зачастую вынуждал пациентов отказываться от косметических манипуляций, выполняемых с помощью импульсных лазеров на красителях. Усовершенствование лазерных систем за счет применения большей длины импульсного излучения (40-50 мс и двойных ходов) позволило повысить эффективность удаления телеангиэктазий без выраженных признаков пурпуры. Для повышения эффективности возможно наложение импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать парадоксальной эритемы после процедуры и развития осложнений в постпроцедурный период. При лечении телеангиэктазии и эритемы пациенты часто также сообщают об уменьшении «симптома вспыхивания» лица.
КТР ND:Yag - тип неодимового лазера, работающего на алюмоиттриевом гранатовом кристалле. Ключевая особенность - интеграция с кристаллом КТР. Он удваивает частоту, позволяя получить длину волны в 532 нм (зеленый спектр). Поэтому по сравнению с неодимовым лазером больше разрушаются поверхностные сосуды, которые в основном встречаются при телеангиэктатической форме розацеа. В ранних исследованиях при сравнении ИЛК (PDL) и КТР-лазеров в лечении телеангиэктазий лица лазер ИЛК (PDL) показал выраженную эффективность, но процедура вызывала болезненные ощущения у пациентов, и период восстановления занимал от 7 до 10 дней (из-за пурпуры и корки), в то время как КТР-лазер не вызывал нежелательных побочных эффектов.
В целом использование КТР-лазера может уменьшить проявления эритемы, телеангиэктазий и улучшить общее состояние кожи. Благоприятный профиль безопасности КТР-лазера представляет собой особое преимущество. Сразу после лечения наблюдается умеренное покраснение, которое продолжается около 2-3 ч. Однако данный лазер продемонстрировал свою эффективность только при лечении телеангиэктазий, в то время как лечение эритемы не дало подобных результатов.
Неодимовый лазер с длиной волны 1064 нм высокоэффективен как для лечения телеангиэктазий, так и эритемы. Возможно его применение при сочетании ЭТПР и ПППР. На длине волны 1064 нм Nd:YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2-3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, недоступную для ИЛК. Из побочных эффектов следует отметить риск формирования рубцов. В основном зоной риска являются крылья носа и подбородок, поэтому в данных локализациях необходимо тщательно подбирать режимы воздействия. Сравнительный анализ данных 3D-визиосканирования, дерматоскопии показал сопоставимую эффективность неодимового лазера и импульсного лазера на красителях в отношении поверхностных сосудов диаметром менее 0,3 мм, при этом стойкие и крупные телеангиэктазии лучше поддавались коррекции при применении неодимового лазера.
IPL-технология - широкополосный импульсный свет (Intensed Pulse Light), принцип которой основан на селективном фототермолизе или способности проникать в биоткани и избирательно воздействовать на ее структуры: волосяные фолликулы, патологически измененные сосуды, пигментные образования, а также стимулировать и ремоделировать волокна коллагена. При этом поверхность кожи остается неповрежденной. Плотность энергии импульсного излучения - 5-80 Дж/см2, плотность мощности импульсного излучения - 80 мВт/см2. Длина волны излучения - 500-1200 нм с максимумом эмиссии в диапазоне 530-700 нм. IPL излучает полихроматический свет и при проведении процедур используются специальные фильтры для воздействия на определенные хромофоры. Фильтр для сосудистых поражений составляет 530-600 нм (желто-зеленый спектр). Отмечается снижение эритемы, уменьшение чувства приливов к лицу, уменьшение телеангиэктазий. Частота побочных эффектов относительно низкая. Процедуры проводятся 2-3 раза в неделю, на курс - 8-10.
BBL (Broad Band Light) - система высокоинтенсивного широкополосного света для широкого диапазона эстетических процедур, в том числе и розацеа. Используется технология двойных флеш-ламп и смартфильтры, что позволяет достигнуть высоких результатов. Процедура подходит для любых типов кожи.
Из дополнительных методов следует отметить микротоковую терапию и криотерапию. Микротоки относятся к физиотерапевтическим методам воздействия, в которых используется низкоинтенсивный импульсный электрический ток силой в диапазоне от 10 до 600 мкА, частотой от 0,1 до 300 Гц и напряжением от 11 до 14 В. Данный метод является достаточно физиологичным, и его терапевтические эффекты (лимфодренажный, противовоспалительный, трофический, а также нейротрофический) основываются на электрохимических реакциях за счет изменения электрического потенциала клеток и влияния на выработку нейропептидов. Процедуры проводят 2-3 раза в неделю, на курс - 10.
Традиционно в лечении розацеа применяют криотерапию, которая может оказывать противовоспалительное и сосудосуживающее действие, а клинические эффекты базируются на положительном влиянии на микроциркуляторное русло и чувствительность нервных окончаний. Как дополнительный метод лечения при проведении комплексных косметологических программ, в том числе при проведении лазерных процедур, криотерапия - весьма востребованный метод. При розацеа ее назначение обусловлено механизмами действия криотерапии: снижением активности медиаторов воспаления, увеличением синтеза противовоспалительных и уменьшением синтеза провоспалительных цитокинов, инактивацией коллагеназы, снижением уровня С-реактивного протеина. Восстановление микроциркуляции, в основе которой лежит ритмическая смена вазоконстрикции и вазодилатации с последующим открытием артериовенозных анастамозов, приводит к улучшению циркуляции не только в микрососудах кровяного, но и лимфатического русла. Криотерапию при розацеа проводят через день, на курс - 10 процедур.
По данным ряда авторов, определенной эффективностью обладает метод электрофореза хлорохина или эпинефрина на очаги поражения ежедневно или через день, курс - 12-15 процедур.
Лечение папуло-пустулезного подтипа розацеа
У пациентов с ПППР можно применять местное лечение, препараты для приема внутрь или комбинацию обоих видов лечения, аппаратные методы, в зависимости от степени тяжести симптомов. В случае если ПППР имеет легкую или умеренную степень тяжести, применение только наружных препаратов (например, ивермектин, метронидазол, азелаиновая кислота), как правило, является очень эффективным в снижении выраженности воспалительных высыпаний и ассоциированных с ними эритем. Системная терапия включает антибиотики тетрациклинового ряда (например, субпротивомикробной дозой доксициклина), метронидазол, низкие дозы изотретиноина.
При ПППР от умеренного до тяжелого течения сочетание местного лечения и препаратов для приема внутрь обычно используется для достижения контроля над заболеванием с последующим переходом только на местную терапию (табл. 1.9). При легкой и среднетяжелой степени тяжести возможно использование методов фототерапии.
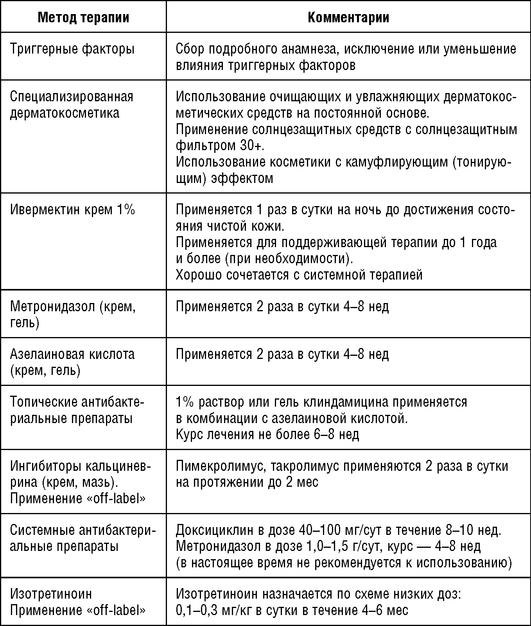

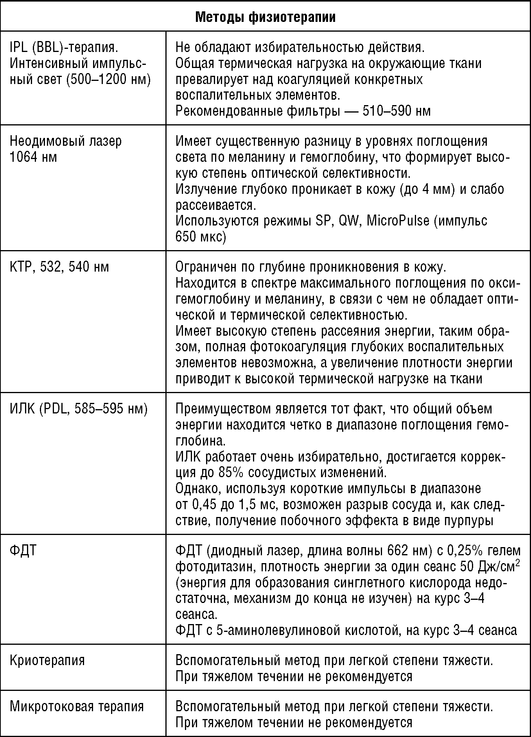
Таблица 1.9 Методы терапии при папуло-пустулезном подтипе розацеа
Наиболее эффективным препаратом терапии ПППР является крем ивермектина 1%. Было показано, что он способствует купированию всех симптомов ПППР, проявляя свои выраженные противовоспалительные свойства через ингибирование NF-xB пути, что приводит к уменьшению образования провоспалительных цитокинов, таких как IL-1β и ФНО α. Антипаразитарное действие ивермектина осуществляется за счет способности связываться с глутамат-связанными хлористыми каналами разных паразитов, в том числе клещей вида Demodex. Ивермектин применяется 1 раз в сутки на ночь до достижения состояния чистой кожи, как правило, курс составляет 3-4 мес, в ряде случаев до 6 мес, с последующей поддерживающей терапией ежедневно или в интермиттирующем режиме (2 раза в неделю) до одного года и более (при необходимости).
Местное лечение розацеа предполагает применение противомикробных средств: 0,75-1% крема/геля метронидазола* Местные эффекты метронидазола при розацеа связаны с его противовоспалительной активностью, а не противомикробной. Доказано, что метронидазол блокирует продукцию активных форм кислорода, что уменьшает выработку других провоспалительных цитокинов при розацеа и предотвращает дальнейшее повреждение тканей путем подавления высвобождения цитокинов из нейтрофилов. Имеются исследования, в которых проводилось сравнение эффективности метронидазола в концентрации 1% и 0,75%. Согласно данным исследованиям, существенной разницы в эффективности не наблюдалось.
Азелаиновая кислота представляет насыщенную С9-дикарбоновую кислоту природного происхождения (содержится в злаковых, мясе, может в незначительном количестве синтезироваться эндогенно). Основные механизмы действия азелаиновой кислоты: нормализация процессов кератинизации в сально-волосяном фолликуле с торможением биосинтеза белка клеточных мембран; противовоспалительный эффект с уменьшением метаболизма нейтрофилов и снижением выработки ими свободнорадикальных форм кислорода. Есть сообщения об эффективности наружной азелаиновой кислоты при лечении папуло-пустулезной розацеа легкой степени тяжести.
Противовоспалительные свойства ингибиторов кальциневрина (пимекролимус, такролимус) обосновывают применение данных препаратов лечения розацеа. Хотя основные механизмы действия топических ингибиторов кальциневрина при розацеа все еще нуждаются в изучении, считается, что они блокируют активацию Т-клеток и тем самым уменьшают дальнейшее высвобождение провоспалительных цитокинов при розацеа.
Сравнительные исследования по применению 1% крема ивермектина 1 раз в сутки с другими наружными препаратами (15% гелем азелаиновой кислоты 2 раза в сутки и 0,75% кремом метронидазола 2 раза в сутки) у пациентов с умеренным и тяжелым течением ПППР показали преимущество 1% крема ивермектина по эффективности с метронидазолом (при среднем количестве высыпаний 18-21) и эффективности/безопасности с азелаиновой кислотой.
Фоновая эритема, которая не является стойкой, часто становится более очевидной сразу после того, как достигается контроль над рецидивом ПППР. Для лечения фоновой эритемы при ПППР можно применять агонист α2-адренергических рецепторов кровеносных сосудов кожи - 0,5% гель бримонидина тартрата 1 раз в сутки. Если при ПППР местное лечение α2-агонистом - 0,5% гелем бримонидина тартрата назначается одновременно с противовоспалительной терапией ивермектином, фоновая эритема уменьшается, но изначальная очаговая-околоочаговая эритема может сохраняться в виде маленьких красных очагов до разрешения воспалительных элементов с помощью 1% крема ивермектина. Таким образом, совместное применение 0,5% геля бримонидина тартрата утром и 1% крема ивермектина на ночь в течение 3 мес и дольше (при необходимости) обосновано и показано, если у пациента имеется выраженная эритема и ПППР.
Системная терапия розацеа включает назначение антибактериальных препаратов или ретиноидов. Из антибактериальных лекарственных средств используются в основном миноциклин, доксициклин и метронидазол. Миноциклин назначается в дозе 50 мг/сут в течение 4-6 нед. Доксициклин назначается в дозе 40-100 мг/сут в течение 6-8 нед. При такой дозе концентрации препарата в тканях недостаточно для достижения бактерицидного действия, а терапевтический эффект обусловлен подавлением воспалительного процесса путем ингибирования протеаз. Доксициклин ингибирует продукцию и активность MMP-9, а также ингибирует другие ММР, вызывая конформационные изменения и функциональные аномалии. Было показано, что доксициклин также оказывает косвенное ингибирование активации калликреина in vitro. Кроме того, было установлено, что доксициклин ингибирует активность NO-синтазы, связанную с вазодилатацией, что может объяснить его противовоспалительные свойства при розацеа. В частности, у пациентов, получавших 40 мг (субантимикробную дозу) доксициклина, наблюдалось снижение количества воспалительных поражений и выраженности эритемы. Также было показано, что субантимикробная доза доксициклина снижает выделение воспалительных цитокинов и продукцию активных форм кислорода эффективнее, чем более высокая, антимикробная, доза у пациентов с розацеа. Имеются данные, показывающие эффективность доксициклина для лечения эритемы у больных розацеа. Однако все эти исследования проводились на пациентах с папуло-пустулезными проявлениями, поэтому, возможно, уменьшение эритемы наблюдалось как фоновый эффект при уменьшении воспалительных элементов.
Метронидазол принимают по 1,0-1,5 г/сут, курс - 4-8 нед. Эффективность препарата связана с его антимикробной активностью, направленной на подавление жизнедеятельности D. folliculorum, а также c противовоспалительным действием. В актуальных рекомендациях по лечению розацеа метронидазол не рекомендуется использовать при папуло-пустулезной розацеа, исключение составляют тяжелые резистентные формы.
Системные ретиноиды снижают экспрессию патоген-ассоциированных рецепторов - TLR и дополнительно регулирует TLR-2-опосредованные аномальные врожденные иммунные ответы при розацеа. Кроме того, 13-цис-ретиноевая кислота приводит к атрофии сальных желез, что может способствовать уменьшению пролиферации клеща Demodex. Изотретиноин назначают в малых дозах 0,1-0,3 мг/кг в сутки в течение 4-6 мес. Изотретиноин для приема внутрь показан для отдельных случаев трудноподдающегося лечению ПППР. В исследовании с применением низких доз изотретиноина (до 0,3 мг/кг) была выявлена такая же эффективность в отношении папул и пустул, как и при применении 100 мг доксициклина. После достижения контроля над заболеванием для долгосрочного лечения могут быть эффективным применение низких доз препарата и прерывистые схемы лечения. Терапия изотретиноином может привести к тератогенному действию и развитию побочных эффектов, что необходимо принимать во внимание как до, так и во время применения препарата.
Терапия гранулематозной розацеа достаточно сложна в силу ее торпидного течения. Наиболее эффективен фтивазид 1,0-1,5 г/сут до достижения курсовой дозы 160 г и/или изотретиноин 0,2-0,4 мг/кг в сутки в течение 4-6 мес.
Лечение фиматозного подтипа розацеа
Ринофима в основном характеризуется гипертрофией сальных желез, пролиферацией соединительной ткани и кровеносных сосудов. В большинстве случаев ринофима затрагивает нижнюю треть носа, что приводит пациентов к характерному виду. В общем фиматозные изменения являются доброкачественными, хотя эти поражения могут вызвать серьезную косметическую проблему. Клинически выделяют три различных варианта ринофимы: железистая, фиброзная и фиброзно-ангиэктатическая. При железистой форме ткань увеличивается главным образом из-за гиперплазии сальных желез, которая сопровождается себореей. Фиброзный вариант характеризуется гиперплазией соединительной ткани, тогда как фиброзно-ангиэктатическая форма дополнительно включает вазодилатацию. Описаны различные варианты лечения ринофимы, которые используются в клинической практике. Подходы к лечению включают дермабразию, хирургическое удаление, диатермокоагуляцию, абляционные CO2 и эрбиевые лазеры, криотерапию.

Некоторые хирурги все еще предпочитают удаление скальпелем или одноразовыми бритвенными лезвиями гиперпластических фиматозных узлов. Однако хирургическое лечение обычно связано с риском возникновения серьезного кровотечения в ходе проведения процедуры в связи с повышенной васкуляризацией при розацеа. Кроме того, существует также риск чрезмерного иссечения тканей и формирования рубцов.
Дермабразия осуществляется с помощью высокоскоростной абразивной насадки с алмазным напылением для шлифования верхних слоев кожи. Результаты зависят от глубины проведения процедуры. В тяжелых случаях дермабразия может использоваться вторым этапом выравнивания поверхности кожи после первоначального хирургического иссечения. Данный метод имеет риски возникновения кровотечений. Дермабразия эффективна только при минимальной глубине воздействия. Опыт показал, что глубина вмешательства не должна превышать уровня эпидермиса, сосочкового слоя и самой верхней части сетчатого слоя дермы. Более глубокое воздействие имеют риски развития рубцов впоследствии.
Электрохирургия - еще один вариант лечения пациентов с фимой, при котором уменьшаются риски возникновения кровотечений за счет индуцированного термического эффекта. Эта процедура часто выполняется с помощью проволочной петли. Однако после проведения процедуры электрокоагуляции могут возникнуть потенциальные побочные эффекты, обусловленные интенсивным нагреванием, в виде некроза кожи. Кроме того, происходит длительное заживление ран, и описаны случаи образования атрофических рубцов.
Лазерная хирургия представляет собой новую методику лечения пациентов с фиматозным подтипом розацеа. Доступными лазерными устройствами являются СO2-лазер и эрбий: YAG-лазер. Аргоновый лазер больше не рассматривается как адекватный вариант лечения, так как приводит к возникновению некроза кожи. Эффективно сочетанное применение СO2-лазера и PDL для лечения фиброзно-ангиэктатической формы фиматозной розацеа в качестве поддерживающей терапии. Также можно использовать комбинированную методику с применением эрбиевого и СО2-лазеров. Лазер эрбия: YAG работает на длине волны 2940 нм, который находится в диапазоне поглощения воды. Это лазерное устройство характеризуется высоким поглощением энергии с более низкими рисками возникновения глубоких термических повреждений. Недостатком данного метода является риск развития кровотечения из-за отсутствия коагуляционного эффекта. В комбинации с эрбиевым YAG-лазером СO2-лазер используется в качестве коагулятора с целью достижения оптимизированного косметического результата с меньшим риском возникновения рубцов.
Топические ретиноиды могут способствовать уменьшению фиматозных изменений розацеа. Данные препараты представляют собой безопасный вариант лечения для пациентов с легкими или умеренными фиматозными проявлениями в сравнении с инвазивными процедурами.
Пероральный тетрациклин и доксициклин может быть эффективен при легких формах фиматозной розацеа, особенно если есть воспалительный компонент. Доксициклин (препарат выбора) 100-200 мг/сут перорально в течение 14-21 дней, поддерживающая доза - 100 мг/сут в течение 12 нед.
Пероральный изотретиноин может быть эффективен для купирования ранних признаков фиматозных изменений в связи со своей эффективностью в отношении гиперплазии сальных желез, но в большей степени показан для профилактики. Рекомендуемые дозировки: 0,2-0,4 мг/кг в сутки, длительность курса 6 мес.
Лечение офтальморозацеа
При офтальморозацеа рекомендуют препараты фузидовой кислоты и метронидазола на края век, системные тетрациклины (преимущественно доксициклин), препараты «искусственной слезы». Консультация офтальмолога необходима, если ухудшается зрение, сопутствующая симптоматика является серьезной либо наблюдается устойчивость к лечению препаратами тетрациклинового ряда или к другим лечебным мероприятиям.
Средства гигиены глаза и искусственная слеза используются обычно с целью симптоматического лечения и помогают уменьшить такие симптомы, как жжение и ощущение инородного тела при окулярной форме розацеа.
Доксициклин демонстрирует эффективность при приеме препарата 40 мг 1 раз в сутки 6 мес (в России данной дозировки нет). Возможно назначение доксициклина в дозе 100 мг 2 раза в сутки в течении 6-12 нед. Пероральный тетрациклин в дозе от 500 до 1000 мг/сут также назначают для лечения офтальморозацеа. Его механизм действия, вероятно, может быть вызван противовоспалительным эффектом.
Эффективно применение глазных капель с фузидовой кислотой по 1 капле в конъюнктивальную полость пораженного глаза 2 раза в день в течение 7 дней. Используются и другие глазные мази с антибиотиками (эритромицин, тетрациклин, гентамицин).
Циклоспорин ингибирует активацию Т-лимфоцитов и, как было показано, уменьшает количество активированных лимфоцитов в конъюнктиве. Циклоспорин в виде наружной терапии (капли циклоспорина 0,05%) хорошо переносится. Поскольку циклоспорин подавляет иммунную систему, он противопоказан при конъюнктивальной или глазной инфекции.
Поддерживающая терапия при розацеа
Поскольку розацеа является хроническим заболеванием, большое значение отводится поддерживающей терапии. Для поддерживающей терапии не рекомендуется использование антибиотиков. В настоящее время были проведены исследования целесообразности длительного применения топического метро-нидазола, топического бримонидина, наружного ивермектина и азелаиновой кислоты (табл. 1.11).

Источник: Акне и розацеа. Клинические проявления, диагностика и лечение / Л.С. Круглова, А.Г. Стенько, Н.В. Грязева [и др.]; под ред. Л.С. Кругловой. - Москва: ГЭОТАР-Медиа, 2021.
Материалы по теме:
Розацеа. Причины, клиника, диагностика и дифференциальная диагностика розацеа. Редкие формы розацеа.
27.06.2021 | 15:49:31