Методы обследования беременных.
Содержание
Сбор анамнеза
Объективное обследование беременной
Акушерское обследование беременной
Основные задачи клинического обследования беременных - оценка их соматического здоровья и акушерского статуса, а главное - выявление факторов, способных негативно повлиять на течение беременности и родов и ухудшить здоровье плода/новорожденного. Без клинического обследования беременных невозможна правильная оценка факторов риска развития перинатальной патологии и акушерских осложнений.
При клиническом обследовании беременной или роженицы используют данные общего и специального анамнеза, проводят общее соматическое и специальное акушерское обследование.
Первый визит беременной к акушеру-гинекологу, как правило, происходит в поликлинических условиях (женская консультация, перинатальный центр), однако иногда беременность устанавливают в стационаре. При первом обращении беременной следует провести опрос с тщательным сбором анамнеза (общего и акушерско-гинекологического), провести общий и акушерско-гинекологический осмотр, при необходимости использовать дополнительные методы исследования. Построение опроса беременной сводится к определенному плану. Основная цель опроса заключается в определении факторов, способных негативно повлиять на течение беременности и развитие плода. Все сведения, собранные при опросе женщины, фиксируют в диспансерной карте беременной (в женской консультации) или истории родов (в родильном доме) и в электронной базе данных лечебного учреждения.
При опросе выясняют следующие сведения:
► паспортные данные беременной (имя, фамилия, отчество, возраст). В акушерстве важно выяснение возраста женщины, так как у очень юных (до 18 лет) и возрастных (свыше 35 лет) первородящих нередко возникают осложнения течения беременности и родов, причем у последних чаще, чем у молодых (16-20 лет). Чаще встречаются дети с аномалиями развития у родителей старшего репродуктивного возраста (старше 37-40 лет);
► адрес (согласно прописке и тот, где женщина проживает фактически);
► семейное положение (в зарегистрированном браке, незарегистрированном, одинокая);
► причина обращения за медицинской помощью, т.е. жалобы. Это не относится к женщинам, которые пришли в женскую консультацию встать на учет. Нередко женщины предъявляют жалобы на изменение вкуса, тошноту, рвоту и другие расстройства, которые могут сопровождать ранние сроки беременности. Также предъявляют жалобы на кровянистые выделения из половых путей, что может быть симптомом многих осложнений (таких как самопроизвольный выкидыш, внематочная беременность, пузырный занос, предлежание плаценты и т.д.). Нередки жалобы, характерные для токсикоза первой половины беременности, на нарушения деятельности сердечно-сосудистой системы, органов дыхания, пищеварения, тем более если еще до беременности имелись заболевания этих органов и систем;
► условия труда, профессия. При наличии профессиональной вредности в целях исключения неблагоприятного влияния производственных факторов на организм беременной и плод следует решить вопрос о рациональном трудоустройстве женщины. При необходимости женщине нужно уменьшить физические нагрузки, сменить вредное производство и работу в ночное время суток на более легкую (это право ей дано по закону, и все работодатели об этом осведомлены), принять меры к созданию наиболее благоприятных условий для жизни и развития плода. Последний аспект включает полноценный отдых, правильное и полноценное питание, снижение воздействия стрессов и т.д.;
► условия жизни: число людей, проживающих с беременной, материальная обеспеченность, жилищные условия, наличие животных в квартире;
► наследственные и другие перенесенные заболевания. Наследственные заболевания отражаются на росте и развитии плода, передаются ему. Выясняют, не было ли в семье беременной и ее мужа передающихся наследственным путем психических заболеваний, болезней крови, нарушений обмена веществ, генетически обусловленных аномалий развития, многоплодной беременности, СД, онкологических заболеваний и т.д. Заболевания, перенесенные в детстве (ветряная оспа, краснуха, корь, коклюш, эпидемический паротит, скарлатина; рахит, ревматизм, дифтерия, дизентерия, вирусный гепатит, туберкулез), нередко отражаются на здоровье и репродуктивной функции. К примеру, перенесенный в детстве рахит ведет к деформации таза, которая осложняет течение родов. В свою очередь, перенесенные корь, краснуха, туберкулез, а также ревматизм, тонзиллит, повторяющиеся ангины и другие инфекционные заболевания нередко вызывают отставание физического и полового развития и могут стать причиной полового инфантилизма;
► перенесенные в зрелом возрасте неинфекционные, инфекционные, в частности гинекологические, заболевания, особенно хронические заболевания гениталий (хронический сальпингоофорит, заболевания шейки матки и т.д.) и других органов. Перенесенные и имеющиеся хронические заболевания сердечно-сосудистой системы, печени, легких, почек и других органов, а также токсоплазмоз, генитальный герпес, CMV-инфекция, онкологические заболевания могут отразиться на течении беременности и родов. Кроме того, беременность и роды могут вызывать новые эпизоды обострения хронических заболеваний или нарастание их тяжести;
► перенесенные переливания препаратов крови, аллергические реакции, операции, травмы (сотрясения головного мозга, переломы и др.);
► эпидемиологический анамнез (выезд за пределы региона проживания, контакт с животными, укусы насекомых, клещей, контакт с кондиционерами, употребление некачественной пищи и воды и др.);
► привычные интоксикации (курение табака, употребление алкоголя, наркотиков);
► возраст и состояние здоровья мужа, группа и резус-принадлежность его крови, а также наличие профессиональных вредностей и вредных привычек.
Затем необходимо собрать подробные сведения о менструальной и половой функции. Выясняют, в каком возрасте появилась первая менструация (менархе), через какой промежуток времени менструации стали регулярными (установились), длительность менструального цикла, продолжительность менструального кровотечения, количество теряемой крови, болезненность во время менструации, характер изменений менструального цикла после начала половой жизни, родов, абортов. Для расчета срока гестации и вычисления предполагаемой даты родов необходимо уточнить дату начала последней менструации.
Половая функция. Выясняют время начала половой жизни, в каком по счету браке состоит женщина, нет ли кровянистых выделений и болей при половых контактах, использовались ли и какие методы контрацепции до наступления беременности, каков был интервал от начала регулярной половой жизни до наступления беременности. Отсутствие беременности в течение 1 года и более после начала половой жизни без применения методов контрацепции расценивают как первичное бесплодие.
Гинекологические заболевания. Важно получение информации о перенесенных гинекологических заболеваниях, которые могут отразиться на течении беременности, родов и послеродового периода (заболевания шейки матки, методы их лечения, миома матки, эндометриоз, гиперпластические процессы эндометрия, опухоли и опухолевидные заболевания яичников и др.). При наличии рубца на матке после КС, миомэктомии, ушивания перфорационного отверстия на матке (возникшего в ходе искусственного прерывания беременности) уточняют срок перенесенной операции, вид КС (корпоральное или в нижнем маточном сегменте), особенности течения послеоперационного периода. Помимо опроса необходимо получение выписки из лечебного учреждения с детальным описанием проведенной операции. Например, после миомэктомии крайне важно получить сведения о доступе оперативного вмешательства (лапаротомический, лапароскопический), со вскрытием полости матки или без него и т.д. Выясняют жалобы на выделения из половых путей (обильные, скудные), их характер (гнойные, слизистые, творожистые, кровянистые и т.д.), что может указывать на гинекологические заболевания. Важно выяснить сведения о ИППП (сифилис, гонорея, хламидиоз, микоплазмоз, папилломавирусная инфекция), а также о ВИЧ-инфекции.
Репродуктивная функция: число предыдущих беременностей, продолжительность, течение, многоплодные беременности, исходы (роды и аборты), интервалы между беременностями, осложнения в родах, осложнения после родов и абортов, масса новорожденного (новорожденных), развитие и здоровье имеющихся в семье детей. Собирают также сведения об имевшихся прерываниях беременности: самопроизвольный выкидыш или искусственный аборт, на каком сроке гестации произошли, наличие после них заболеваний и т.д. Не менее важен сбор сведений о преждевременных родах. Осложнения предыдущих беременностей и родов, короткий интервал между беременностями повышают риск осложнений. Различают следующие понятия:
► Primigravida - первобеременная женщина;
► multigravida - повторнобеременная женщина;
► nullipara - женщина, в анамнезе которой были беременности, но родов (даже преждевременных) не было;
► primipara - первородящая женщина (в анамнезе могли быть беременности, но родов не было);
► multipara - повторнородящая женщина.
У повторнородящих женщин необходимо выяснять подробные сведения об особенностях течения предыдущих беременностей и родов. При наличии осложнений беременности (ПЭ, угрожающее прерывание и т.д.) собирают подробные сведения о них, так как это имеет значение в прогнозировании течения и исхода настоящей беременности и предстоящих родов. Выясняют, были ли роды своевременными, преждевременными, запоздалыми, самопроизвольными или оперативными (КС, акушерские щипцы, ВЭП, плодоразрушающие операции). Выясняют, в каком родовспомогательном учреждении происходили роды. При оперативном родоразрешении уточняют показания к нему, при КС - плановое или экстренное, особенности течения послеоперационного периода, на какие сутки пациентка была выписана из родовспомогательного учреждения.
Осложнения и хирургические вмешательства в предыдущих родах, мертворождения или смерть ребенка после рождения указывают на возможные аномалии родовых путей, заболевания беременной и другие нарушения. В связи с наличием патологических родов можно ожидать возникновения осложнений при настоящей беременности и родах (таких как неправильная родовая деятельность, приращение плаценты, кровотечения, разрыв матки и т.д.). Особое внимание при сборе акушерского анамнеза уделяют состоянию новорожденного (гестационный возраст, масса, длина тела, оценка по шкале Ап-гар, реанимационные мероприятия и их объем, перевод на этап выхаживания и интенсивная терапия), а также выясняют особенности нервно-психического и физического развития ребенка на момент опроса. При неблагоприятном исходе родов выясняют, на каком этапе произошла гибель плода или новорожденного: во время беременности (антенатальная гибель), во время родов (интранатальная гибель), в раннем постнатальном периоде (первые 7 сут жизни - 168 ч - постнатальная гибель). Необходимо уточнить возможную причину гибели плода/новорожденного (асфиксия, ВУИ, пороки развития и хромосомные аномалии, ГБП, тяжелая ПН и др.).
Таким образом, акушерский анамнез дает ценную информацию для прогнозирования акушерских осложнений, особенностей течения беременности и родов, позволяет выделить пациенток группы высокого риска, нуждающихся в особом внимании и более тщательном наблюдении.
После сбора анамнеза пациентки приступают к объективному исследованию, которое начинают с осмотра.
Обследование беременной проводят акушер-гинеколог, стоматолог, отоларинголог, окулист, при необходимости эндокринолог, уролог, хирург, кардиолог. При выявлении у беременной экстрагенитальной патологии терапевт или врач-специалист дает заключение о возможности вынашивания беременности и в случае необходимости произвести дополнительные исследования или направить в стационар. Повторные осмотры терапевт проводит на сроке 30 и 37- 38 нед беременности, а стоматолог - в 24 и 33-34 нед.
Стоматолог должен не только произвести осмотр, но и санацию рта. Акушер-гинеколог контролирует, как выполняются рекомендации специалистов, при каждом посещении консультации беременной. Например, при высокой степени миопии, особенно осложненной, необходимо получить конкретное заключение окулиста о ведении или исключении второго периода родов, методе родоразрешения.
По показаниям проводят медико-генетическое консультирование.
Объективное обследование беременной (роженицы) складывается из общего обследования и специального акушерского исследования. Общее обследование проводят по органам и системам. Проводят лабораторные исследования: анализ мочи, клинический анализ крови, определение группы крови и резус-принадлежности, биохимический анализ крови, коагулограмму, анализ на TORCH-инфекции: Т - токсоплазмоз (toxoplasmosis), О - другие инфекции (other) (вирусные гепатиты, сифилис, хламидиоз, листериоз, туберкулез, уреа- и микоплазмоз, гонорея, группа β-стрептококков), R - краснуха (rubella), С - цитомегаловирус (cytomegalovirus), Н - герпес (hеrреs). Большое значение имеет выяснение состояния психики беременной, ее отношения к предстоящим родам, так как от этого зависит эффект психопрофилактической подготовки к родам.
Осмотр беременной. Осмотр нередко позволяет получить очень ценные данные для диагноза.
Объективное исследование беременной включает:
► термометрию;
► антропометрию (измерение роста, определение массы тела);
► измерение АД на обеих руках;
► определение типа телосложения;
► осмотр кожного покрова;
► осмотр и пальпацию молочных желез;
► осмотр и пальпацию живота;
► пельвиометрию;
► пальпацию лонного сочленения;
► исследование органов кровообращения, дыхания, пищеварения, выделения, нервной и эндокринной систем;
► исследования, проводимые врачами других специальностей.
Рост беременной необходимо точно измерить. При низком росте (150 см и ниже) у женщин нередко наблюдаются признаки инфантилизма (сужение таза, гипоплазия матки и др.). У женщин высокого роста наблюдаются другие особенности таза (широкий, мужского типа). Определение ростовесовых показателей - необходимое условие для диагностики ожирения и выявления скрытых отеков. Чем раньше выполнена антропометрия, тем более достоверными будут данные для сравнения по мере прогрессирования беременности. При определении массы тела следует учитывать не только ее абсолютные значения, но и рассчитывать индекс массы тела (ИМТ), который в норме составляет 18-25 кг/м2, по следующей формуле:
ИМТ = масса тела в килограммах/(рост в метрах)*(рост в метрах).
Телосложение. Тип телосложения - один из вариантов нормы конституции человека. Поскольку тип телосложения характеризует лишь один из вариантов нормы конституции, число типов телосложения зависит от способа определения нормы. Наиболее часто выделяют следующие типы: астенический (или гипостенический), нормостенический, гиперстенический.
Гипостенический тип конституции (телосложения) характеризуется относительно низким расположением диафрагмы, вытянутой сверху вниз грудной клеткой (и относительно уменьшенной окружностью), вытянутой шеей, узкими плечами, длинными и тонкими конечностями, обычно значительно выше среднего ростом. Мышечная масса слабо развита. Количество жировой ткани обычно ниже среднего. Особенности внутреннего строения обусловлены вытянутой грудной клеткой - сердце обычно небольшое, форма сердца удлиненная, капельнообразная, легкие также удлиненные, всасывательная способность ЖКТ понижена.
Нормостенический тип телосложения характеризуется хорошим (значительно лучшим, чем у гипостенического типа телосложения) развитием мышечной массы и, как следствие, прочным и развитым костным скелетом. Количество жировой ткани примерно соответствует средним показателям. Особенности внутреннего строения - грудная клетка выпуклая, плечи широкие, длина конечностей пропорциональная. Все характеристики соответствуют средним.
Гиперстенический тип телосложения характеризуется высоко расположенной диафрагмой, относительно большим по размерам сердцем, обычно ростом относительно массы тела ниже среднего, грудной клеткой округлой формы - сплющенной сверху вниз, обычно короткой шеей. Особенности внутреннего строения обусловлены округлой грудной клеткой. Количество жировой ткани обычно выше среднего. В крови высокое содержание холестерина. Всасывательная способность ЖКТ высокая.
Деформация позвоночника и нижних конечностей, анкилозы суставов и другие изменения в костной системе свидетельствуют о возможном изменении формы таза и его сужении. Изменения в костях и суставах нередко появляются вследствие рахита, полиомиелита, туберкулеза, которые могли отрицательно повлиять на другие органы и системы. При осмотре выявляются дополнительные видимые признаки инфантилизма (недоразвитие молочных желез, недостаточное развитие волос в области наружных половых органов), недостаточная половая дифференцировка (широкие плечи, узкий таз, рост волос по мужскому типу) и прочие особенности развития, при которых беременность нередко протекает с осложнениями. Выраженное истощение или ожирение нередко бывают признаком нарушения обмена веществ, эндокринных и других заболеваний. Осложнения беременности и родов возникают у таких женщин чаще, чем обычно.
Кожный покров. Пигментация лица, белой линии, сосков и околососковых кружков, полосы беременности позволяют предполагать наличие беременности. Бледность кожи и видимых слизистых оболочек, цианоз губ, желтушность кожи и склер, отеки служат признаками ряда серьезных заболеваний. Расчесы, гнойники на коже требуют специального обследования. К объективным признакам бывшей беременности и родов относятся понижение тонуса мышц передней брюшной стенки, наличие striae gravidarum. Гормональные нарушения регуляции репродуктивной системы могут привести к недоразвитию молочных желез, недостаточной выраженности оволосения в подмышечной области и на лобке или, напротив, чрезмерному оволосению на лице, нижних конечностях, по средней линии живота. Кроме гирсутизма при осмотре можно выявить черты маскулинизации - широкие плечи, мужское строение таза. Следует оценить выраженность подкожно-жировой клетчатки.
Молочные железы. Оценивают их развитие, состояние сосков (нормальные, плоские, втянутые), наличие отделяемого (молозива) из сосков.
Измерение АД. Важно проводить на обеих руках и как можно раньше во время беременности, так как в поздние сроки беременности дифференциальная диагностика гипертонической болезни и ПЭ усложняется. Обязательно следует установить значение АД до беременности (так называемое рабочее АД), так как диагностика АГ во время беременности основана на сравнении данных с исходными (до беременности или в ее начале). Так, повышение систолического АД на 30 мм рт.ст. и более по сравнению с исходными показателями и повышение диастолического АД на 15 мм рт.ст. указывают на АГ. Особенно важно это учитывать у женщин с гипотонией до беременности, когда абсолютные цифры АД при ПЭ невысоки.
Осмотр живота. Во второй половине беременности осмотр иногда позволяет выяснить отклонения от нормального ее течения. При нормальной беременности и правильном положении плода живот имеет овоидную (яйцевидную) форму; при многоводии он шарообразен, увеличивается очень резко, не соответственно сроку беременности, его размеры превышают норму для предполагаемого срока беременности; при поперечном положении плода живот приобретает форму поперечного овала. Форма живота может изменяться при узком тазе. При перерастянутости или расхождении мышц передней брюшной стенки (как правило, у повторнородящих) живот может быть отвислым.
Специальное акушерское обследование включает три основных раздела:
► наружное акушерское исследование;
► внутреннее акушерское исследование;
► дополнительные методы исследования.
Наружное акушерское исследование включает осмотр, пальпацию живота беременной и лонного сочленения, измерение наружных размеров таза (пельвиометрию), определение размеров матки, измерение окружности живота и ВДМ, аускультацию сердечных тонов плода. Методы акушерского обследования зависят от срока беременности.
Акушерские измерения. Получение данных о форме и внутренних размерах малого таза основано на определении наружных размеров таза (пельвиометрия) и параметров крестцового ромба (ромба Михаэлиса) (рис. 1.1). Измерение размеров таза чрезвычайно важно, так как их уменьшение может приводить к существенным отклонениям в течении родов. Измерение размеров таза проводят при помощи специального инструмента - тазомера (рис. 1.2). Тазомер имеет форму циркуля, снабженного шкалой, на которой нанесены сантиметровые и полусантиметровые деления. На концах ветвей тазомера имеются пуговки. Измерение проводят в положении женщины на спине с вытянутыми и сомкнутыми ногами. Акушер располагается справа от беременной, лицом к ней. Тазомер берут таким образом, чтобы кончики его ветвей находились между большим и указательным пальцем обеих рук. Указательными пальцами пальпируют те опознавательные точки, расстояние между которыми необходимо измерить, прижимают к ним концы ветвей тазомера и по шкале определяют искомый размер.

Рис. 1.1. Ромб Михаэлиса


Рис. 1.2. Тазомер
► Distantia spinarum - расстояние между передневерхними остями подвздошных костей (25-26 см) (рис. 1.3).
► Distantia cristarum - расстояние между наиболее отдаленными точками гребней подвздошных костей (28-29 см).
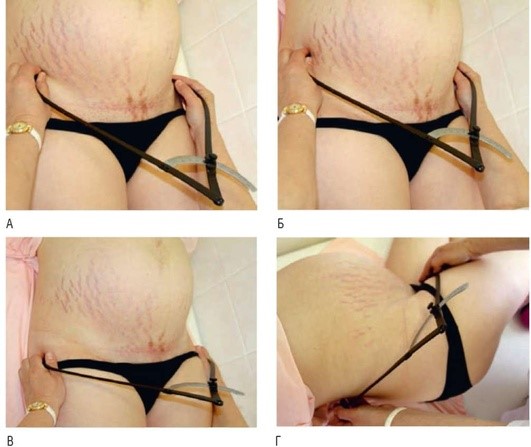

Рис. 1.3. Измерение наружных размеров таза: А - distantia spinarum; Б - distantia cristarum; В - distantia trochanterics Г - conjugata externa
► Distantia trochanterica - расстояние между большими вертелами бедренных костей (31-32 см).
► Conjugata externa - расстояние между верхненаружным краем симфиза и надкрестцовой ямкой (20-21 см). Для определения данного размера беременную укладывают на бок. Нижележащая нога согнута в тазобедренном и коленном суставах, вышележащая нога вытянута. Кончик одной из ветвей устанавливают на середине верхненаружного края симфиза, кончик другой ветви тазомера помещают между большим и указательным пальцами другой руки и с указательным пальцем скользят по остистым отросткам поясничных позвонков по направлению к крестцу, пальпируя надкрестцовую ямку сразу под выступом остистого отростка V поясничного позвонка.
Наружная конъюгата имеет важное значение - по ее величине можно судить о размере истинной конъюгаты (прямого размера входа в малый таз). Для определения истинной конъюгаты (conjugate vera) из наружной конъюгаты нужно вычесть 9 см (ИК = НК - 9 см). Разница между наружной и внутренней конъюгатой зависит от толщины крестца, симфиза и мягких тканей. Толщина костей и мягких тканей у женщин различна, поэтому эта разница не всегда точно соответствует 9 см.
Крестцовый ромб (ромб Михаэлиса) - площадка по задней поверхности крестца, ограниченная сверху остистым отростком V поясничного позвонка, по бокам - задними верхними остями подвздошных костей, снизу - верхушкой крестца (место схождения линий больших ягодичных мышц). При нормальной форме и размерах таза ромб приближается к форме квадрата со сторонами по горизонтали - 10 см, по вертикали - 11 см. Форма ромба косвенно позволяет судить о форме таза. Уменьшение вертикальных размеров может свидетельствовать об укорочении прямых размеров таза, уменьшение горизонтальных - об укорочении поперечных размеров таза. При кососмещенных тазах левая и правая половины ромба несимметричны и могут значительно различаться по величине.
Истинную конъюгату можно более точно определить по диагональной конъюгате. Диагональная конъюгата (conjugate diagonalis) представляет собой расстояние между нижним краем симфиза и наиболее выступающей частью мыса крестца (12,5-13 см). Определяется при влагалищном исследовании следующим образом: во влагалище вводят два пальца; стараются, низко опуская локоть, достигнуть кончиком среднего пальца правой руки того места, где последний непосредственно соприкасается с нижним краем лонного сочленения. После этого пальцы выводят и тазомером или сантиметровой лентой определяют расстояние от метки на указательном пальце до конца ногтевой фаланги среднего пальца (рис. 1.4). При нормальных размерах малого таза палец не достигает мыса. Для определения истинной конъюгаты из размера диагональной конъюгаты вычитают 1,5 см (или индекс Соловьева).

Рис. 1.4. Измерение диагональной конъюгаты
Также необходимо определить угол наклонения таза - угол между плоскостью входа в таз и плоскостью горизонта (измеряется тазоугломером в положении женщины стоя); обычно он равен 45-55°; отклонение его величины в ту или иную сторону может неблагоприятно сказаться на течении родов.
Измеряют лонный угол - угол между нисходящими ветвями лонной кости. Лонный угол измеряют в положении беременной на гинекологическом кресле, при этом большие пальцы обеих рук располагают вдоль нисходящих ветвей лонной кости. В норме лонный угол равен 90-100°.
Информативно измерение размеров выхода таза (рис. 1.5). Прямой размер выхода таза измеряют следующим образом: один конец тазомера располагают на середине нижнего края симфиза, другой - на верхушке копчика. Из полученной величины вычитают 1,5 см (толщина костей и мягких тканей). В норме прямой размер выхода таза равен 9,5 см. Поперечный размер выхода таза измеряют при положении беременной в гинекологическом кресле. Сантиметровой лентой или тазомером с перекрещивающимися ветвями измеряют расстояние между внутренними поверхностями седалищных бугров. К полученной величине прибавляют 1,5 см (толщина мягких тканей). В норме поперечный размер выхода малого таза составляет 11 см.
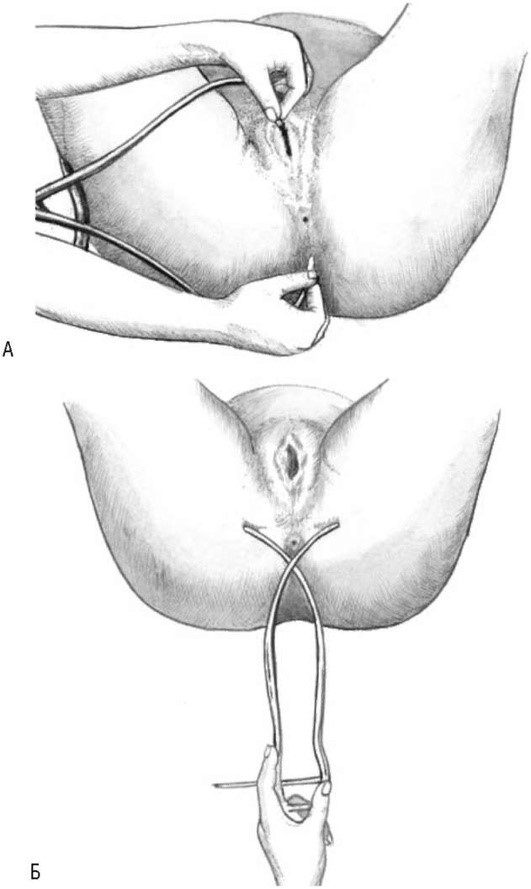

Рис. 1.5. Измерение размеров выхода таза: А - прямой размер, Б - поперечный размер
Наиболее важно уже при первом осмотре определить conjugate vera (истинную конъюгату), т.е. прямой размер входа в малый таз. Достоверные данные может дать рентгенопельвиометрия, однако в связи с ограничениями применения этого метода в настоящее время по-прежнему используют косвенные методы определения истинной конъюгаты:
► из значения conjugate externa вычитают 9 см и получают приблизительный размер истинной конъюгаты;
► по вертикальному размеру ромба Михаэлиса (он соответствует значению истинной конъюгаты);
► по размеру Франка (расстояние от остистого отростка VII шейного позвонка до середины яремной вырезки), который равнозначен истинной конъюгате;
► по значению диагональной конъюгаты - расстояние от нижнего края лобкового симфиза до наиболее выдающейся точки крестцового мыса (12,5-13 см). На основании сопоставления данных измерений индекса Соловьева (1/10 окружности кисти в области лучезапястного сустава) (рис. 1.6) и истинной конъюгаты предлагают вычитать из величины диагональной конъюгаты 1/10 окружности кисти. Например, при диагональной конъюгате 11 см и окружности лучезапястного сустава 16 см надо вычесть 1,6 - размер истинной конъюгаты составит 9,4 см (первая степень сужения таза), при окружности кисти 21 см вычитают 2,1, в этом случае размер истинной конъюгаты равен 8,9 см (вторая степень сужения таза).


Рис. 1.6. Измерение индекса Соловьева
При отклонении одного или нескольких размеров от указанных значений необходимо произвести дополнительные измерения таза:
► боковая конъюгата - расстояние между передней и задней остями подвздошных костей одной и той же стороны (14-15 см и больше); если боковая конъюгата составляет 12,5 см и меньше, родоразрешение через естественные родовые пути невозможно;
► косые размеры малого таза: от середины верхнего края лобкового симфиза до задней верхней ости обеих сторон (17,5 см); от передней верхней ости одной стороны до задней верхней ости другой стороны (21 см); от остистого отростка V поясничного позвонка до передне-верхней ости каждой подвздошной кости (18 см); измеренные расстояния сравнивают попарно. Разница между размерами каждой пары более 1,5 см свидетельствует о косом сужении таза, что может отразиться на течении родов.
Сантиметровой лентой измеряют окружность живота на уровне пупка (в конце нормальной беременности она равна 90-100 см) (рис. 1.7, А) и ВДМ - расстояние между верхним краем лонного сочленения и дном матки. Нулевой конец сантиметровой ленты размещают на уровне верхнего края лонного сочленения, протягивают ленту вдоль белой линии живота, фиксируя результат на уровне дна матки ребром ладони (рис. 1.7, Б). ВДМ изменяется на протяжении беременности, что позволяет использовать данный показатель для определения срока гестации (табл. 1.1).
Причины увеличения окружности живота и ВДМ:
► крупный плод;
► многоводие;
► многоплодие;
► нарушение жирового обмена;
► неправильные положения плода (ТП, косое или поперечное положение плода).
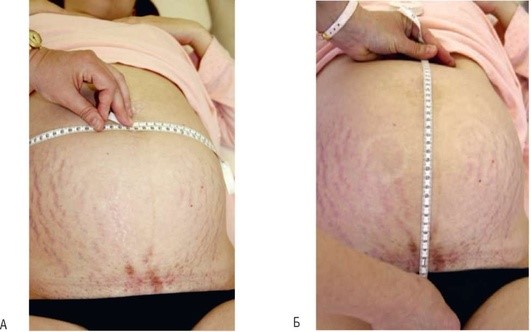
Рис. 1.7. Измерение окружности живота (А) и высоты стояния дна матки (Б)
Таблица 1.1. Высота стояния дна матки над лоном в различные сроки беременности
| Срок беременности, нед | Высота стояния дна матки над лоном, см |
| 12 | На уровне верхнего края лонного сочленения |
| 16 | 6 |
| 20 | 12 |
| 24 | 18-20 |
| 28 | 24-26 |
| 32 | 28-30 |
| 36 | 34-36 |
| 40 | 34-35 |
Определение массы плода (МП):
МП = ОЖ × ВДМ (метод Жорданиа);
МП = (ВДМ -УК) ×155,
где УК - условный коэффициент, равный при массе беременной до 90 кг - 11, свыше 90 кг - 12; 155 - специальный индекс);
МП = масса матери до беременности / 20 (метод Якубовой); МП = (ВДМ + ОЖ + рост матери + масса матери) ×10 (метод Ланковица).
Пальпация. Пальпация живота позволяет определить состояние передней брюшной стенки и эластичность мышц. После увеличения размеров матки, когда становится возможной наружная ее пальпация (13-15 нед), можно определить тонус матки, величину плода, количество околоплодных вод, предлежащую часть, а затем по мере прогрессирования беременности членорасположение плода, его положение, позицию и вид. Пальпацию живота проводят в положении беременной лежа на спине с согнутыми в коленных и тазобедренных суставах ногами, что несколько ослабляет напряжение мышц передней брюшной стенки и облегчает пальпацию матки и расположенного в ней плода.
При пальпации живота используют так называемые приемы наружного акушерского исследования (приемы Леопольда-Левицкого).
Первый прием наружного акушерского исследования (первый прием Леопольда) (рис. 1.8). Цель его применения - определение ВДМ, формы дна матки (при пороках ее развития) и части плода, находящейся в дне. Акушер становится справа от беременной, лицом к ней. Ладонные поверхности обеих рук, ногтевыми фалангами друг к другу, кладет на дно матки, сближая их между собой. Руки акушера должны достаточно плотно охватывать дно матки с прилегающими областями маточных углов. Если в дне матки пальпируется широкая, мягкая часть, вероятнее всего, это ягодицы (тазовый конец) плода, а предлежание плода - головное. И наоборот, если в дне пальпируется твердая подвижная часть (головка плода) - ТП.
Второй прием наружного акушерского исследования (второй прием Леопольда) (рис. 1.9) - определение позиции и вида позиции плода, о которой судят по месту расположения спинки и мелких частей плода (ручек и ножек). Акушер непосредственно после выполнения первого приема опускает обе руки со дна матки на ее боковые стенки до уровня пупка и несколько ниже.
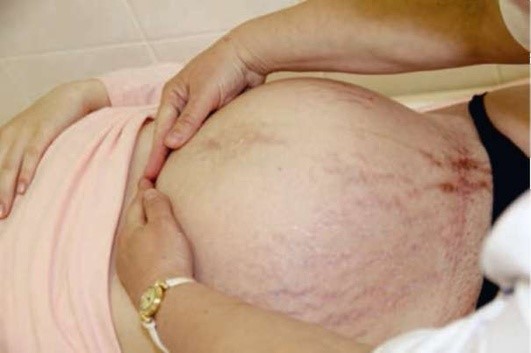

Рис. 1.8. Первый прием Леопольда


Рис. 1.9. Второй прием Леопольда
При этом с одной стороны исследующая рука ощущает спинку плода, определяемую в виде плотного упругого образования с гладкой, широкой, выгнутой поверхностью. С другой стороны под пальцами определяются мелкие части плода в виде мелких подвижных бугорков, которые во время исследования могут совершать активные движения.
Если спинка плода пальпируется слева - позиция плода первая, если справа - позиция вторая. Спинка, повернутая кпереди, означает передний вид позиции плода, кзади - задний вид позиции плода.
В процессе проведения второго приема Леопольда возможно определить возбудимость матки. Возбудимость повышена, если в ответ на пальпации матка напрягается. Можно определить повышенное количество околоплодных вод по симптому флуктуации - одна рука воспринимает толчок противоположной.
Третий прием наружного акушерского исследования (третий прием Леопольда) (рис. 1.10) - определение характера предлежащей части и ее отношения ко входу в малый таз. Правой рукой охватывают часть плода, находящуюся над входом в малый таз. Если над лонным сочленением пальпируется округлая и плотная часть плода, это может свидетельствовать о головном предлежании, если мягкая и широкая - о ТП плода. После этого осторожными движениями пытаются сместить предлежащую часть вправо и влево. В случае, когда предлежащая часть подвижна, она находится над входом в малый таз, если неподвижна - прижата ко входу в малый таз.


Рис. 1.10. Третий прием Леопольда
Четвертый прием наружного акушерского исследования (четвертый прием Леопольда) (рис. 1.11) - уточнение данных, полученных после применения третьего приема наружного акушерского исследования (степень вставления головки, выраженность симптома баллотирования). При выполнении данного приема акушер меняет свое положение по отношению в пациентке: он становится спиной к ней и лицом к ногам беременной или роженицы, располагает обе руки по сторонам нижнего отдела матки и осторожно, постепенно скользит по боковой поверхности предлежащей части вниз, проникая между ней и боковыми отделами входа в малый таз, пальпируя предлежащую часть. Если пальцы обеих рук свободно сводятся под предлежащей частью, она находится над входом в малый таз. Если предлежащая часть подвижна над входом в малый таз, пальцы обеих рук удается почти целиком подвести под нее, особенно у многорожавших женщин. При этом также определяется наличие или отсутствие симптома баллотирования, характерного для головки. Для этого ладони обеих рук плотно прижимают к боковым отделам головки плода, затем правой рукой производят толчок в области правой половины головки. При этом головка отталкивается влево и передает толчок левой руке.

Рис. 1.11. Четвертый прием Леопольда
При головном предлежании при помощи данного пальпаторного приема возможно определение степени вставления головки плода в малый таз:
► пальцы обеих рук свободно сводятся под головкой - головка находится над входом в малый таз;
► пальцы обеих рук при движении их навстречу друг другу не полностью сходятся из-за плотно фиксированной головки плода - головка либо прижата ко входу в малый таз, либо находится малым сегментом в плоскости входа в малый таз;
► пальцы обеих рук при движении их навстречу друг другу расходятся - головка находится большим сегментом в плоскости входа в малый таз.
Пальпацию лонного сочленения производят для выявления расхождения лонного сочленения и симфизита во время беременности. Обращают внимание на ширину лонного сочленения, его болезненность при исследовании.
Аускультация
Выслушивание сердцебиения плода производят акушерским стетоскопом (рис. 1.12), начиная со второй половины беременности (реже с 18-20 нед).


Рис. 1.12. Акушерский стетоскоп
Акушерский стетоскоп отличается от обычного широкой воронкой. Сердечные тоны плода прослушиваются с той стороны живота, куда обращена спинка плода (где она наиболее тесно прилегает к стенке матки), ближе к головке. Исключение составляет лицевое предлежание плода - в этой ситуации сердцебиение плода четче выслушивается со стороны грудной клетки плода. При затылочных предлежаниях наиболее четкая аускультация возможна ниже пупка, слева - при первой позиции, справа - при второй. При ТП сердечные тоны плода выслушиваются на уровне пупка или несколько выше также в зависимости от позиции: при первой - слева, при второй - справа. При поперечных положениях сердцебиение определяют на уровне пупка, ближе к головке плода (рис. 1.13). При многоплодной беременности сердцебиения плодов обычно выслушиваются отчетливо в разных отделах матки. Сердцебиение плода имеет три основные аускультативные характеристики: частоту, ритмичность и ясность.
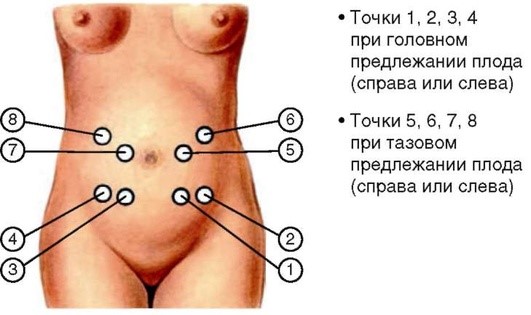
Рис. 1.13. Место наилучшего выслушивания сердечных тонов плода
Во время родов (по мере продвижения плода по родовому каналу) точки аускультации смещаются ближе к симфизу. Сердцебиение должно быть ритмичным и ясным. ЧСС в норме 120-160 в минуту. Снижение ЧСС ниже 120 в минуту расценивают как брадикардию, повышение более 160 в минуту - как тахикардию. Подсчет производят не менее 30 с. Повышение или понижение ЧСС плода, выраженная аритмия, глухость сердечных тонов могут свидетельствовать о гипоксии плода. В ответ на функциональную нагрузку (схватка, самопроизвольные движения плода) ЧСС плода в норме, как правило, повышается на 10- 20 в минуту. В родах в момент схватки может отмечаться снижение ЧСС плода также на 20-30 в минуту, связанное с временным ухудшением снабжения плода кислородом и нарастанием концентрации в его крови углекислого газа. В норме ЧСС возвращается к исходным значениям в течение 30-40 с. Если частота ритма не восстанавливается до исходных величин до момента начала следующей схватки, это можно рассматривать как признак гипоксии плода. Помимо сердечных тонов плода при аускультации могут выслушиваться посторонние шумы. Со стороны матери: пульсация брюшного отдела аорты; «маточный шум», возникающий в извитых и расширенных маточных сосудах; кишечные шумы. Со стороны плода: шум сосудов пуповины, толчки плода.
Помимо акушерского стетоскопа, для аускультации сердечных тонов плода можно применять фетальные мониторы, работающие на основе эффекта Допплера.
Внутреннее акушерское исследование включает осмотр наружных половых органов, исследование шейки матки при помощи зеркал, влагалищное исследование.
Внутреннее акушерское исследование производят при следующих условиях: беременная должна лежать на спине, согнув ноги в коленных и тазобедренных суставах и разведя их в стороны; таз женщины должен быть приподнят; мочевой пузырь и кишечник опорожнены; исследование производят с соблюдением всех правил асептики.
При осмотре наружных половых органов отмечают характер оволосения (по женскому или мужскому типу), развитие малых и больших половых губ, состояние промежности (высокая и корытообразная, низкая); наличие патологических процессов: воспаление, опухоли, кондиломы, свищи, рубцы в области промежности после разрывов. При осмотре области заднепроходного отверстия обращают внимание на наличие геморроидальных узлов. Акушерское влагалищное исследование в I триместре беременности двуручное (влагалищно-брюшностеночное), а во II и III триместрах - одноручное (нет необходимости в пальпации через переднюю брюшную стенку).
Осмотр шейки матки при помощи зеркал. При исследовании используют ложкообразные или створчатые зеркала (рис. 1.14), металлические или из пластика.
Створчатое зеркало (зеркало Куско) вводят до свода влагалища в сомкнутом виде, затем створки раскрывают, и шейка матки становится доступной для осмотра. Стенки влагалища осматривают при постепенном выведении зеркала из влагалища. Отмечают окраску слизистой оболочки шейки матки и влагалища (при беременности определяется характерный цианоз), характер секрета, величину и форму шейки матки и наружного маточного зева, наличие патологических процессов на шейке матки (рубцовая деформация, эктропион, эктопия, лейкоплакия, полип цервикального канала, кондиломы) и стенках влагалища. Важным критерием бывших родов служит форма наружного зева шейки матки, который у рожавших имеет форму продольной щели, а у нерожавших - округлую или точечную (рис. 1.15 А, Б). У рожавших женщин могут быть рубцовые изменения после разрывов шейки матки (рис. 1.15, В-Д), влагалища и промежности.


Рис. 1.14. Створчатое зеркало Куско


Рис. 1.15. Формы наружного зева шейки матки: у нерожавших (А); у рожавших (Б); рубцово-деформированная (В-Д)
Хороший доступ для осмотра шейки матки и влагалища создается при использовании ложкообразных зеркал (рис. 1.16). Вначале вводят заднее зеркало, располагают его на задней стенке влагалища и слегка надавливают на промежность; затем параллельно ему вводят переднее зеркало (плоский подъемник), которым поднимают переднюю стенку влагалища. После осмотра шейки матки и стенок влагалища зеркала извлекают и приступают к влагалищному исследованию.


Рис. 1.16. Ложкообразные влагалищные зеркала
Влагалищное исследование производят с тщательным выполнением правил асептики и антисептики. Для этого перед исследованием проводят антисептическую обработку рук врача и наружных половых органов женщины. При влагалищном исследовании беременная лежит на спине, ноги согнуты в коленных и тазобедренных суставах и разведены. Отмечают особенности строения наружных половых органов, тип и характер оволосения, наличие патологических изменений в области наружных половых органов (отек, варикозное расширение вен, рубцы, гнойнички).
I и II пальцами левой руки раздвигают большие и малые половые губы и осматривают половую щель, вход во влагалище, клитор, наружное отверстие уретры, промежность. Затем осторожно вводят во влагалище II и III пальцы правой руки (I палец отведен кверху, IV и V прижаты к ладони). Исследование производят в определенном порядке:
► определяют ширину просвета и эластичность стенок влагалища, выявляют, нет ли рубцов, опухолей, перегородок и других патологических изменений;
► исследуют форму наружного зева шейки матки (круглая/щелевидная) и его состояние (закрыт, пропускает кончик пальца, цервикальный канал проходим для 1-2 пальцев);
► в ходе пальпации шейки матки определяют ее форму (коническая, цилиндрическая), длину, консистенцию (плотная, мягкая), расположение (по проводной оси таза, отклонена кзади, кпереди);
► определяют наличие/отсутствие плодного пузыря;
► пальпируют предлежащую часть (ягодицы, головка, ножки) плода и ее отношение ко входу в малый таз (подвижна/прижата);
► определяют опознавательные точки предлежащей части (швы и роднички на головке плода; крестец, межвертельная линия, стопы плода при ТП);
► исследуют внутреннюю поверхность крестца, симфиза и боковых стенок таза с целью выявления деформации костей (выступы, экзостозы, опухоли, уплощения крестца, неподвижность крестцово-копчикового соединения);
► измеряют диагональную конъюгату;
► определяют характер выделений из половых путей (слизистые, кровянистые, гнойные; светлые/мекониальные околоплодные воды).
Источник: Акушерство / Стрижаков А.Н., Игнатко И.В., Давыдов А.И. - М. : ГЭОТАР-Медиа, 2020.
13.05.2020 | 22:42:33