Остеопороз. Лечение остеопороза.
Содержание
- Общие положения лечения остеопороза
- Антирезорбтивные средства
- Анаболическая терапия остеопороза
- Перспективные разработки
- Лечение боли и профилактика падений
- Мониторинг эффективности лечения остеопороза
Для лечения остеопороза применяют два класса антирезорбтивных и анаболических препаратов, которые постоянно пополняются новыми средствами. Современные методы лечения снижают риск перелома позвонков на 40-70%, переломов бедра - на 40% и других непозвоночных переломов - на 20-30%. Помимо основного лечения остеопороза, рекомендуют коррекцию образа жизни и применение препаратов кальция и/или витамина D (блок 11.2).

Витамин D или его сочетание с кальцием имеет особое значение для ослабленных пожилых пациентов, которые лечатся дома или в соцучреждениях по уходу за престарелыми. Многие схемы лечения, особенно внутривенное введение бисфосфонатов или подкожное введение деносумаба, требуют предварительной коррекции гипокальциемии препаратами кальция и витамина D в адекватных дозах. Применение ряда терапевтических схем затрудняет низкая приверженность лечению, поэтому на выбор лечения влияют предпочтения пациента и простота выполнения предписаний.
Гормональная заместительная терапия активно применяется у женщин до 50 лет при раннем наступлении менопаузы и в раннем постменопаузальном периоде, что позволяет уменьшить потерю кости и облегчить климактерические симптомы. Монотерапия эстрогенами превосходит комбинированную эстроген-прогестероновую терапию по безопасности, но применяется только после гистерэктомии.
Селективные модуляторы эстрогеновых рецепторов (СМЭР) действуют на костную ткань и липиды как агонисты эстрогенов, не стимулируя при этом ткани молочных желез и эндометрия. Их изолированное применение способно усугублять симптомы вегетативной дисфункции, однако разрабатываются препараты на основе комбинации СМЭР с эстрогенами, предназначенные для борьбы с вегетативной симптоматикой, атрофией влагалища и развитием остеопороза в постменопаузе. Применение любых эстрогеноподобных препаратов повышает риск тромбоэмболий. СМЭР значительно снижают риск развития рака молочной железы.
Бисфосфонаты остаются самым широко применяемым классом препаратов для лечения остеопороза, имеющим в настоящее время ряд доступных дженериков. Пероральные препараты назначают ежедневно, еженедельно или ежемесячно; внутривенные препараты вводят 1 раз в 3 мес. или 1 раз в год. По рекомендациям NICE, в качестве препаратов первой линии назначают бисфосфонаты-дженерики, особенно алендронат, хотя препарат иногда плохо переносится или не показан. При частых побочных явлениях со стороны ЖКТ переходят к внутривенному введению бисфосфонатов или к альтернативным схемам лечения. Вследствие низкой биодоступности пероральных препаратов, принимать их необходимо на голодный желудок за 30-60 мин до завтрака, запивая водой. Следует избегать назначения бисфосфонатов при поражении почек (хроническая болезнь почек, стадия IV/V).
Деносумаб - человеческое моноклональное антитело к лиганду рецептора активатора ядерного фактора кВ (RANKL), основного регулятора созревания остеокластов и их активности. Препарат одобрен для лечения остеопороза у женщин в постменопаузе и у мужчин, имеющих высокий риск переломов. Вводится деносумаб подкожно каждые 6 месяцев. Нарушение функции почек не требует коррекции дозы.
В последнее время обсуждаются два потенциальных, но редких побочных эффекта бисфосфонатов и деносумаба, хотя у большинства пациентов преимущества лечения намного перевешивают риск. Назначение этих препаратов по поводу остеопороза иногда приводит к некрозу нижней челюсти, поэтому пациентам со стоматологической патологией, низким уровнем гигиены полости рта или принимающим глюкокортикоиды рекомендуют консультацию стоматолога и проведение профилактики перед началом терапии. Стоматологические вмешательства на фоне лечения не противопоказаны. Имеются сообщения об атипичных переломах, главным образом в подвертельной и диафизарной областях диафиза бедренной кости. Такие переломы часто имеют двусторонний характер, характеризуются появлением болей в продромальном периоде и обычно медленно срастаются. Пациентам рекомендуют сразу сообщать о появлении на фоне лечения любых необъяснимых болей в бедре, области паха или тазобедренного сустава. Появление таких симптомов требует проведения инструментального исследования с визуализацией бедренной кости по всей длине. При атипичном переломе исследуют контралатеральную бедренную кость, прекращают терапию и рассматривают альтернативные варианты лечения. Для профилактики прогрессирования неполных переломов рекомендуют интрамедуллярный закрытый металлоостеосинтез.
Терипаратид (рекомбинантный человеческий паратиреоидный гормон, ПТГ 1—34) стимулирует формирование кости и последующую ее резорбцию, что повышает массу костей и улучшает их структуру, особенно губчатых костей (к примеру, позвонков). Высокая стоимость препарата ограничивает его применение у пациентов с тяжелым прогрессирующим остеопорозом, резистентным к антирезорбтивной терапии. Лечение продолжают до 24 мес., после чего достигнутый эффект поддерживается при помощи антирезорбтивных препаратов. Терипаратид рекомендован для лечения мужчин и пациентов с остеопорозом, развившимся на фоне приема глюкокортикостероидов.
Разрабатываются и другие препараты для лечения остеопороза, среди них — абалопаратид (аналог паратгормона), а также ингибиторы склеростина (например, ромосозумаб).
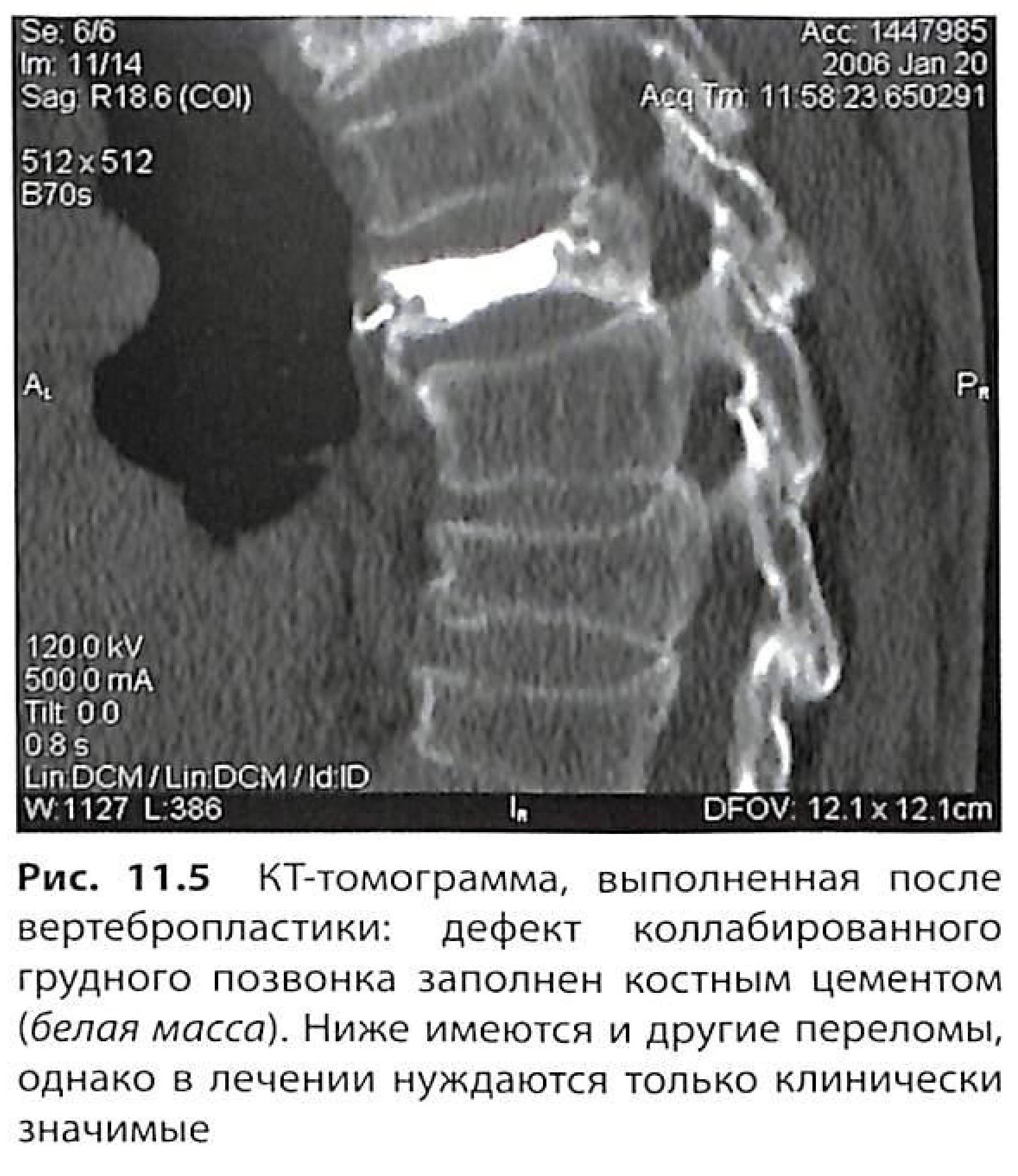
В дополнение к анальгетикам и/или физиотерапии (гидротерапии или чрескожной нервной стимуляции), некоторых пациентов направляют в специализированные клиники боли. Продолжительность болевого синдрома при переломах обычно не превышает 6 мес., но переломы позвоночника могут потребовать более длительной аналгезии вследствие вторичного дегенеративного поражения. Отдельные случаи недавних переломов позвонков с персистирующим или выраженным болевым синдромом оправдывают применение вертебропластики (рис. 11.5) и кифопластики.
По возможности устраняют такие факторы риска падения пациентов, как ортостатическая гипотензия или сонливость, обусловленная приемом медикаментов. Для восстановления координации движений назначают физиотерапию, в ряде случаев рекомендуют соответствующие приспособления для ходьбы, консультацию офтальмолога и устранение средовых факторов. Часть пациентов следует направлять в реабилитационные центры, специализирующиеся на профилактике падений.
У части пациентов эффекта лечения достигнуть не удается. Причиной, как правило, становится низкая приверженность терапии и несоблюдение адекватных дозировок пероральных препаратов, реже - тяжесть заболевания. Перед проведением длительного курса лечения исходный уровень МПК измеряют при помощи ДРА, через 5 лет тактику лечения пересматривают. Через 18-24 мес. эффект терапии контролируют при помощи ДРА позвоночника. Однако это не позволяет мониторировать приверженность лечению на ранних его этапах. Анализ биохимических маркеров костного метаболизма позволяет оценить реакцию на терапию уже через 3-6 мес.
07.10.2023 | 20:36:17