Рассеянный склероз. Кратко о главном.
СОДЕРЖАНИЕ
ВВЕДЕНИЕ
ПОЧЕМУ «РАССЕЯННЫЙ»?
ПРИНЦИПЫ ДИАГНОСТИКИ РАССЕЯННОГО СКЛЕРОЗА
ДИССЕМИНАЦИЯ В ПРОСТРАНСТВЕ
ДИССЕМИНАЦИЯ ВО ВРЕМЕНИ
АЛГОРИТМ ЛЕЧЕНИЯ РАССЕЯННОГО СКЛЕРОЗА
ПРОГНОЗ
ШКАЛА EDSS
Рассеянный склероз – аутоиммунное заболевание, при котором иммунная система человека атакует собственные ткани. Мозг человека окружен гематоэнцефалическим барьером (ГЭБ), который не пропускает многие вещества, микроорганизмы и клетки, в том числе лимфоциты. Однако иногда возникают ситуации, когда лимфоцит распознает миелин как чужеродный белок и начинает против него вести активную кампанию, выделяя особые вещества, привлекающие другие клетки, участвующие в воспалении.
Это может случиться:
• через места, где ГЭБ отсутствует;
• если ГЭБ поврежден (вследствие травмы или инфекции, например);
• если на самом лимфоците много т. н. молекул адгезии – особых белков, благодаря которым клетки «общаются» между собой, – и он может «протиснуться» и через неповрежденный ГЭБ.
В результате в том месте, где лимфоцит определил родной миелин как вражеского агента, образуется бляшка, содержащая в себе множество клеток и в области которой миелин разрушен. Из-за этого страдает функция клеток, чей миелин разрушился: появляются очаговые неврологические симптомы. У нашей героини это были нарушения чувствительности, движений, речи, двоение в глазах, трудности при мочеиспускании. В целом страдать может любой отдел, но чаще всего это пирамидная система, отвечающая за активные движения, и мозжечок, в основном поддерживающий равновесие и обеспечивающий точность движений. По мере разрешения воспаления и восстановления миелина симптомы уходят. В восстановлении функции играет роль не только разрешение воспаления, но и нейропластичность.
Кроме хронического рецидивирующего воспаления в мозге запускается процесс дегенерации – гибели нервных клеток. Точные причины такого сценария неизвестны. Небольшую роль играют генетические факторы, обсуждается роль факторов внешней среды (проживание в северных широтах, низкие уровни витамина D, инфекции различными вирусами и др.).
Болезнь рассеивается во времени (несколько обострений или непрерывное ухудшение состояния пациента) и в пространстве – поражение разных отделов нервной системы.
Чтобы установить диагноз, нужно два этих феномена подтвердить. Еще двадцать лет назад врачам приходилось туго: демиелинизирующих заболеваний много, на КТ очагов не видно, МРТ малодоступно, изменения в вызванных потенциалах мозга неспецифичны, – как не пропустить рассеянный склероз и не допустить гипердиагностики?
Если пятьдесят лет назад специфического лечения рассеянного склероза не существовало и спутать одну неизлечимую хворь с другой не представляло для пациента большого вреда, то с появлением ПИТРС – препаратов, изменяющих течение рассеянного склероза, – вопрос встал особенно остро. В 2001 г. группой экспертов под руководством Вильяма Иена МакДоналда были разработаны критерии РС, включавшие в себя не только клинические проявления, но и данные МРТ, и исследования спинномозговой жидкости (СМЖ) на наличие олигоклональных антител (специфический маркер рассеянного склероза).

Врач оценивает историю болезни, неврологический статус пациента, назначает дополнительные исследования: МРТ с контрастным усилением (КУ) и анализ СМЖ. Критерии представлены в модифицированных таблицах.
Требует наличия ≥1 T2-гиперинтенсивного очага (≥3 мм по длинной оси), симптоматических и/или асимптоматических, типичных для РС, в двух или более из следующих локализаций:
• перевентрикулярно (≥1 очага, если пациент старше 50 лет, рекомендуется искать большее количество очагов)
• кортикально или юкстакортикально (≥1 очага)
• инфратенториально (≥1 очага)
• спинной мозг (≥1 очага)
Примечательно, T2-гиперинтенсиные очаги зрительного нерва, присутствующие у пациентов с оптикомиелитом зрительного нерва, не могут использоваться в критериях МакДональда от 2017 г.
Диссеминация во времени может быть установлена одним из двух способов:
• новый T2-гиперинтенсивный или накапливающий парамагнетик очаг, по сравнению с предыдущим МР-исследованием (вне зависимости от давности)
• одновременное наличие накапливающих и не накапливающего контраст очагов гипер интенсивного по T2-ВИ на любом МР-сканере
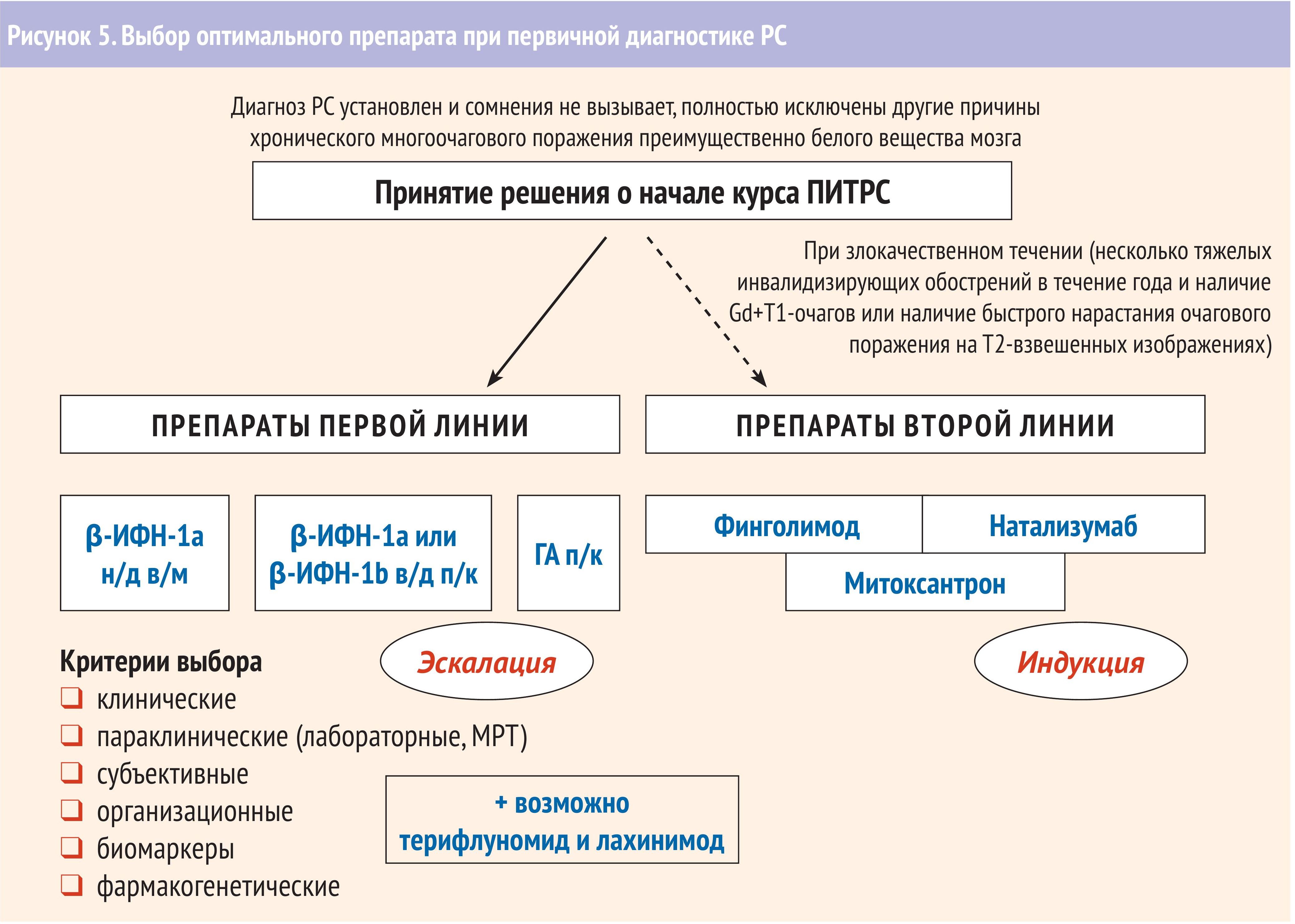
Это первичная диагностика. Также врач должен определить тип течения, синдромальные нарушения у пациента (например, центральный гемипарез, мозжечковую атаксию, с указанием вовлеченных отделов тела) и балл по шкале EDSS – expanded disability status scale – от 0 до 9 (10). Балл EDSS* не только отражает способность пациента к передвижению и самообслуживанию, но и используется для оценки эффективности лечения и решения вопроса о смене терапии. При подтверждении диагноза РС и отсутствии противопоказаний пациенту немедленно назначается ПИТРС. Формально диагноз РС можно установить, исходя только из осмотра, однако МРТ лучше выполнить.
Таким образом, первичная диагностика включает в себя: осмотр врача-невролога, МРТ с КУ, анализ СМЖ. В диагнозе указывается: собственно РС, тип течения, балл EDSS, синдромальный диагноз.
Лечение рассеянного склероза состоит в терапии и профилактике обострений.
Цель терапии обострения – купировать демиелинизирующий процесс, улучшить состояние пациента. Для чего применяют пульс-терапию кортикостероидами (чаще всего – метилпреднизолоном), иногда используют человеческий иммуноглобулин и при очень тяжелых обострениях – митоксантрон.
Цель профилактической терапии – уменьшить частоту обострений, замедлить прогрессирование инвалидизации, снизить скорость потери объема вещества мозга. Лекарства, использующиеся в профилактическом лечении РС – ПИТРС - препараты, изменяющие течение рассеянного склероза.
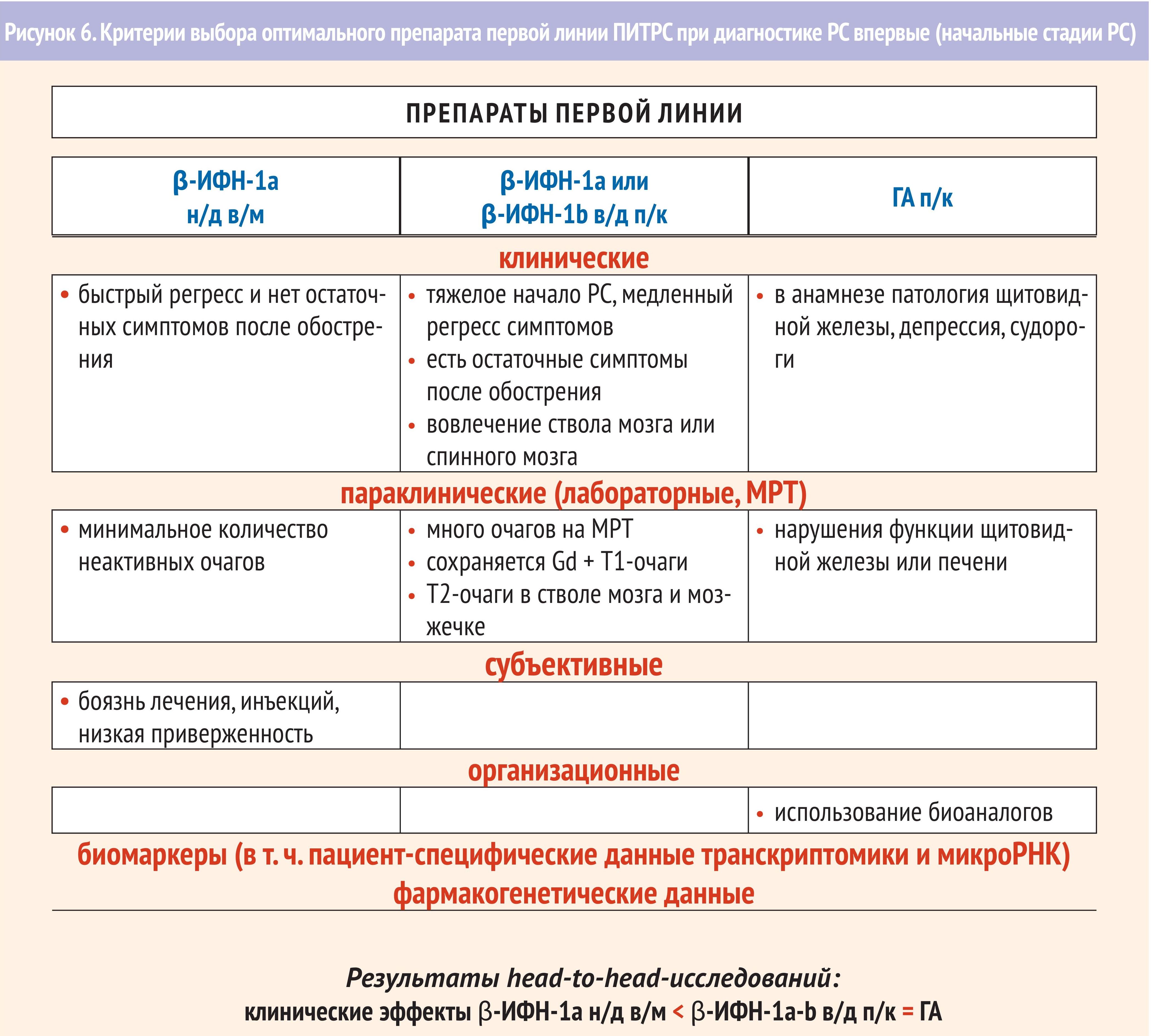
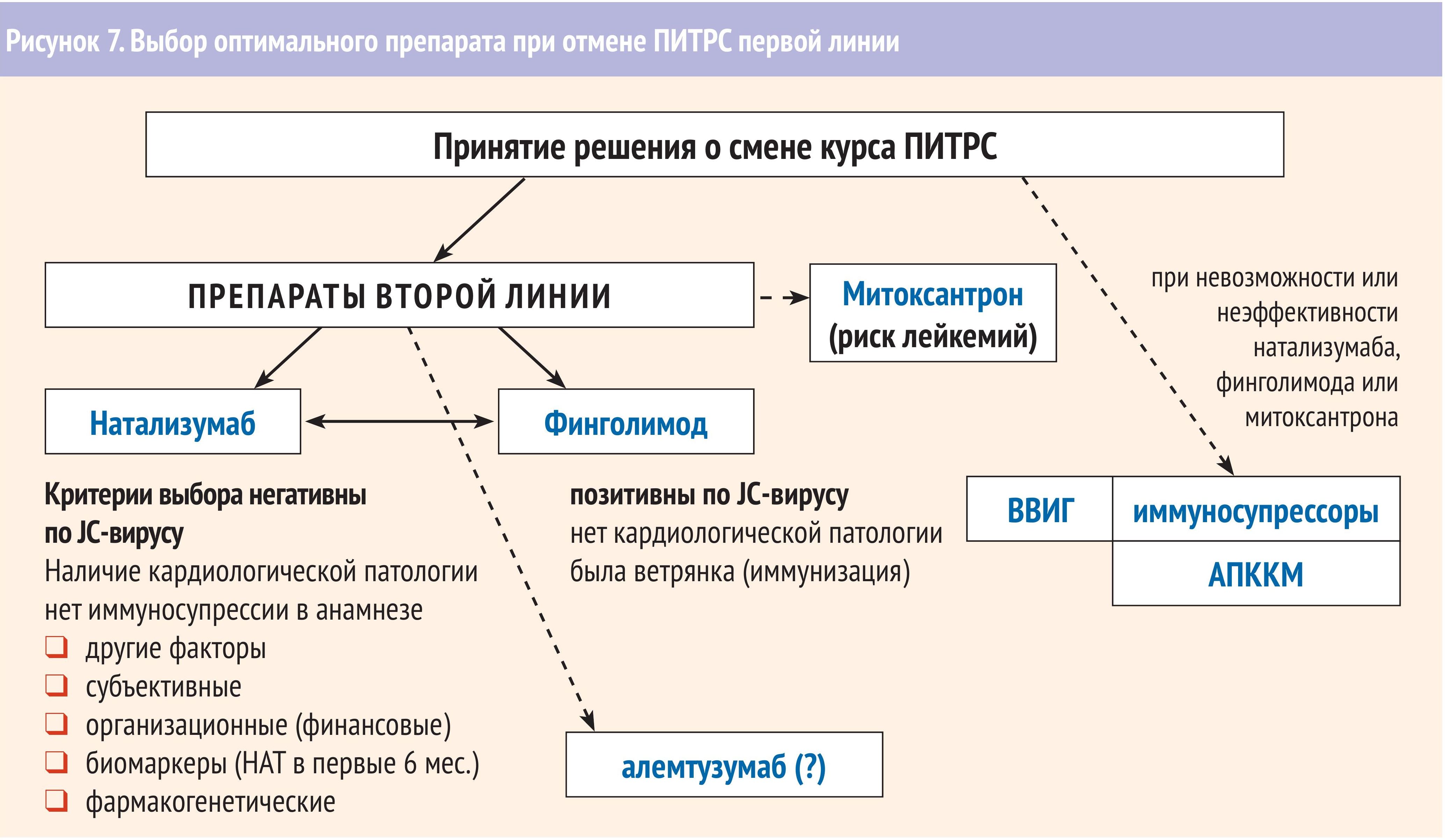
Клинические рекомендации МЗ РФ «Рассеянный склероз» от 2018 г. говорят о том, что ПИТРС должны назначаться сразу при установлении диагноза РС при наличии информированного согласия пациента, отсутствия у пациента противопоказаний к применению ПИТРС, и балле EDSS на момент назначения ПИТРС менее 6,5. Выбор ПИТРС зависит от типа течения РС и степени активности (рис. 5-7.).


Продолжительность жизни большинства пациентов с РС сопоставима со средней в популяции.
При отказе от лечения у 30% пациентов тяжелая инвалидизация обычно наступает через 20–30 лет от начала заболевания. ПИТРС способны замедлять нарастание неврологического дефицита, по крайней мере, на тот интервал, когда их исследовали, но требуются более длительные наблюдения, чтобы утверждать, что эффект сохраняется и дольше.
Расширенная шкала нарушений жизнедеятельности Куртцке (EDSS) (табл. 1) используется для количественной оценки инвалидизации при РС. Шкала EDSS заменила более раннюю шкалу нарушений жизнедеятельности, применяемую для разделения пациентов с РС по группам в более низких категориях. Шкала EDSS позволяет неврологам количественно оценить степень инвалидизации по 8 функциональным системам (ФС) и присвоить каждой из них свою оценку.


Функциональные системы:
• Пирамидная
• Мозжечковая
• Ствола мозга
• Сенсорная
• Функций органов малого таза
• Зрительная
• Мозговая (корковые – умственные функции)
• Другие
Оценки по EDSS от 1,0 до 4,5 балла относятся к пациентам с РС, у которых мобильность полностью сохранена, оценки от 5,0 до 9,5 балла – к пациентам, у которых мобильность нарушена.
25.03.2020 | 22:05:40