Протеинурия. Причины, обследование при протеинурии. ХБП.
Раздел: Статьи
/
Общая врачебная практика.
/
Нефрология.
/
Протеинурия. Причины, обследование при протеинурии. ХБП.
Содержание
Введение
Физиологическая протеинурия
Патологическая протеинурия
- Гломерулярная протеинурия
- Канальцевая протеинурия
- Внепочечная протеинурия
- Нефротический синдром
- Протеинурия у беременных
Обследование при протеинурии
- Программа обследования при протеинурии
- Определение скорости клубочковой фильтрации (СКФ)
- Дополнительные методы исследования
- Специалисты, которые должны провести консультации
Хроническая болезнь почек
- Критерии для установления диагноза ХБП
- Маркеры повреждения почек:
- Примеры формулировки диагноза:
- Основные показания к экстренной госпитализации при ХБП
- Основные показания к плановой госпитализации при ХБП
Заключение
Одной из важнейших функций почек является поддержание уровня белков плазмы крови. Большие по размерам белки плазмы задерживаются в клубочках, а небольшие, прошедшие через клубочки, всасываются в почечных канальцах.
В общем анализе мочи в норме белок не выявляется или определяется в минимальных количествах (не больше 0,033 г/л). В норме протеинурия не должна превышать 50–100 мг/сут.
Протеинурия – это выделение с мочой белка в количестве, превышающем референсные значения (таблица 1).
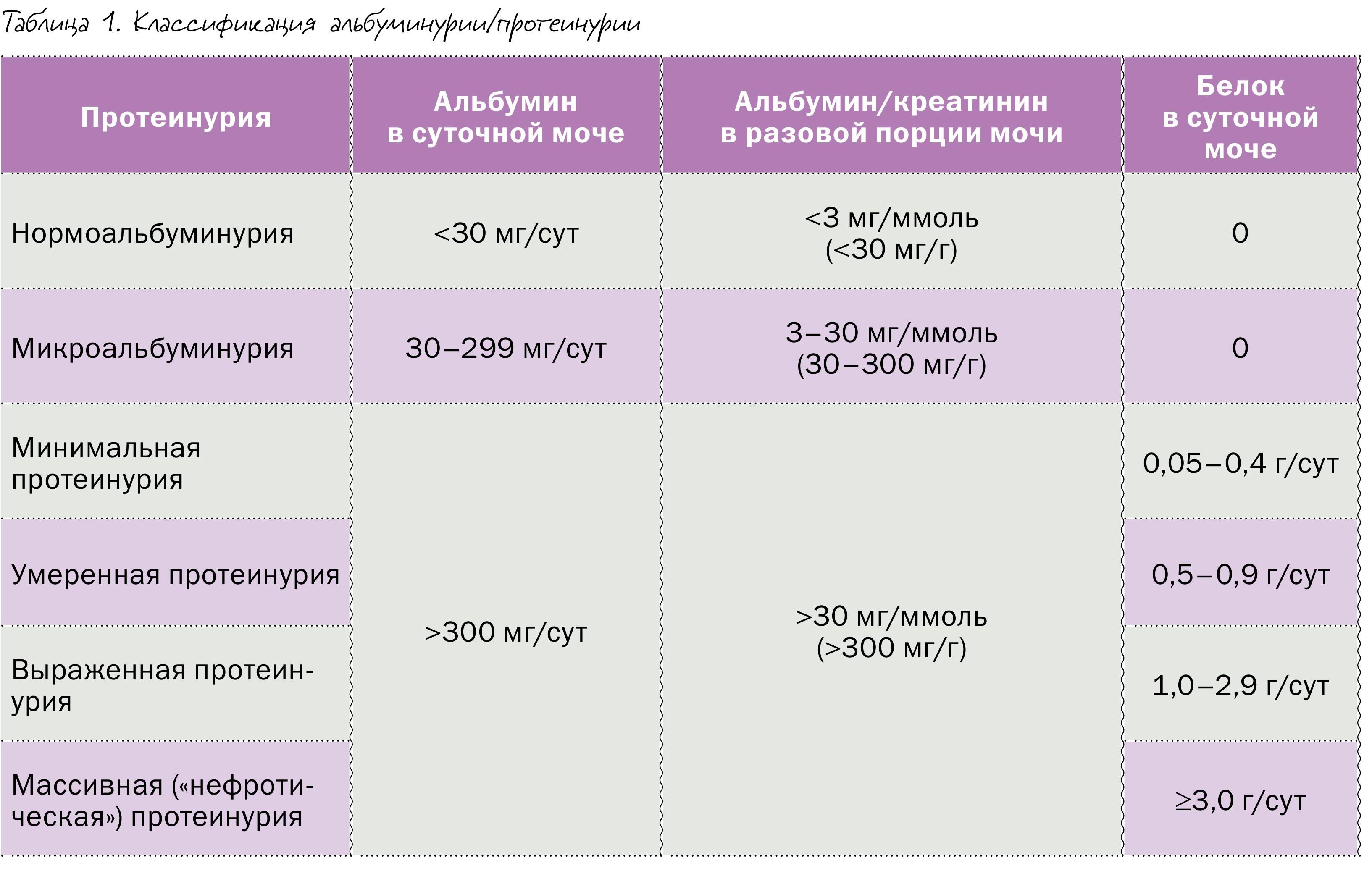
Особое внимание врача привлекает к себе альбуминурия. В моче здорового человека концентрация альбумина не должна превышать 30 мг/сут. Наиболее точно оценка альбуминурии производится путем расчета суточного выделения альбумина с мочой, для теста требуется сбор мочи в течение 24 часов. В практике более часто используется определение отношения альбумина мочи к креатинину мочи в разовой порции мочи. Это измерение проводится в двух вариантах:
1. Отношение альбумин, мг/ креатинин, ммоль (в норме <3).
2. Отношение альбумин, мг/ креатинин, г (в норме <30).
Протеинурия/альбуминурия – это один из главных факторов риска прогрессирования заболевания почек. Чем выше протеинурия, тем выше риск развития и скорость прогрессирования почечной недостаточности. Кроме того, протеинурия повышает риск развития и прогрессирования ряда заболеваний и их осложнений, к которым относятся:
• хроническая сердечная недостаточность;
• мозговой инсульт;
• инфаркт миокарда;
• фатальные сердечно-сосудистые осложнения;
• микрососудистые осложнения сахарного диабета;
• сосудистая деменция;
• медикаментозная рефрактерность артериальной гипертензии;
• осложнения со стороны матери и плода при беременности.
Физиологическая протеинурия развивается при следующих условиях:
• после продолжительных физических нагрузок (маршевая протеинурия);
• после употребления большого количества белковой пищи (алиментарная);
• после длительного пребывания в вертикальном положении (ортостатическая или постуральная);
• после переохлаждения или гипертермии;
• на фоне психологических стрессов (эмоциональная);
• после пальпации почек (пальпаторная).
После выявления эпизодов, расцененных как физиологическая протеинурия, необходимо наблюдение за пациентом и проведение повторных лабораторных исследований с целью выявления возможного заболевания почек, протекающего латентно и впервые проявившегося этим эпизодом.
Патологическая протеинурия развивается на фоне заболеваний и является одним из основных факторов риска прогрессирования болезни почек. В большинстве случаев патогенез заболевания сложен и включает в себя несколько различных механизмов. В какой-то степени условно, по преобладающему механизму возникновения, выделяют следующие виды протеинурии:
• гломерулярная,
• канальцевая,
• внепочечная.
Гломерулярная протеинурия
Гломерулярная протеинурия развивается из-за повреждения гломерулярного фильтра, которое приводит к повышению проницаемости капилляров клубочка для белков.
Встречается при следующих заболеваниях:
• острый постстрептококковый гломерулонефрит;
• хронический гломерулонефрит;
• диабетическая нефропатия;
• гломерулонефрит при СКВ (люпус- нефрит), системных васкулитах;
• септическая нефропатия;
• инфекционный эндокардит;
• паранеопластический гломерулонефрит (рак, саркома, лимфомы, лейкозы) и др.
Канальцевая протеинурия
Канальцевая протеинурия развивается из-за подавления канальцевой реабсорбции белка на фоне тубулопатии.
Встречается при следующих заболеваниях:
• острый и хронический пиелонефрит;
• острый и хронический тубулоинтерстициальный нефрит различного генеза (индуцированный приемом НПВП, аминогликозидов, отваров трав и прочее);
• наследственная тубулопатия;
• серповидно-клеточная анемия;
• радиационный нефрит.
Канальцевая протеинурия не бывает выраженной и составляет, как правило, не больше 500 мг/сут.
Внепочечная протеинурия
Протеинурия «от переполнения» развивается из-за повышения в крови содержания низкомолекулярного белка, легко проникающего через мембраны клубочков.
Встречается при следующих заболеваниях:
• множественная миелома;
• амилоидоз;
• гемолиз с гемоглобинурией;
• краш-синдром, синдром позиционного сдавления с миоглобинурией;
• миопатия с миоглобинурией.
Вариантом внепочечной протеинурии является инфраренальная (секреторная) протеинурия, когда белок в моче появляется за счет компонентов воспаления (слизь, лейкоциты, эритроциты, бактерии) при пиелонефрите, цистите, уретрите, простатите, мочекаменной болезни, опухоли или туберкулезе почек и мочевыводящих путей. Протеинурия может развиваться после сотрясения головного мозга или приступа эпилепсии (протеинурия центрального генеза).
Нефротический синдром
При обсуждении протеинурии нельзя не сказать несколько слов о максимальной ее выраженности, при которой развивается нефротический синдром.
Нефротический синдром (НС) – это состояние, характеризующееся генерализованными отеками, массивной протеинурией (выше 3,5 г/сут), гипопротеинемией и гипоальбуминемией (менее 20 г/л), гиперлипидемией.
Отеки и гиперлипидемия могут отсутствовать, в таком случае говорят о «неполном» или «формирующемся» НС.
НС подразделяется на первичный и вторичный. Первичный НС развивается при заболеваниях собственно почек (идиопатические гломерулонефриты и др.). Вторичный НС – вследствие поражения почек при различных заболеваниях (ревматических, амилоидозе, туберкулезе, диабетической нефропатии и др.).
Протеинурия у беременных
Пристального внимания заслуживает протеинурия, выявляемая у женщин фертильного возраста. Наличие протеинурии/альбуминурии до беременности значительно осложняет ее течение в случае наступления. Микроальбуминурия повышает риск развития преэклампсии до 60%, протеинурия – до 75%. Граница нормы суточной протеинурии во время беременности – 0,3 г. Клинически значимая протеинурия во время беременности составляет ≥0,3 г/сут либо ≥0,3 г белка в двух пробах мочи, взятых с интервалом 6 ч.
Напомним основные определения.
Хроническая артериальная гипертензия (АГ) – это АГ, выявленная до беременности.
Гестационная АГ – это АГ, развившаяся после 20 недель беременности, без клинически значимой протеинурии.
Преэклампсия – это АГ, возникшая после 20 недель беременности, с клинически значимой протеинурией.
Эклампсия – это приступ судорог или серия судорожных приступов на фоне преэклампсии в отсутствие других причин.
Преэклампсия/эклампсия на фоне хронической АГ выявляется у беременных в следующих случаях:
1) появление после 20 недель беременности впервые протеинурии (0,3 г белка и более в суточной моче) или заметное увеличение ранее имевшейся протеинурии;
2) прогрессирование АГ у тех женщин, которые до 20 недель беременности АГ контролировали;
3) появление после 20 недель беременности признаков полиорганной недостаточности.
Заболевания, проявлением которых может быть изолированная протеинурия у беременных: хронический гломерулонефрит, быстропрогрессирующий гломерулонефрит, амилоидоз, диабетическая нефропатия, паранеопластическая или септическая нефропатия и прочее.
Протеинурия в сочетании с лейкоцитурией у беременных может выявляться при инфекции мочевых путей, поражениях почек при системных заболеваниях соединительной ткани.
Протеинурия в сочетании с гематурией у беременных возможна при хроническом гломерулонефрите, быстропрогрессирующем гломерулонефрите, поражении почек при системных заболеваниях соединительной ткани, паранеопластической и септической нефропатии, остром и хроническом тубулоинтерстициальном нефритах, наследственных нефропатиях (синдром Альпорта, болезнь тонких мембран).

Программа обследования при протеинурии:
• Общий анализ крови развернутый (с подсчетом эритроцитов, лейкоцитов, лейкоцитарной формулы, ретикулоцитов, тромбоцитов, определением гематокрита).
• Общий анализ мочи.
• Биохимический анализ крови (глюкоза, гликированный гемоглобин, общий белок, альбумин, общий холестерин, триглицериды, общий билирубин, прямой билирубин, непрямой билирубин, АлАТ, АсАТ, креатинин, мочевина, цистатин С, калий, натрий, кальций, мочевая кислота, протромбиновый индекс, тиреотропный гормон гипофиза).
• Определение СКФ.
• Общий белок в моче, определение в разовой порции.
• Суточная протеинурия.
• Определение отношения альбумина мочи к креатинину мочи в разовой порции мочи.
• Суточная альбуминурия.
• Микроскопия осадка мочи по Нечипоренко.
• Проба Зимницкого.
• Бактериологический посев мочи с определением чувствительности к антибиотикам и бактериофагам и определением степени бактериурии (при мочевых инфекциях).
• УЗИ органов брюшной полости: печени, поджелудочной железы, желчного пузыря, селезенки.
• УЗИ почек, мочевого пузыря, предстательной железы, женских половых органов.
• Ультразвуковая допплерография почечного кровотока.
• Экскреторная урография (по показаниям).
• Чрескожная диагностическая пункция почек для верификации гломерулопатий с гистологическим, иммуногистохимическим исследованиями. Проводится при диффузных поражениях почек, проявляющихся стойкой протеинурией и/или гематурией, а также при необъяснимом снижении СКФ в отсутствие противопоказаний.
• Рентгенография органов грудной полости.
• ЭКГ, ЭХОКГ.
• Определение содержания суммарных антител к сифилису в сыворотке крови методом ИФА.
• Исследование крови на ВИЧ методом ИФА.
• Исследование крови на маркеры вирусного гепатита HBsAg, a- HCV методом ИФА.
• Тесты на беременность.
Определение скорости клубочковой фильтрации (СКФ)
Наиболее точным показателем, отражающим функциональное состояние почек, является СКФ. Проба Реберга предполагает проведение в комплексе двух анализов: оценку уровня креатинина в суточной моче и в сыворотке крови. Метод трудоемкий, требует от пациента сбора мочи в течение суток и однократного забора крови.
Гораздо чаще используются расчетные методы определения СКФ по специальным формулам (CKD-EPI, MDRD, Кокрофт – Голта). Для определения СКФ необходима следующая информация: пол, возраст, масса тела (кг), уровень креатинина в сыворотке. В настоящее время доступны онлайн- калькуляторы, которые позволяют любому врачу определить этот показатель самостоятельно в течение нескольких секунд.
Креатинин в сыворотке крови – наиболее часто применяемый маркер для подсчета СКФ, однако во многих случаях он недостаточно точен.
Цистатин С в сыворотке крови – общепринятый новый маркер, который считается более точным, чем креатинин. Существуют формулы, использующие для определения СКФ как только уровень цистатина С, так и сочетание уровней креатинина в сыворотке крови и цистатина С (формула CKD-EPI с цистатином и креатинином).
Существует ряд ситуаций, в которых использование расчетных методов оценки СКФ является некорректным:
• нестандартные размеры тела (пациенты после ампутации конечностей, бодибилдеры);
• выраженные истощение или ожирение (индекс массы тела <15 и >40 кг/м2);
• беременность;
• заболевания скелетной мускулатуры (миодистрофии);
• параплегия и квадриплегия;
• вегетарианская диета;
• быстрое снижение функции почек (острый и быстропрогрессирующий гломерулонефрит, острое повреждение почек);
• необходимость приема токсичных препаратов, выводимых почками (например, химиотерапия);
• при решении вопроса о начале заместительной почечной терапии;
• наличие почечного трансплантата.
В таких обстоятельствах необходимо воспользоваться стандартным измерением клиренса эндогенного креатинина (проба Реберга – Тареева) или другими клиренсовыми методами.
Дополнительные методы исследования
К дополнительным методам исследования относятся:
• Определение в крови содержания глюкозы, С-пептида, гликированного гемоглобина (при сахарном диабете и других вариантах нарушения обмена глюкозы).
• Определение содержания в крови мозгового натрийуретического пептида (ВNP, NT-proBNP) (диагностика сердечной недостаточности).
• Исследование крови на каппа и лямбда легкие цепи в сыворотке (диагностика миеломы и других моноклональных гаммапатий).
• Исследование крови на антитела к цитоплазме нейтрофилов (АНЦА) (диагностика системных васкулитов и идиопатического быстропрогрессирующего гломерулонефрита).
• Исследование крови на антитела к базальной мембране клубочков почек (диагностика идиопатического быстропрогрессирующего гломерулонефрита, синдрома Гудпасчера).
• Определение уровня ревматоидного фактора, IgА, IgM, IgG (диагностика ревматоидного артрита).
• Исследование крови на антитела к двуспиральной ДНК IgG (диагностика СКВ).
• Определение уровня белка Бенс – Джонса, каппа и лямбда легких цепей в моче (диагностика миеломы и других моноклональных гаммапатий).
• Микробиологическое исследование мочи и ПЦР мочи на микобактерии туберкулеза.
Специалисты, которые должны провести консультации:
• нефролог (исключить гломерулярную протеинурию, в случае ее выявления уточнение диагноза и лечение);
• уролог (исключить канальцевую и инфраренальную протеинурию, в случае ее выявления уточнение диагноза и лечение);
• акушер- гинеколог (исключить беременность, выполнить диагностику и лечение заболеваний женских половых органов).
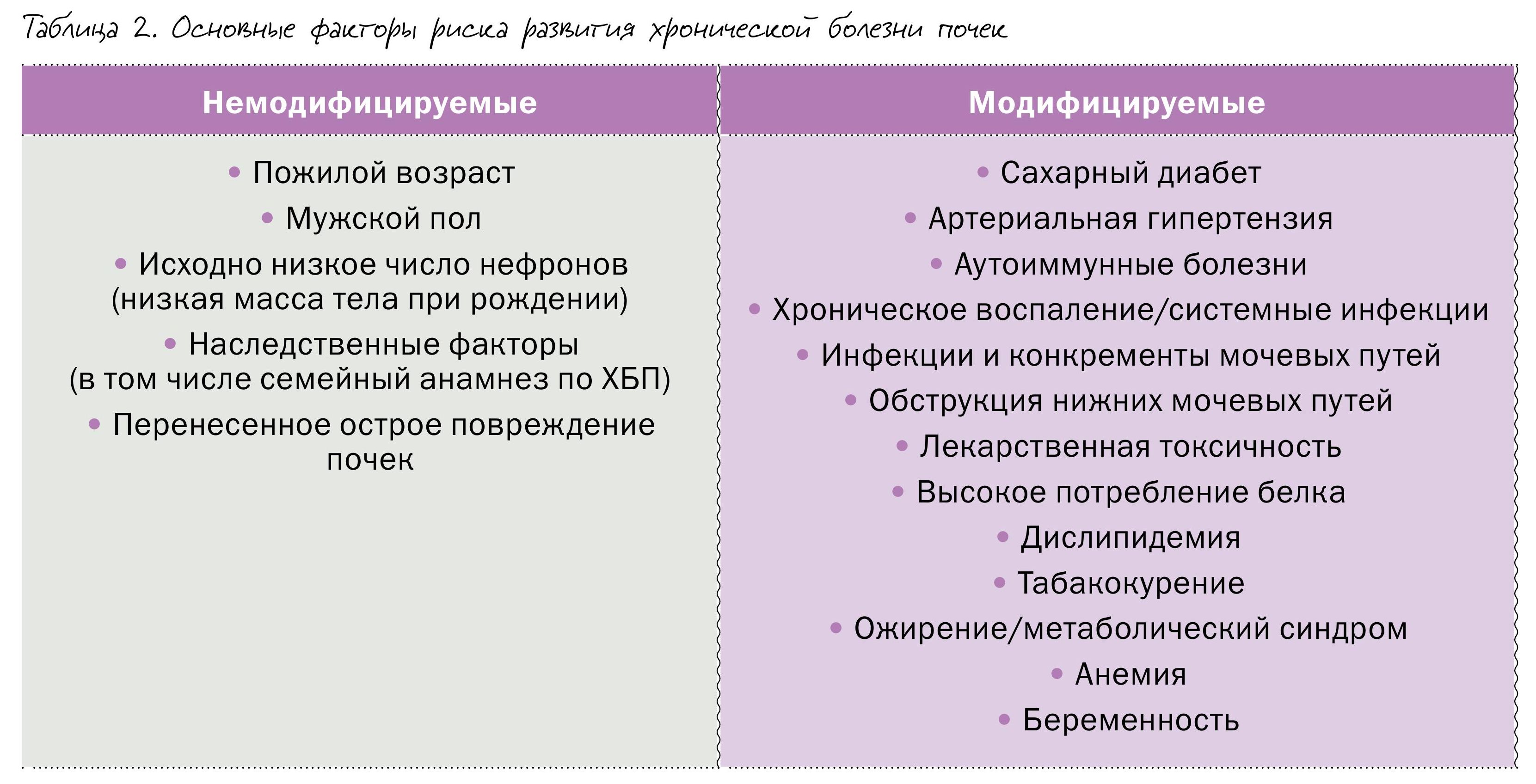
При различных заболеваниях (основные из них приведены в таблице 2) страдают почки.
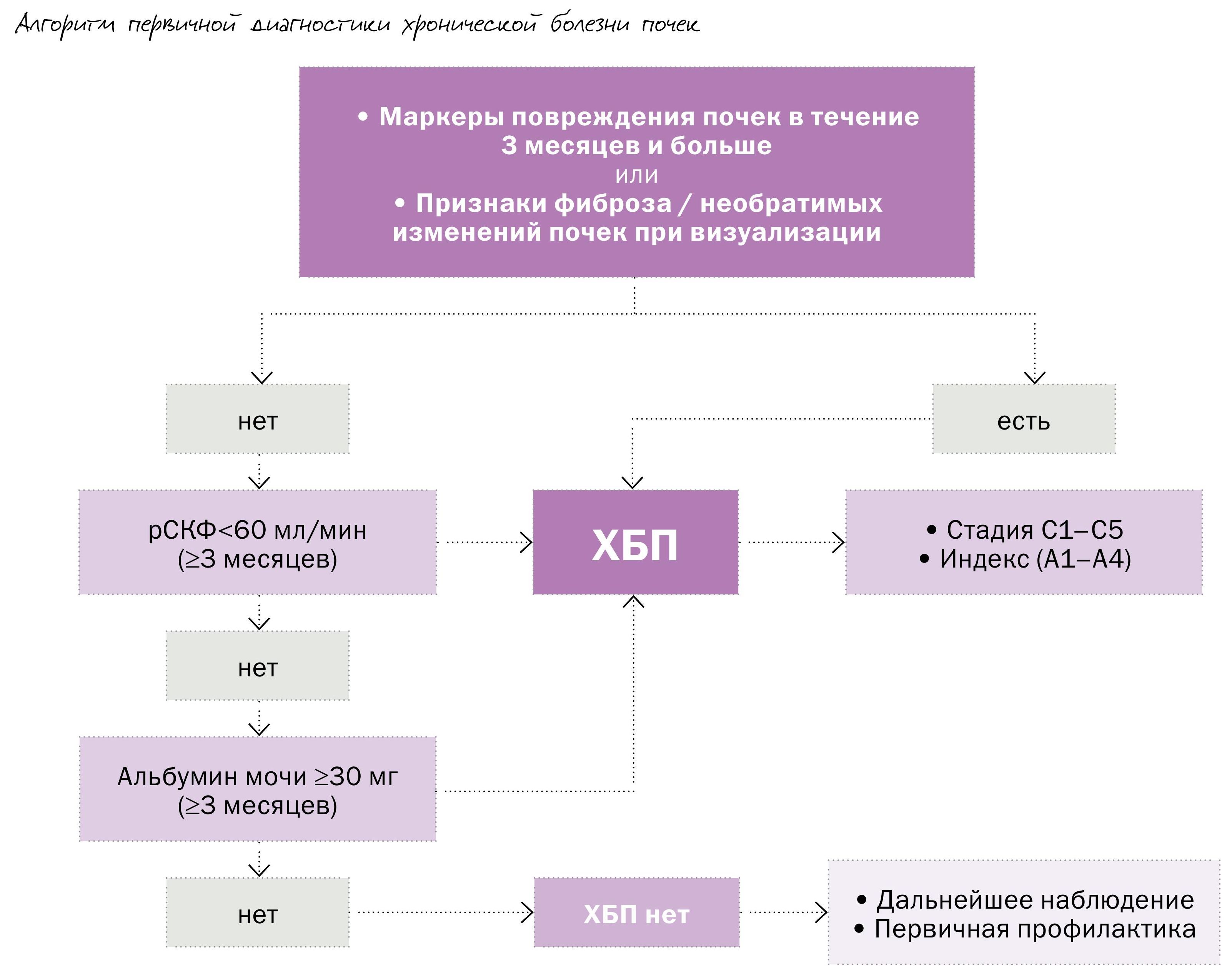
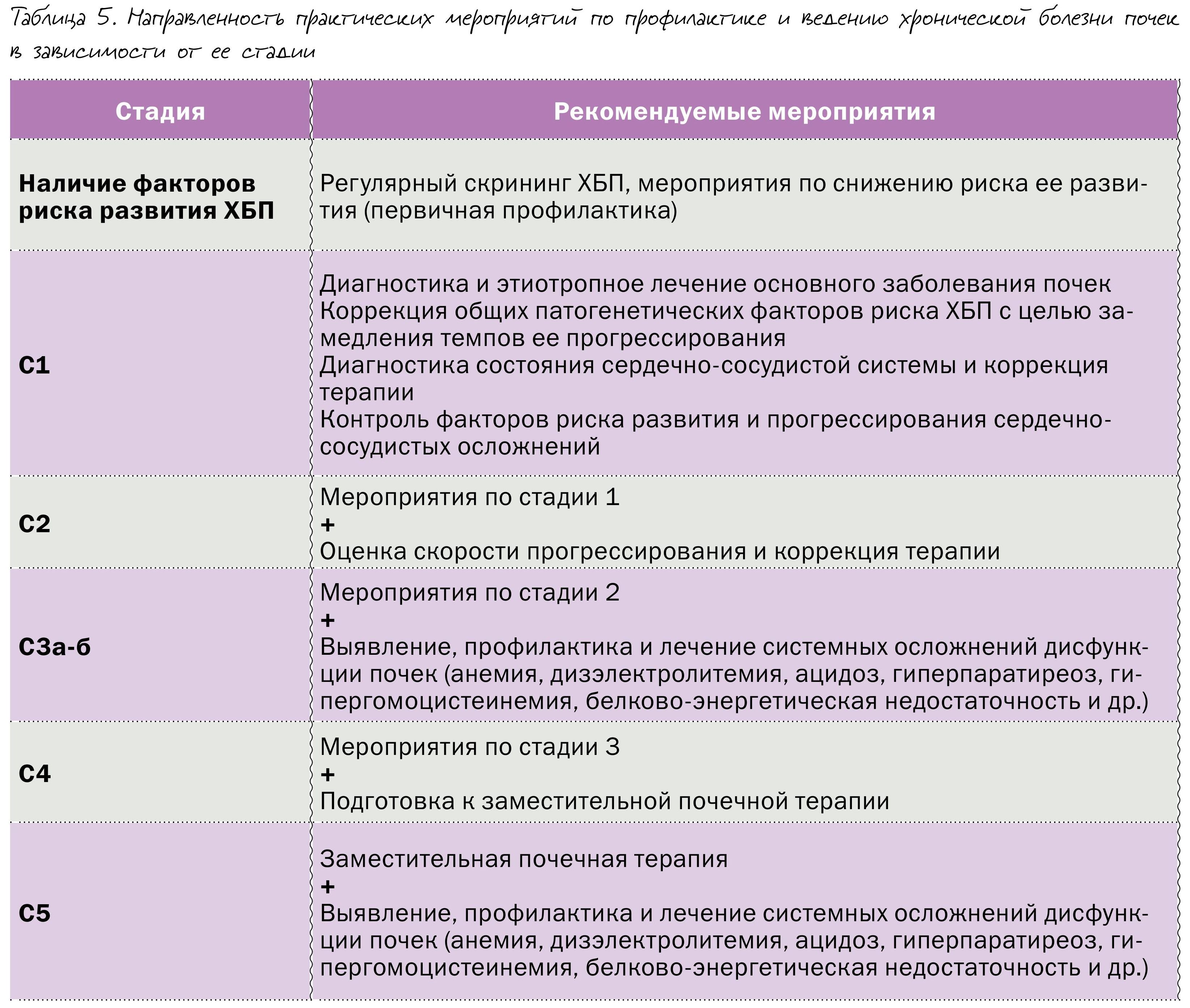
Во многих случаях их поражение протекает латентно и проявляется клинически уже на этапе необратимых нарушений, тяжелой почечной недостаточности. Давно назрела необходимость разработки простого и доступного врачам всех специальностей алгоритма быстрой оценки почечных функций с целью диагностики и определения правильной тактики лечения. Решением этой проблемы стало внедрение концепции диагностики хронической болезни почек, в основу которой легли определение СКФ и выраженности альбуминурии (см. рисунок, таблицы 3-5).
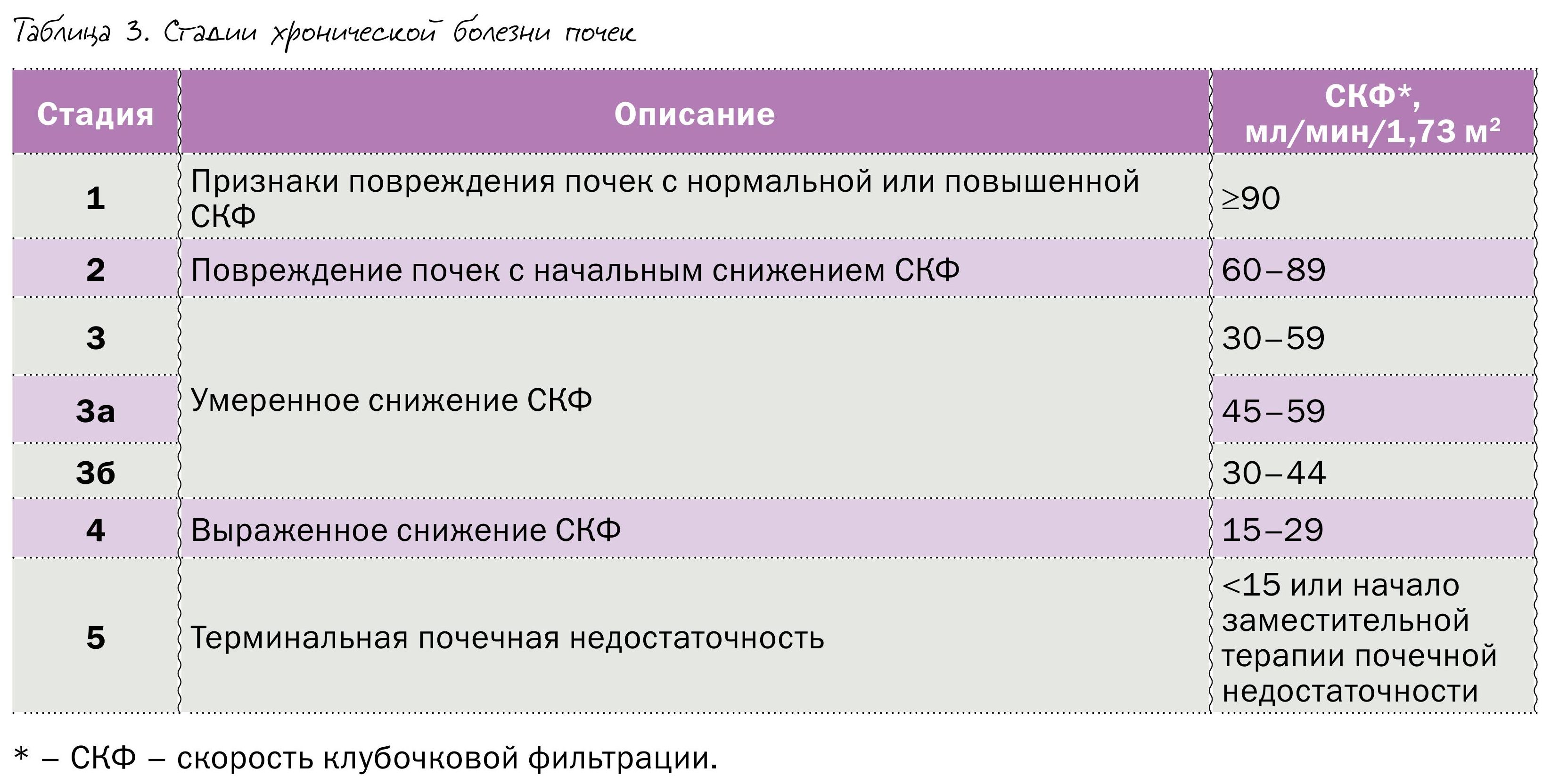

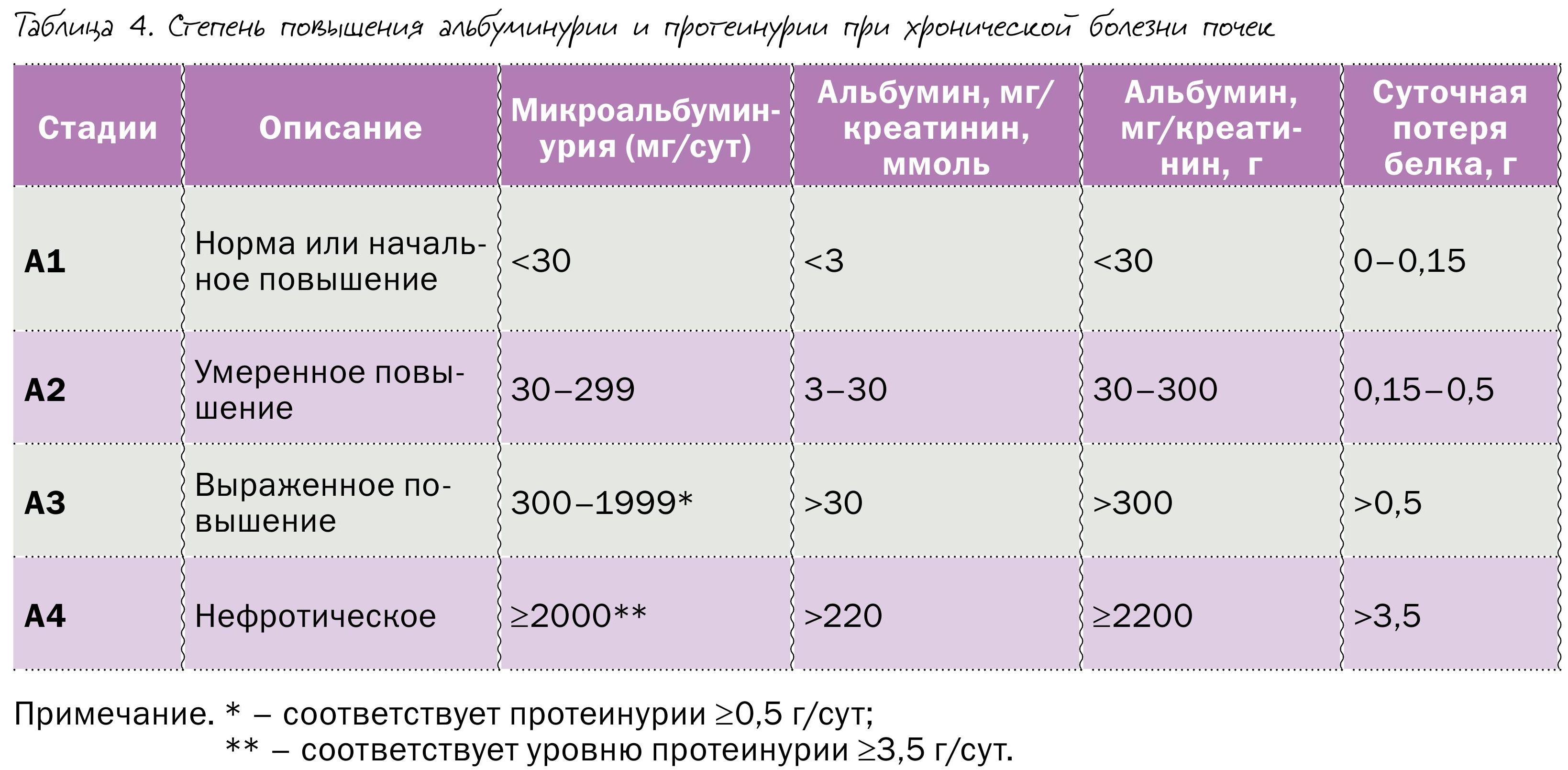

Хроническая болезнь почек (ХБП) – это персистирующее в течение трех месяцев или более поражение почек вследствие действия различных этиологических факторов, анатомической основой которого является процесс замещения нормальных структур фиброзом, приводящий к их дисфункции. Понятие ХБП – универсальное наднозологическое, то есть оно помогает в работе, но не отменяет необходимость проводить диагностику и лечение заболеваний почек, а также других органов и систем по принципам современной медицины.
Критерии для установления диагноза ХБП:
• наличие любых клинических маркеров повреждения почек, подтвержденных с интервалом не менее 3 мес;
• наличие любых маркеров необратимых структурных изменений органа, выявленных однократно при прижизненном морфологическом исследовании органа или при его визуализации;
• снижение СКФ <60 мл/мин/1,73 м2 в течение трех и более месяцев вне зависимости от наличия других признаков повреждения почек.
Маркеры повреждения почек:
• стойкие изменения в осадке мочи: эритроцитурия (гематурия), цилиндрурия, лейкоцитурия;
• альбуминурия/протеинурия: стойкое повышение экскреции альбумина с мочой ≥30 мг/сут, отношение альбумин/креатинин мочи ≥30 мг/г (≥3 мг/ммоль);
• изменения почек, выявленные при визуализирующих методах исследования: аномалии развития, кисты, гидронефроз, изменения размеров почек и др.
Примеры формулировки диагноза:
• Аномалия развития почек: частичное удвоение лоханки правой почки. ХБП С1 А0.
• Сахарный диабет 2-го типа. Диабетическая нефропатия. ХБП С 3а А3.
• Гипертоническая болезнь III стадия, риск 4. Гипертонический нефросклероз. ХБП С 3а А1.
• IgA-нефропатия. Изолированный мочевой синдром. ХБП С 3б А3.
• Мембранопролиферативный гломерулонефрит. Нефротический синдром. ХБП С5Д (рекомендован постоянный гемодиализ, 10.10.2020г.).
Концепция ХБП имеет большое практическое значение, так как позволяет выработать индивидуальную программу ведения каждого пациента в зависимости от состояния его почечных функций.
Основные показания к экстренной госпитализации при ХБП:
1. ХБП С1—С5 и развитие или подозрение на развитие острого повреждения почки (снижение темпов диуреза <0,5 мл на 1 кг массы тела в час, или повышение уровня креатинина крови >50% от исходного за 7 дней, или повышение уровня креатинина крови >26 мкмоль/л за 24 часа).
2. Быстропрогрессирующее снижение СКФ и/или повышение уровня креатинина крови (на 50% за 2 мес).
3. Острый нефритический синдром.
4. ХБП С1—С5 и водно-электролитные нарушения и ацидоз (потеря жидкости и гиповолемия, гиперкалиемия, гипокалиемия, гипонатриемия, метаболический ацидоз декомпенсированный).
5. ХБП С5 с любым из следующих осложнений, требующих экстренной терапии, включая начало диализа: нарушение функций ЦНС; серозиты; декомпенсация метаболического ацидоза; гиперкалиемия; неконтролируемая гипергидратация (анасарка, отек легких) и АГ; тяжелая белково-энергетическая недостаточность.
6. ХБП С1—С5 и резистентная к амбулаторному лечению АГ (включая гипертензивный криз).
7. Впервые выявленное снижение СКФ <30 мл/мин/1,73 м2 или уровень креатинина крови ≥250 мкмоль/л для мужчин и ≥200 мкмоль/л для женщин.
Основные показания к плановой госпитализации при ХБП:
1. Впервые выявленное снижение СКФ <60 мл/мин/1,73 м2.
2. Изолированная протеинурия (А3—А4) или протеинурия в сочетании с гематурией неясной этиологии.
3. Впервые выявленные или рецидивирующие нефротический синдром или сочетание гипоальбуминемии и протеинурии >3,5 г/сут.
4. Диагностика этиологических факторов ХБП с применением биопсии почек или других диагностических исследований, для выполнения которых требуется госпитализация.
5. Формирование доступа для диализа.
6. ХБП С1—С5 на фоне беременности.
7. Проведение индукционной иммуносупрессивной терапии.
8. Необходимость назначения или ревизия лечения, при котором требуется постоянный контроль.

Если попытаться в двух словах выразить самое важное в диагностике и лечении пациентов с протеинурией/альбуминурией, то можно сказать так: «Максимальное внимание к минимальным проявлениям». При выявлении протеинурии необходимо сразу же показать пациента урологу и нефрологу. В большинстве случаев этого достаточно, так как эти специалисты проведут обследование, установят диагноз и назначат лечение.
01.11.2020 | 23:24:41