Лапароцентез и перитонеальный лаваж при закрытой травме живота.
Раздел: Статьи
/
Хирургия.
/
Абдоминальная хирургия.
/
Лапароцентез и перитонеальный лаваж при закрытой травме живота.
Тяжесть состояния пострадавшего, нуждающегося в неотложных реанимационных пособиях, а также дефицит времени для обследования сложного в диагностическом плане пациента, особенно при массовом поступлении пострадавших, заставляют хирурга прибегать к малоинвазивным инструментальным методам экспресс-диагностики.
Наиболее простым по технике выполнения и легко переносимым методом, позволяющим ответить на главный вопрос: есть или нет повреждение органов живота, является лапароцентез, диагностическая точность которого составляет от 73 до 98%. Частота применения лапароцентеза у пострадавших с сочетанной травмой живота колеблется от 21,5 до 100%.
Это диагностическое оперативное вмешательство считается обязательным для пострадавших, поступивших в состоянии тяжелого шока и мозговой комы, когда механизм травмы не позволяет исключить вероятность повреждения органов брюшной полости, а также при необъяснимом снижении артериального давления и нарастании анемии. Лапароцентез также показан при травмах груди и позвоночника, если на основании клинической картины дифференциальная диагностика бывает затруднена. Внедрение этого метода в практику сократило количество диагностических ошибок в 3-4 раза.
При травме живота, наряду с данными физикального и ультрасонографического исследования, важную роль играют лапароцентез и видеолапароскопия (рис. 1.1), а при повреждении паренхиматозных органов - МСКТ-ангиография.

Различают три основных варианта лапароцентеза: открытый, закрытый и полуоткрытый. Открытая методика (типа минилапаротомии) подразумевает выполнение строго по средней линии живота ниже пупка небольшого разреза кожи, подкожной клетчатки и апоневроза до париетальной брюшины. Последнюю также осторожно рассекают под контролем зрения и, убедившись в отсутствии сращений в зоне доступа, в свободную брюшную полость вводят катетер. При выполнении этой операции закрытым способом осуществляют троакарный прокол передней брюшной стенки (лапароцентез). Приподнимание брюшной стенки при этом непосредственно через кожу цапкой или толстой прошивной нитью существенно снижает вероятность повреждения внутренних органов. Полуоткрытая методика заключается в троакарном проколе брюшины после разреза кожи, подкожной клетчатки и апоневроза. Сторонники открытой методики подчеркивают ее надежность и безопасность, а приверженцы закрытой - быстроту выполнения и экономию времени.
Методика полуоткрытого лапароцентеза считается нами наиболее рациональной. По средней линии живота на 3 см ниже пупка под местной анестезией 0,5% раствором новокаина делается разрез кожи длиной около 1,5 см.
Рана разводится крючками Фарабефа, обнажается апоневроз. Раствор новокаина вводится в предбрюшинную жировую клетчатку. Скальпелем производится вертикальный разрез апоневроза длиной 2-3 мм, после чего его край захватывается однозубым крючком или цапкой и оттягивается кпереди. Троакар под углом 45° легким вращательным движением через предбрюшинную клетчатку и брюшину вводится в свободную брюшную полость. После извлечения стилета уже через гильзу троакара может начаться поступление крови или другой патологической жидкости. Если этого не произошло, то, меняя направление гильзы, в брюшную полость вводят полихлорвиниловый («шарящий») катетер: поочередно во фланги живота, подреберья, полость таза, одновременно осуществляя непрерывную аспирацию при помощи шприца.
Сравнение гематокрита полученной при лапароцентезе крови с таковым циркулирующей крови в комплексе с другими клинико-рентгенологическими данными в ряде случаев помогает отказаться от диагностической лапаротомии при забрюшинных гематомах в результате перелома костей таза и позвоночника, когда оттуда имеет место «пропотевание» геморрагического экссудата. В связи с этим надо заметить, что при сочетанной травме живота и таза лапароскопия предпочтительнее лапароцентеза, т.к. последний в таких случаях дает около 20% ложноположительных результатов. Кроме этого, всегда необходимо иметь в виду, что в первые часы после травмы с повреждением кишечника в свободной брюшной полости появляется прозрачный, слегка мутноватый или геморрагический выпот. Со временем его количество увеличивается. Несвертывающаяся кровь свидетельствует об остановившемся кровотечении (проба Рувилуа-Грегуара), следовательно, можно не спешить с лапаротомией, а предварительно при необходимости провести противошоковые мероприятия. Незначительное количество крови может быть следствием разрыва капсулы печени или селезенки, надрыва брыжейки кишки, связочного аппарата органов и еще не является показанием к срочному оперативному вмешательству. Такой результат лапароцентеза свидетельствует о том, что тяжесть состояния пострадавшего может быть обусловлена повреждением других анатомических областей. Это заставляет врача углубить диагностический поиск.
Жидкость, содержащаяся в брюшной полости в большом количестве, сразу начинает поступать через гильзу троакара или при первой же попытке ее аспирации (рис. 1.2).
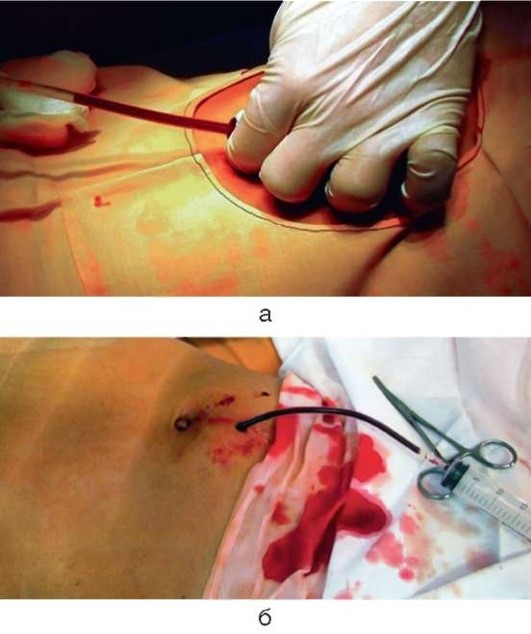
Рис. 1.2. Лапароцентез при гемоперитонеуме: а - при помощи троакара, б - при помощи зажима (интраоперационные фото)
Во время забора содержимого катетер для предотвращения присасывания его к стенке кишки постепенно подтягивается, затем погружается вновь. Патологическое содержимое, располагающееся в небольшом количестве в боковых каналах живота, подреберьях, полости таза, обнаруживается не сразу. Изменяя направление гильзы троакара, катетер поочередно вводят в правое, затем в левое подреберье, в боковые отделы живота, полость таза. Этот прием получил название лапароцентеза с применением «шарящего катетера».
Если патологическое содержимое из-за малого его количества (до 100 мл) аспирировать не удается, а на поверхности катетера остаются лишь следы крови («сухая» пункция), проводят лапароскопию, а при ее невозможности - перитонеальный лаваж. Для этого в брюшную полость вводят 0,5-1 л 0,85% раствора натрия хлорида, по возможности меняют положение пациента (или катетера), после чего жидкость вновь отсасывают шприцем для ее лабораторного исследования. О характере патологии можно судить визуально по изменению цвета и вида физиологического раствора (кровь, кишечное содержимое, желчь и др.). Результаты перитонеального лаважа однозначно принято считать положительными в четырех ситуациях: аспирация 10 мл крови и более, содержание в аспирированной жидкости свыше 100 тыс. эритроцитов в 1 мм3, содержание 500 и более лейкоцитов в 1 мм3, поступление желчи, желудочного или кишечного содержимого, мочи, мутного экссудата с хлопьями фибрина.
Необходимо отметить, что лапароцентез и перитонеальный лаваж не отвечают на весьма насущный вопрос: продолжается внутрибрюшное кровотечение или оно уже остановилось. К числу других недостатков относятся инвазивность и потенциальная опасность повреждения кровеносных сосудов и петель кишечника, неспецифичность метода, невозможность увязать получение крови или воспалительного экссудата с повреждением определенного органа, а также, как это ни парадоксально, чрезмерно высокая чувствительность метода. Аспирация 2-3 мл крови и так является для хирургов императивным сигналом к выполнению лапаротомии, что у трети пострадавших не обосновано и наносит дополнительную травму. Доказано, что наличие 30 мл крови в брюшной полости, излившейся при незначительных инерционных повреждениях фиксирующего связочного аппарата органов, большого сальника или брюшины и не требующих хирургического вмешательства, дает положительные результаты лапароцентеза, ровно как забрюшинные или тазовые гематомы, при которых кровь пропотевает через брюшину. Такие случаи, по мнению T. Fabian (1986), на 30% увеличивают число «напрасных» лапаротомий, обусловленных незначительными повреждениями.
Избегать ошибок помогает пролонгированное исследование, когда катетер оставляют в брюшной полости на несколько часов и проводят повторный лаваж с лабораторной оценкой перфузата (Тулупов А.Н., 2015; Неnеmаn Р., 1990). Опыт большинства авторов подтверждает высокую информативность перитонеального лаважа. Ложноположительные результаты при его применении составляют около 2%, ложноотрицательные - менее 1% (Черкасов М.Ф. и др., 2005).
Весьма обоснованной следует признать тактику, когда всегда при сомнительных или отрицательных результатах лапароцентеза и тревожной клинической симптоматике принимается решение о необходимости выполнения диагностической видеолапароскопии.
Альтернативой лапароцентеза при выявляемом при УЗИ малом гемоперитонеуме является МСКТ-ангиография живота. Экстравазация контрастирующего агента является убедительным признаком продолжающегося внутрибрюшного или, что особенно важно, забрюшинного кровотечения. Поэтому в соответствии с рекомендациями World Society of Emergency Surgery (WSES, Всемирное общество неотложной хирургии) благодаря широкому использованию МСКТ, МСКТ с внутривенным контрастированием и ангиографии в настоящее время показания для лапароцентеза существенно сужены. Его предлагается выполнять только тогда, когда привлечение выше перечисленных методов диагностики невозможно (Coccolini F. et al., 2016, 2017, 2020).
Источник: Закрытые повреждения живота: руководство для врачей / А. Н. Тулупов, В. А. Мануковский [и др.]. - Москва: ГЭОТАР-Медиа, 2021.
10.04.2021 | 23:19:51