Оценка фертильности. Спермограмма.
Основное исследование, позволяющее оценить мужскую фертильность, — микроскопическое исследование эякулята (спермограмма). С одной стороны, очень удобно, когда всего лишь по одному неинвазивному исследованию можно сделать вывод о фертильности. С другой стороны, это накладывает огромную ответственность за интерпретацию результатов спермограммы. Следует помнить, что на показатели спермограммы влияют не только разнообразные факторы, но они и сами по себе вариабельны во времени. Именно поэтому понятие нормы как таковой не существует.
Факторы, влияющие на качество спермы:
• Курение.
• Прием алкоголя.
• Пищевой рацион.
• Перенесенные за последние 3 мес заболевания, сопровождающиеся подъемом температуры.
• Длительность полового воздержания.
• Посещение бани и т.д.
Поэтому крайне важно перед сдачей спермограммы собрать тщательный анамнез и выяснить, какие факторы потенциально могут отразиться на качестве спермы, а значит, на результатах спермограммы, и на какое время распространяется их влияние. Например, если у мужчины был подъем температуры тела выше 39 °С, то получить результаты спермограммы, соответствующие истинному качеству спермы, зачастую можно только спустя 3 мес. Это еще раз свидетельствует в пользу того, что назначать любые исследования и интерпретировать результаты должен лечащий врач пары, который ответственен за учет всех факторов, влияющих на оценку фертильности.
Помимо игнорирования факторов, влияющих на качество спермы, большое количество ошибок допускается на преаналитическом этапе. Так, должен быть собран полный образец эякулята. Как известно, эякулят состоит из семенной плазмы, образующейся из секрета предстательной железы, семенных пузырьков, придатков и яичек, и форменных элементов, то есть сперматозоидов и клеток-предшественников сперматозоидов. Достоверно известно, что в первой порции эякулята, состоящей главным образом из простатической жидкости и сперматозоидов, концентрация последних наибольшая по сравнению с последующими порциями (секрет семенных пузырьков и сперматозоиды). Поэтому отсутствие первой порции в образце эякулята может привести к неверной интерпретации результатов спермограммы, так называемая ложная олигозооспермия.
Итак, для исключения ошибок на преаналитическом этапе надо подробно объяснить мужчине, как должен быть собран и доставлен образец спермы:
• Образец должен быть собран в приватной комнате, находящейся рядом с лабораторией, чтобы ограничить влияние колебаний температуры при его доставке и соблюсти временной интервал между его забором и непосредственным исследованием.
• Образец должен быть собран после минимум двух дней и максимум 7 дней сексуального воздержания. Если требуются дополнительные образцы, то число дней сексуального воздержания должно быть одинаковым.
• Образец спермы должен быть полным. В случае потери какой-либо из фракций мужчина должен сообщить об этом.
• Вся информация должна быть зарегистрирована: имя, дата рождения, период воздержания, дата и время сбора спермы, любые трудности при совершении манипуляции, временной интервал между сбором образца и началом его исследования.
• Образец должен быть получен при мастурбации и извергнут в чистый стеклянный или пластмассовый контейнер с широким горлышком, нетоксичный для сперматозоидов. Температура контейнера должна быть между 20 и 37 °С. На контейнере должно быть написано имя человека, дата и время сбора, срок воздержания.
• Температурный режим транспортировки должен быть 20–37 °С.
• Если образец неполный, второй образец должен быть собран снова после периода воздержания 2–7 дней.
• Эякулят должен исследоваться в течение 30 мин после сбора, максимум через 60 мин.
• При исследовании эякулята соблюдать все правила техники безопасности, так как исследуемая биосреда может содержать опасные инфекционные агенты.
ВАЖНО:
• Обычные презервативы не должны использоваться, так как они содержат вещества, влияющие на подвижность сперматозоидов.
• Прерванный половой акт не годится для сбора спермы, так как первая порция эякулята может быть утеряна. Кроме того, может быть бактериальная, клеточная контаминация, а низкая рН вагинальной слизи отрицательно повлияет на подвижность сперматозоидов.
• Следует избегать использования лубрикантов, так как они могут загрязнить эякулят, изменить его качественные характеристики.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
СБОР ОБРАЗЦА СПЕРМЫ ДОМА
• Может быть проведен при явной невозможности мастурбации в клинике или невозможности проведения манипуляции рядом с лабораторией.
• Мужчине должны быть даны четкие, ясные инструкции относительно сбора спермы и ее доставки.
• Необходимо подчеркнуть, что образец спермы должен быть полным, то есть включать весь эякулят, включая первую порцию. В случае отсутствия какой-либо из фракций необходимо это указать.
• Мужчине должен быть выдан контейнер с его именем.
• Необходимо обязательно указать, что образец был собран вне лаборатории, мужчина должен зафиксировать время сбора и доставить образец в течение 30 мин после
сбора, в крайнем случае не больше 50 мин.
• Температурный режим транспортировки должен быть 20–37 °С.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
ДЛЯ МИКРОБИОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ ЭЯКУЛЯТА
• Спустить мочу.
• Вымыть руки и пенис с мылом (для уменьшения риска контаминации комменсалами кожи).
• Вытереть насухо руки и пенис свежим полотенцем.
• Использовать для сбора спермы стерильный контейнер.
• Время между сбором спермы и началом микробиологического исследования не должно превышать ٣ ч.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
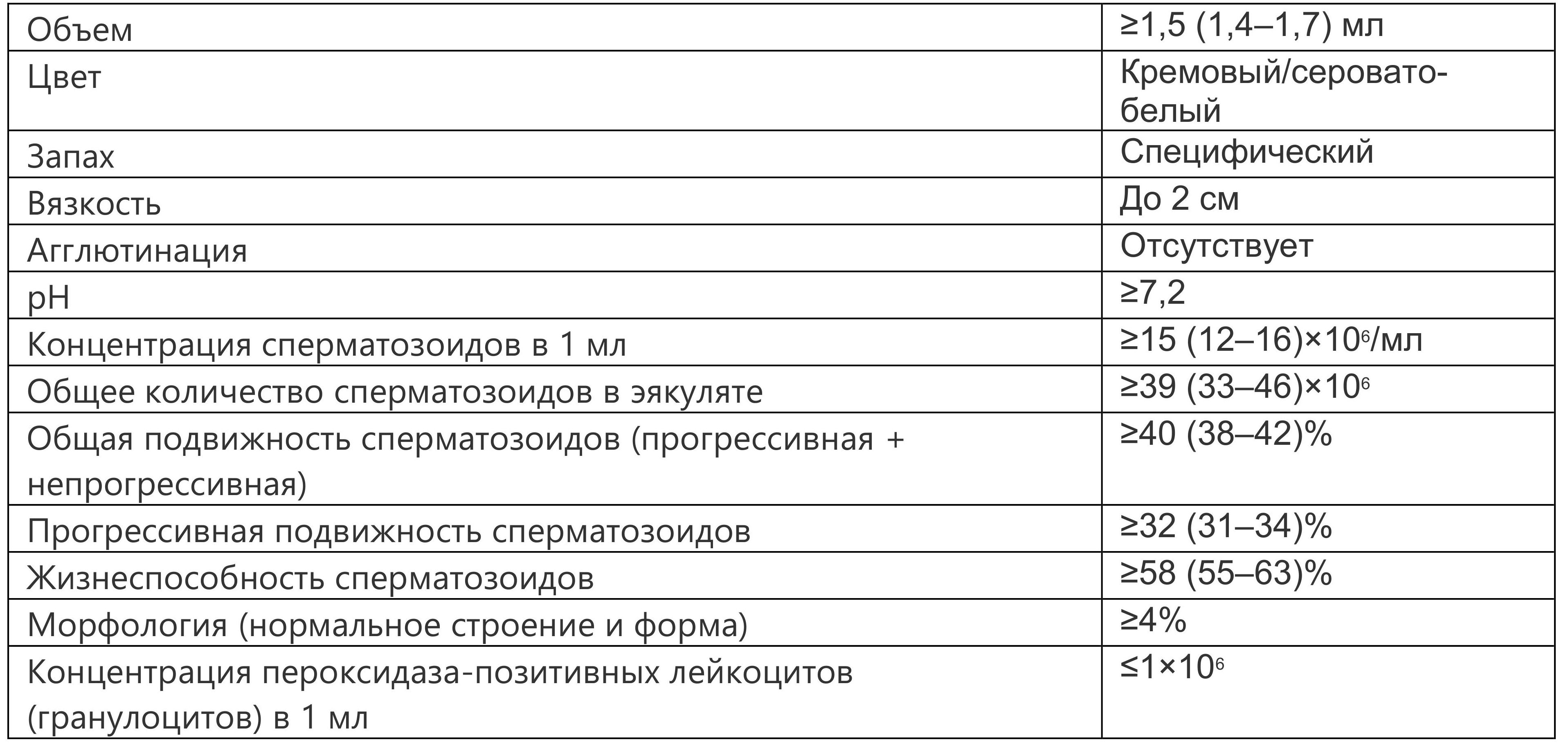
По сути, интерпретация результатов спермограммы — это сравнение с референсными значениями, предложенными ВОЗ. Именно эти значения более всего приближены к «патологической» границе. И если по нескольким результатам спермограммы имеются отклонения от критериев ВОЗ, то с большой долей вероятности можно утверждать, что эти отклонения на самом деле имеют место быть.
До последнего времени актуальным было руководство ВОЗ 2010 г. «WHO laboratory manual for the examination and processing of human semen, fifth edition (2010)», которое в значительной степени отличалось от предыдущих версий: например, было исключено понятие подвижности сперматозоидов, значительно уменьшен порог необходимого количества сперматозоидов с нормальной морфологией (с 15 до 4%), уменьшен необходимый объем эякулята с 2 до 1,5 мл и т.д.
 Подвижность
Подвижность
• Быстро прогрессивная (25 мкм/с) — сперматозоиды движутся активно, линейно или по большому кругу, преодолевая расстояние от начальной до конечной точки не менее 25 мкм за 1 с.
• Медленно прогрессивная (от 5 до <25 мкм/с) — сперматозоиды движутся активно, линейно или по большому кругу, преодолевая расстояние от начальной до конечной точки от 5 до <25 мкм за 1 с.
• Непрогрессивная (<5 мкм/с) — все другие паттерны активных движений хвоста без прогрессирования, например плавание маленькими кругами и т.д.
• Неподвижность — нет активных движений хвоста.
Пероксидаза-позитивные лейкоциты (гранулоциты)
В норме помимо сперматозоидов в эякуляте содержатся следующие типы клеток: предшественники сперматозоидов и лейкоциты (чаще гранулоциты, чем агранулоциты), объединенные термином «округлые клетки», и эпителиальные клетки. Клинически значимо дифференцировать пероксидаза-позитивные лейкоциты (как признак воспаления) от других типов лейкоцитов и клеток-предшественников сперматозоидов.
В соответствии с критериями ВОЗ (2010) выделяют:
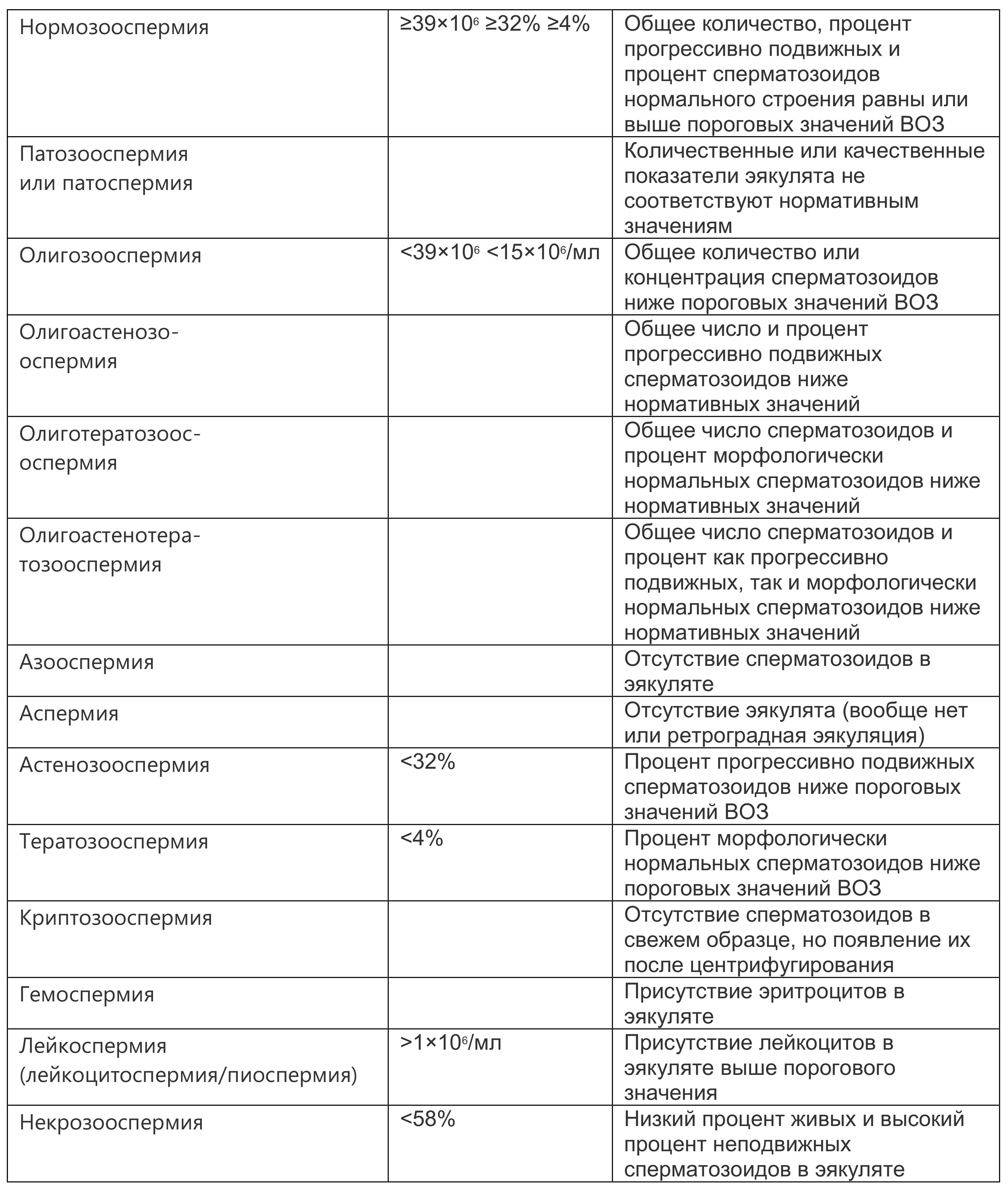 В 2021 г. ВОЗ обновила свои рекомендации, выпустив 6-е издание руководства «WHO laboratory manual for the examination and processing of human semen», в котором вернулась к 4-категориальной классификации подвижности сперматозоидов: быстро прогрессивная подвижность, медленно прогрессивная, непрогрессивная и неподвижность. Другие изменения включают введение тестов на фрагментацию дезоксирибонуклеиновой кислоты сперматозоидов, маркеров воспаления половых путей, антител к сперматозоидам и оценки на анеуплоидию. Одним из наиболее важных изменений, предложенных в 6-м издании руководства, является отказ от референтных диапазонов, описанных в предыдущей версии, поскольку они показали ограниченную ценность при различении фертильных и бесплодных мужчин. Поэтому «нормальные» референтные значения были заменены на «пределы для принятия решений», классифицируемые как «нормальные», «пограничные» и «патологические». Так, «нормальная» концентрация сперматозоидов составляет ≥20×106/мл, «пограничная» находится в пределах от 10 до 20×106/мл, а «патологическая» — <10×106/мл. «Нормальная» подвижность определяется как наличие ≥50% прогрессивно подвижных сперматозоидов, «пограничная» — 35–49% прогрессивно подвижных сперматозоидов, в то время как «патологическая» определяется как <35%. Морфология классифицируется как «нормальная», когда типичные формы составляют ≥14%, «пограничная» составляет от 4 до 13% и «патологическая» морфология — >4%. Авторы руководства отмечают, что новая концепция — это попытка подчеркнуть, что истинная цель исследования эякулята не в том, чтобы определить мужчину как фертильного или бесплодного, а в том, чтобы определить дальнейшие шаги для диагностики и лечения. Ожидается, что создание «пограничной» группы будет иметь значительное клиническое значение, поскольку многие мужчины, которые попадали в группу «нормы» согласно критериям 2010 г., теперь будут классифицированы как «пограничные» и будут иметь право на терапевтическое вмешательство с учетом других обстоятельств.
В 2021 г. ВОЗ обновила свои рекомендации, выпустив 6-е издание руководства «WHO laboratory manual for the examination and processing of human semen», в котором вернулась к 4-категориальной классификации подвижности сперматозоидов: быстро прогрессивная подвижность, медленно прогрессивная, непрогрессивная и неподвижность. Другие изменения включают введение тестов на фрагментацию дезоксирибонуклеиновой кислоты сперматозоидов, маркеров воспаления половых путей, антител к сперматозоидам и оценки на анеуплоидию. Одним из наиболее важных изменений, предложенных в 6-м издании руководства, является отказ от референтных диапазонов, описанных в предыдущей версии, поскольку они показали ограниченную ценность при различении фертильных и бесплодных мужчин. Поэтому «нормальные» референтные значения были заменены на «пределы для принятия решений», классифицируемые как «нормальные», «пограничные» и «патологические». Так, «нормальная» концентрация сперматозоидов составляет ≥20×106/мл, «пограничная» находится в пределах от 10 до 20×106/мл, а «патологическая» — <10×106/мл. «Нормальная» подвижность определяется как наличие ≥50% прогрессивно подвижных сперматозоидов, «пограничная» — 35–49% прогрессивно подвижных сперматозоидов, в то время как «патологическая» определяется как <35%. Морфология классифицируется как «нормальная», когда типичные формы составляют ≥14%, «пограничная» составляет от 4 до 13% и «патологическая» морфология — >4%. Авторы руководства отмечают, что новая концепция — это попытка подчеркнуть, что истинная цель исследования эякулята не в том, чтобы определить мужчину как фертильного или бесплодного, а в том, чтобы определить дальнейшие шаги для диагностики и лечения. Ожидается, что создание «пограничной» группы будет иметь значительное клиническое значение, поскольку многие мужчины, которые попадали в группу «нормы» согласно критериям 2010 г., теперь будут классифицированы как «пограничные» и будут иметь право на терапевтическое вмешательство с учетом других обстоятельств.
В настоящий момент критерии ВОЗ (2021) еще не приобрели широкой распространенности, нет российских регламентирующих документов по их использованию, и лаборатории продолжают работать по старым протоколам. Новая концепция «пределов принятия решений» является условной, и будущие исследования, проведенные в различных группах, помогут уточнить клиническую ценность этого подхода.
Если вернуться к принятым ранее критериям ВОЗ (2010) и клиническим рекомендациям NICE, обновленным в 2017 г., то в случаях, когда анализ спермограммы соответствует норме, можно не проводить дальнейшие исследования мужской фертильности. Если планируются вспомогательные методы репродукции, то может потребоваться повторная оценка качества спермы.
В — Если результат первого анализа спермограммы не соответствует норме, тогда необходимо назначить повторный анализ. Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
GPP — Повторная спермограмма должна быть назначена в идеале через 3 мес после первого анализа. Однако, если имеется дефицит сперматозоидов (азооспермия или выраженная олигозооспермия), повторный анализ должен быть выполнен как можно скорее (в течение 2–3 нед). Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
GPP — Скрининг антител к сперматозоидам не рекомендуется проводить, потому как не доказана эффективность лечения этого состояния в улучшении фертильности. Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
Итак, оценка мужской фертильности строится по данным спермограммы (рис. 1), причем в расчет принимается дважды подтвержденная патологическая спермограмма. При этом при получении отклонений в первом анализе спермограммы необходимо в первую очередь исключить дефекты сбора спермы. Параллельно нужно еще раз проанализировать анамнез и провести повторный физикальный осмотр. Типы отклонений рассмотрены в соответствующем разделе.
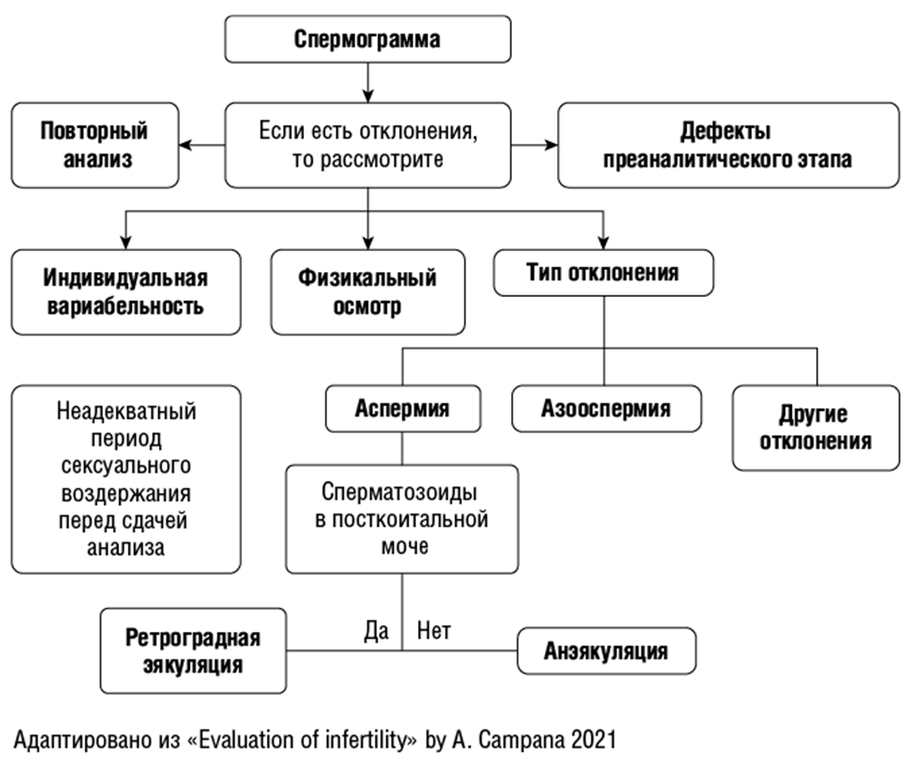 Рис. 1. Алгоритм действий при получении отклонений по результатам спермограммы
Рис. 1. Алгоритм действий при получении отклонений по результатам спермограммы
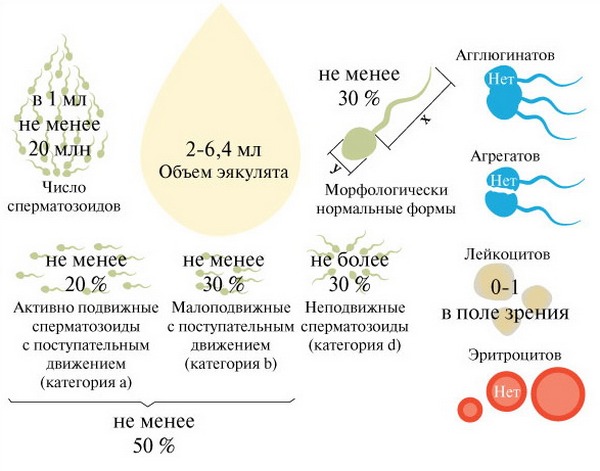
ВОЗ разграничивает понятия «качество спермы» и «результаты спермограммы». В большинстве случаев результаты спермограммы зависят от качества спермы, однако при несоблюдении правил преаналитического этапа возможно получение искаженных результатов спермограммы при хорошем качестве спермы.
Факторы, влияющие на качество спермы:
• Курение.
• Прием алкоголя.
• Пищевой рацион.
• Перенесенные за последние 3 мес заболевания, сопровождающиеся подъемом температуры.
• Длительность полового воздержания.
• Посещение бани и т.д.
Поэтому крайне важно перед сдачей спермограммы собрать тщательный анамнез и выяснить, какие факторы потенциально могут отразиться на качестве спермы, а значит, на результатах спермограммы, и на какое время распространяется их влияние. Например, если у мужчины был подъем температуры тела выше 39 °С, то получить результаты спермограммы, соответствующие истинному качеству спермы, зачастую можно только спустя 3 мес. Это еще раз свидетельствует в пользу того, что назначать любые исследования и интерпретировать результаты должен лечащий врач пары, который ответственен за учет всех факторов, влияющих на оценку фертильности.
Помимо игнорирования факторов, влияющих на качество спермы, большое количество ошибок допускается на преаналитическом этапе. Так, должен быть собран полный образец эякулята. Как известно, эякулят состоит из семенной плазмы, образующейся из секрета предстательной железы, семенных пузырьков, придатков и яичек, и форменных элементов, то есть сперматозоидов и клеток-предшественников сперматозоидов. Достоверно известно, что в первой порции эякулята, состоящей главным образом из простатической жидкости и сперматозоидов, концентрация последних наибольшая по сравнению с последующими порциями (секрет семенных пузырьков и сперматозоиды). Поэтому отсутствие первой порции в образце эякулята может привести к неверной интерпретации результатов спермограммы, так называемая ложная олигозооспермия.
Итак, для исключения ошибок на преаналитическом этапе надо подробно объяснить мужчине, как должен быть собран и доставлен образец спермы:
• Образец должен быть собран в приватной комнате, находящейся рядом с лабораторией, чтобы ограничить влияние колебаний температуры при его доставке и соблюсти временной интервал между его забором и непосредственным исследованием.
• Образец должен быть собран после минимум двух дней и максимум 7 дней сексуального воздержания. Если требуются дополнительные образцы, то число дней сексуального воздержания должно быть одинаковым.
• Образец спермы должен быть полным. В случае потери какой-либо из фракций мужчина должен сообщить об этом.
• Вся информация должна быть зарегистрирована: имя, дата рождения, период воздержания, дата и время сбора спермы, любые трудности при совершении манипуляции, временной интервал между сбором образца и началом его исследования.
• Образец должен быть получен при мастурбации и извергнут в чистый стеклянный или пластмассовый контейнер с широким горлышком, нетоксичный для сперматозоидов. Температура контейнера должна быть между 20 и 37 °С. На контейнере должно быть написано имя человека, дата и время сбора, срок воздержания.
• Температурный режим транспортировки должен быть 20–37 °С.
• Если образец неполный, второй образец должен быть собран снова после периода воздержания 2–7 дней.
• Эякулят должен исследоваться в течение 30 мин после сбора, максимум через 60 мин.
• При исследовании эякулята соблюдать все правила техники безопасности, так как исследуемая биосреда может содержать опасные инфекционные агенты.
ВАЖНО:
• Обычные презервативы не должны использоваться, так как они содержат вещества, влияющие на подвижность сперматозоидов.
• Прерванный половой акт не годится для сбора спермы, так как первая порция эякулята может быть утеряна. Кроме того, может быть бактериальная, клеточная контаминация, а низкая рН вагинальной слизи отрицательно повлияет на подвижность сперматозоидов.
• Следует избегать использования лубрикантов, так как они могут загрязнить эякулят, изменить его качественные характеристики.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
СБОР ОБРАЗЦА СПЕРМЫ ДОМА
• Может быть проведен при явной невозможности мастурбации в клинике или невозможности проведения манипуляции рядом с лабораторией.
• Мужчине должны быть даны четкие, ясные инструкции относительно сбора спермы и ее доставки.
• Необходимо подчеркнуть, что образец спермы должен быть полным, то есть включать весь эякулят, включая первую порцию. В случае отсутствия какой-либо из фракций необходимо это указать.
• Мужчине должен быть выдан контейнер с его именем.
• Необходимо обязательно указать, что образец был собран вне лаборатории, мужчина должен зафиксировать время сбора и доставить образец в течение 30 мин после
сбора, в крайнем случае не больше 50 мин.
• Температурный режим транспортировки должен быть 20–37 °С.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
ДЛЯ МИКРОБИОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ ЭЯКУЛЯТА
• Спустить мочу.
• Вымыть руки и пенис с мылом (для уменьшения риска контаминации комменсалами кожи).
• Вытереть насухо руки и пенис свежим полотенцем.
• Использовать для сбора спермы стерильный контейнер.
• Время между сбором спермы и началом микробиологического исследования не должно превышать ٣ ч.
WHO laboratory manual for the examination and processing of human semen, sixth edition (2021)
По сути, интерпретация результатов спермограммы — это сравнение с референсными значениями, предложенными ВОЗ. Именно эти значения более всего приближены к «патологической» границе. И если по нескольким результатам спермограммы имеются отклонения от критериев ВОЗ, то с большой долей вероятности можно утверждать, что эти отклонения на самом деле имеют место быть.
До последнего времени актуальным было руководство ВОЗ 2010 г. «WHO laboratory manual for the examination and processing of human semen, fifth edition (2010)», которое в значительной степени отличалось от предыдущих версий: например, было исключено понятие подвижности сперматозоидов, значительно уменьшен порог необходимого количества сперматозоидов с нормальной морфологией (с 15 до 4%), уменьшен необходимый объем эякулята с 2 до 1,5 мл и т.д.

• Быстро прогрессивная (25 мкм/с) — сперматозоиды движутся активно, линейно или по большому кругу, преодолевая расстояние от начальной до конечной точки не менее 25 мкм за 1 с.
• Медленно прогрессивная (от 5 до <25 мкм/с) — сперматозоиды движутся активно, линейно или по большому кругу, преодолевая расстояние от начальной до конечной точки от 5 до <25 мкм за 1 с.
• Непрогрессивная (<5 мкм/с) — все другие паттерны активных движений хвоста без прогрессирования, например плавание маленькими кругами и т.д.
• Неподвижность — нет активных движений хвоста.
Пероксидаза-позитивные лейкоциты (гранулоциты)
В норме помимо сперматозоидов в эякуляте содержатся следующие типы клеток: предшественники сперматозоидов и лейкоциты (чаще гранулоциты, чем агранулоциты), объединенные термином «округлые клетки», и эпителиальные клетки. Клинически значимо дифференцировать пероксидаза-позитивные лейкоциты (как признак воспаления) от других типов лейкоцитов и клеток-предшественников сперматозоидов.
В соответствии с критериями ВОЗ (2010) выделяют:

В настоящий момент критерии ВОЗ (2021) еще не приобрели широкой распространенности, нет российских регламентирующих документов по их использованию, и лаборатории продолжают работать по старым протоколам. Новая концепция «пределов принятия решений» является условной, и будущие исследования, проведенные в различных группах, помогут уточнить клиническую ценность этого подхода.
Если вернуться к принятым ранее критериям ВОЗ (2010) и клиническим рекомендациям NICE, обновленным в 2017 г., то в случаях, когда анализ спермограммы соответствует норме, можно не проводить дальнейшие исследования мужской фертильности. Если планируются вспомогательные методы репродукции, то может потребоваться повторная оценка качества спермы.
В — Если результат первого анализа спермограммы не соответствует норме, тогда необходимо назначить повторный анализ. Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
GPP — Повторная спермограмма должна быть назначена в идеале через 3 мес после первого анализа. Однако, если имеется дефицит сперматозоидов (азооспермия или выраженная олигозооспермия), повторный анализ должен быть выполнен как можно скорее (в течение 2–3 нед). Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
GPP — Скрининг антител к сперматозоидам не рекомендуется проводить, потому как не доказана эффективность лечения этого состояния в улучшении фертильности. Clinical guidelines «Fertility: assessment and treatment for people with fertility problems» by NICE 2004, updated 2017
Итак, оценка мужской фертильности строится по данным спермограммы (рис. 1), причем в расчет принимается дважды подтвержденная патологическая спермограмма. При этом при получении отклонений в первом анализе спермограммы необходимо в первую очередь исключить дефекты сбора спермы. Параллельно нужно еще раз проанализировать анамнез и провести повторный физикальный осмотр. Типы отклонений рассмотрены в соответствующем разделе.

12.08.2022 | 22:55:11