Бесплодие. Трубно-перитонеальное бесплодие. Причины.
Раздел:
Статьи
/ Акушерство и гинекология
/ Гинекология
/ Бесплодие. Трубно-перитонеальное бесплодие. Причины.
Содержание
- Анатомические причины
- Дистальная непроходимость маточных труб
- Проксимальная непроходимость маточных труб
Частота трубно-перитонеального бесплодия 21,6–36%, 29,7%. При первичном и вторичном бесплодии 19% и 29% соответственно.
Окклюзия проксимальных или дистальных отделов, перитубарный спаечный процесс в результате воспалительных заболеваний органов малого таза (ВЗОМТ), абортов, выскабливаний, оперативных вмешательств на органах малого таза.
Из инфекций, передающихся половым путем (ИППП), показана важная роль гонококковой и хламидийной инфекции.
Эти возбудители являются внутриклеточными паразитами и персистируют в цилиндрическом эпителии. На реснитчатый эпителий маточных труб оказывают опосредованное действие через экспрессию ФНО-α, снижение апоптической активности, что нарушает транспортировку яйцеклетки в полость матки.
Гонококк вырабатывает белок, имитирующий хорионический гонадотропин человека (ХГЧ), который конкурентно связывается с рецепторами хорионического гонадотропина, что приводит к прерыванию беременности.
Хламидии вырабатывают белок теплового шока (hsp60), индуцирующий апоптоз клеток трофобласта. Поражение клеток реснитчатого эпителия труб происходит за счет перекрестного иммунитета: антитела к hsp60 начинают реагировать с человеческим HSP60, повреждая маточную трубу. Хламидийная инфекция увеличивает количество антиспермальных антител у женщин в цервикальной слизи. По нашим данным, хламидийная инфекция является ведущей в трубном бесплодии.
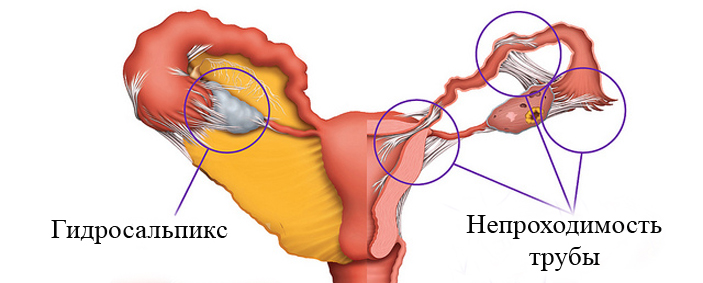
Частота до 76–80%. Дистальная непроходимость маточных труб возникает при окклюзии ампулярного отдела, и формируется гидросальпинкс. Нередко гидросальпинкс возникает в программе ЭКО при пункции яйцеклеток или переносе эмбриона, причина неизвестна.
Дистальная непроходимость маточных труб часто возникает в результате спаечного процесса после оперативных вмешательств на органах малого таза. Причем спаечный процесс возникает независимо от доступа — лапаротомный или эндоскопический, что во многом связано со снижением фибринолитического потенциала ткани.
«Золотым стандартом» в диагностике гидросальпинксов считается лапароскопия, но на первом этапе рекомендуют гистеросальпингографию (ГСГ), не гидросонографию.
Реконструктивная хирургия может выполняться при сохраненном эндосальпинксе и гидросальпинксах небольших размеров. Гидросальпинксы больших размеров надо удалять перед ЭКО.
Дискутируется вопрос, что предпочтительнее — хирургическое лечение или ВРТ?
Предпочтительнее ВРТ, так как техника совершенствуется быстрее, частота беременностей по всем центрам более 30%, что значительно больше, чем после сальпинготомии.
В Кохрановском исследовании удаление гидросальпинкса перед ВРТ повышало частоту наступления беременности и рождение детей в 1,75 и 2,13 раза. Содержимое гидросальпинкса оказывает эмбриотоксическое действие (Sutrandell A. et al., 2000) и снижает рецептивность эндометрия (Mukherjii T. et al., 1996).
Мы придерживаемся такого же мнения: если гидросальпинкс диагностирован на этапе амбулаторного обследования, необходимо грамотное консультирование для получения информированного согласия пациентки удалить гидросальпинкс.
Если гидросальпинкс диагностируется интраоперационно, сложно принять решение об удалении трубы без согласия пациентки. Полагаем, что если возраст пациентки до 30 лет, ФСГ менее 10, АМГ более 1,0, при сохраненном эндосальпинксе не удалять, провести сальпингостостомию. Если возраст пациентки старше 30 лет, ФСГ более 10, АМГ менее 1,0, отсутствие эндосальпинкса, трубы удаляем, поскольку гидросальпинксы обычно двусторонние.
По нашим данным, реконструктивные операции при гидросальпинксах при отсутствии беременности в течение года впоследствии повышают результаты ЭКО.
В диагностике проходимости маточных труб используются следующие методики.
• ГСГ.
• Гидросонография.
• Фаллопоскопия.
• Селективная сальпингография.
• Трансвагинальная гидролапароскопия.
Из всех методов наиболее информативна ГСГ.
Трансвагинальная гидролапароскопия (Gordz S., Watre¬lot A., 1997) имеет ряд преимуществ.
1. Трансвагинальный доступ.
2. Режим гидрофлотации.
3. Микроэндоскопическая техника.
4. Метод визуальной оценки.
5. Амбулаторная процедура.
6. Позволяет избежать традиционной лапароскопии у 93% бесплодных женщин без клинических и УЗ-признаков болезней органов малого таза.
7. Частота наступления беременности 87,5% при трубно-перитонеальном бесплодии.
8. Доказана проспективным исследованием прогностическая ценность трансвагинальной гидролапароскопии для наступления спонтанной беременности.
Трансвагинальная гидролапароскопия может проводиться перед внутриматочной инсеминацией при субфертильной спермограмме.
Частота примерно 10–25%. По данным Swart P., 1995, в 20% это спазм маточных углов. По нашим данным, спазм маточных углов как причина проксимальной непроходимости по ГСГ наблюдается у 25% пациенток.
К проксимальной непроходимости относят: фиброзную в результате воспалительного или спаечного процесса, узелковую при перешеечном сальпингите и псевдонепроходимость при гиперплазии эндометрия, полипах эндометрия в устье маточной трубы, миоме матки. Особенно это важно учитывать при проведении лапароскопии, когда пациентка находится в положении Тренделенбурга.
Диагностика — ГСГ, УЗИ с контрастированием, катетеризация под контролем УЗИ и гистероскопии.
1-й этап ГСГ (National Institute for Clinical Excellence 2004). Чувствительность и специфичность метода — 65 и 85% соответственно (Swart P., 1995).
Гистеролапароскопия с хромопертубацией — «золотой стандарт» в диагностике внутриматочной патологии и трубного фактора, места окклюзии и предотвращает спазм труб, цервикальную атрезию.
Введение синьки определяет место окклюзии, в случае спазма — лечебная процедура.
Катетеризация маточных труб проводится при селективной ГСГ (Cobellis L., 2012), лапароскопии (Chung Jacqueline P.W., 2012), гистероскопии или под контролем УЗИ (Rahimunnisa S. et al., 2009).
National Institute of Clinical Excellence рекомендует селективную сальпингографию с катетеризацией труб или гистероскопическую катетеризацию.
При гистероскопической катетеризации — риск перфорации матки (по нашим данным). Эту методику надо проводить совместно с лапароскопией.
Эффективность лапарогистероскопической катетеризации маточных труб от 54,2 до 61,9% (Hou H.Y. et al., 2014). Частота беременностей — 43%, рожденных детей — 35%.
Частота беременности после анастомоза проксимального отдела при ГСК и ЛСК — до 68% (Moon H.S., 2012). По данным других исследователей — до 38% (Ransom M. et al., 1997). Большинство авторов отдают предпочтение ЭКО. Мы придерживаемся того же мнения.
Суммарная эффективность всех методов реканализации проксимальных отделов маточных труб составляет 70%, частота наступления беременностей — 34% и рожденных детей — от 27 до 55%.
Полагаем, что первым этапом лечения бесплодия должна быть лапароскопия, поскольку перитонеальные причины способствуют неэффективности вспомогательных репродуктивных технологий. Перитонеальный воспалительный экссудат снижает качество ооцитов, снижает рецептивность эндометрия, оказывает эмбриотоксическое действие.
Перитубарный спаечный процесс чаще бывает после перенесенных оперативных вмешательств на органах малого таза лапаротомным доступом и даже после эндоскопических операций, особенно проведенных в экстренных случаях по поводу трубной беременности, разрыва кист, чаще — желтого тела, перекрута опухоли.
После операций по поводу трубной беременности кровь скапливается в латеральных карманах брюшной полости, поскольку пациентка находится в положении с приподнятым ножным концом. В послеоперационном периоде кровь скапливается в малом тазу и приводит к спайкообразованию.
На основании большого опыта проведения репродуктивной хирургии нами выработана эффективная профилактика спайкообразования:
• Сокращение времени операции благодаря большому опыту.
• Минимальная компрессия, что возможно только при проведении внутривенного наркоза.
• К СО2 добавить кислород — воздух.
• Максимальное сохранение здоровой ткани яичников при проведении операций у пациенток с доброкачественными опухолями яичников.
• Промывание брюшной полости (малого таза) «до чистой воды».
• При гистероскопии без показаний не проводить раздельное диагностическое выскабливание (РДВ) (например, при СПКЯ – синдроме поликистозных яичников).
12.08.2022 | 22:44:19