Периоды родов. Физиология родов.
Содержание
Введение
1 период родов
2 период родов
3 период родов
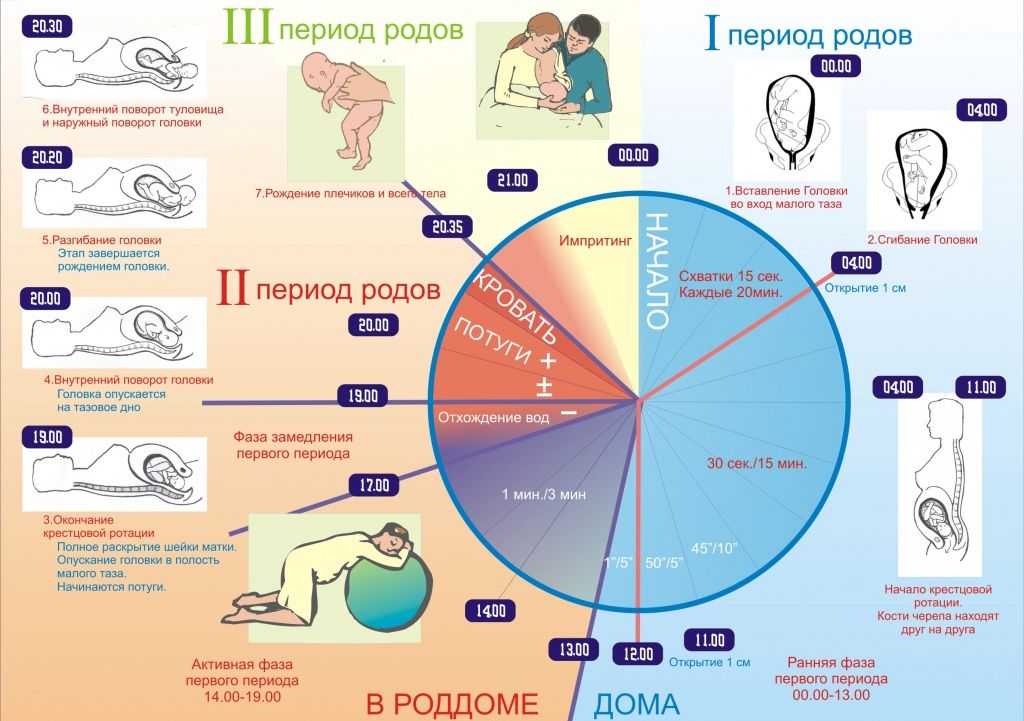

Признаки начала родов: появление регулярных маточных сокращений с частотой не менее 1 в 10 мин, сглаживание и/или раскрытие шейки матки. Различают три периода родов:
► I период - период раскрытия - начинается с появлением регулярных схваток и заканчивается полным раскрытием шейки матки.
► II период - период изгнания -начинается с полного раскрытия маточного зева и заканчивается рождением ребенка.
► III период родов - последовый период - начинается с рождения ребенка и завершается рождением последа.
Начало I периода родов определяет появление регулярных схваток, которые сначала короткие (15-20 с) и редкие (через 6-7 мин), затем их частота, сила и продолжительность возрастают и к концу I периода продолжительность схватки достигает 45-50 с, а интервал между ними сокращается до 2-3 мин. Окончание I периода - это полное открытие маточного зева (10-12 см). Скорость раскрытия шейки матки в I периоде родов у первородящих - 1 см/ч, у повторнородящих - 2 см/ч. Таким образом, продолжительность I периода родов у первородящих составляет 10-12 ч, у повторнородящих - 6-8 ч. Средняя продолжительность физиологических родов составляет 7-12 ч (до 18). Роды, продолжающиеся менее 6 ч, называют быстрыми, а 4 ч и менее - стремительными. Если продолжительность превышает 18 ч, роды считаются затяжными. Быстрые, стремительные и затяжные роды считают патологическими, так как они часто сопряжены с риском травмы плода, родовых путей, кровотечения в последовом и раннем послеродовом периодах и другими осложнениями.
Выделяют три типа регуляции сократительной деятельности матки - основного органа, определяющего процесс родов:
► эндокринная (гормональная);
► нейрогенная, осуществляемая ЦНС и вегетативной нервной системой;
► миогенная, основанная на особенностях морфологической структуры матки.
В регуляции моторной функции матки наряду с гормональными факторами принимают участие серотонин, кинины и ферменты. Гормон задней доли гипофиза (окситоцин) считают основным в развитии родовой деятельности. Накопление окситоцина в плазме крови происходит в течение всей беременности и влияет на подготовку матки к активной родовой деятельности. Фермент окситоциназа, вырабатываемый плацентой, поддерживает динамическое равновесие окситоцина в плазме крови.
Наиболее существенные изменения в возникновении, развитии и поддержании автоматизма родовых схваток происходят в тканях фетоплацентарного барьера: клетках водных оболочек плода, мембранах децидуальной оболочки, миометрии. Именно там происходит синтез простагландинов (ПГ) - самых сильных стимуляторов сокращения матки. Простагландины - регуляторы, преимущественно действующие локально в месте образования, оказывают влияние на просвет сосудов, перфузионное давление крови, диурез, систему гемостаза матери и плода.
Основное место локального синтеза ПГ - плодные, хорионические и децидуальные оболочки. В амнионе и хорионе образуются ПГЕ2 (плода), а в децидуальной оболочке и миометрии происходит синтез как ПГЕ2, так и ПГF2α (материнские простагландины).
К усилению синтеза ПГ и возникновению родовой деятельности могут привести выброс фетального кортизола, гипоксия плода, инфекция, изменение осмолярности околоплодных вод, преждевременный разрыв плодных оболочек, механическое раздражение шейки матки, отслойка нижнего полюса плодного пузыря и другие факторы, вызывающие каскадный синтез и выброс как ПГЕ2, так и ПГF2α.
Субстрат для образования простагландинов - полиненасыщенные жирные кислоты, фосфолипиды мембраны клеток и арахидоновая кислота. ПГЕ2 плода и материнские ПГF2α обладают сходным действием: с одной стороны, они вызывают сокращения матки, с другой - воздействуют на сосуды и систему гемостаза. Действие их различно.
Свойства простагландина Е2:
► обладают антиагрегатным действием;
► снижают тонус сосудистой стенки;
► увеличивают диаметр артериол;
► улучшают кровоток и микроциркуляцию. Свойства ПГF2α :
► вызывают спазм сосудов;
► усиливают агрегацию эритроцитов и тромбоцитов, главный их эффект - уменьшение кровопотери в родах;
► вызывают сильное сокращение матки, при этом происходит ухудшение микроциркуляции и нередко повышается АД.
ПГ материнского и плодного происхождения воздействуют на матку синхронно: раскрывая кальциевые каналы миоцитов, повышают ее тонус, усиливают сократительную активность и энергетическое обеспечение, обусловливают автоматизм сократительной деятельности.
Разнонаправленный характер и сбалансированное соотношение простагландинов усиливает микроциркуляцию в миометрии, способствуя адекватному маточно-плацентарному и плодово-плацентарному кровотоку.
Незадолго до родов начинают действовать факторы активации матки:
► образование рецепторов к ПГ и окситоцину;
► открытие мембранных ионных каналов, рост активности коннексина (главного компонента межклеточных контактов);
► повышение электрической сопряженности миоцитов миометрия - возникший импульс распространяется на большее расстояние;
► усиление синтеза андрогенных предшественников эстрогенов (андростендиона) в надпочечниках плода и повышение активности ароматазы в плаценте.
Нейрогенная регуляция. Существует четкая взаимозависимость основных типов сократительной деятельности матки. От физиологического равновесия симпатической и парасимпатической нервной системы и локализации водителя ритма в миометрии зависит координированность сокращений продольных мышечных пучков при активном расслаблении циркулярно и спиралеобразно расположенных мышечных волокон. Локализация водителя ритма в миометрии и равновесие симпатической и парасимпатической системы также влияют на синхронность пиков сократительной волны всех участков матки, усиление сокращения дна и тела матки по сравнению с нижним сегментом. В свою очередь, функция вегетативной нервной системы в определенной степени подчинена регуляции со стороны коры головного мозга и структур лимбического комплекса, осуществляющего наиболее тонкую регуляцию родов.
Миогенная регуляция. К наступлению родов разные отделы матки имеют неодинаковую функциональную сократительную активность. Условно в матке различают два основных функциональных слоя миометрия:
► наружный - активный, мощный в области дна матки, постепенно утончающийся в дистальном отделе шейки матки;
► внутренний - выраженный в шейке и области перешейка, более тонкий в дне и теле матки.
В процессе родов наружный слой чувствителен к окситоцину, простагландинам и веществам, оказывающим тономоторное действие. Внутренний слой J. Daelz назвал «зоной молчания», подчеркнув его весьма слабую сократительную активность. Особенности сократительной деятельности матки в родах определены функциональным различием ее мышечных слоев. Наружный слой активно сокращается и перемещается кверху, а внутренний - расслабляется, обеспечивая раскрытие шейки матки.
В материнском организме с началом схваток возрастает интенсивность биологических реакций по энергообеспечению матки, которая на протяжении многих часов родовой деятельности непрерывно сокращается и расслабляется. Родовая схватка отличается от подготовительной частотой (1-2 схватки за 10 мин), а также силой сокращения матки (возрастает амплитуда схватки). Родовые схватки вызывают сглаживание и раскрытие шейки матки.
Различают три фазы развития маточного цикла:
1) начало и усиление сокращения матки;
2) повышение тонуса миометрия;
3) расслабление мышечного напряжения.
Механизм сократительной деятельности матки во время родов детально изучен в 1960-1965 гг. R. Caldero-Barcia, J. Poseiro (Монтевидео, Уругвай). Исследователи вводили в стенку матки женщины на разных уровнях во время родов эластичные микробаллончики, реагирующие на сокращение мышц, а в полость матки - катетер, реагирующий на внутриматочное давление, с последующей регистрацией гистрограммы. Зарегистрировав амплитуду сокращения матки в различных ее отделах, а также суммарную волну внутриматочного давления в амнионе, авторы выдвинули положения, принятые акушерами всех стран. Первое положение заключается в законе тройного нисходящего градиента, второе - в возможном количественном выражении силы маточных сокращений (единицы Монтевидео, выражающие маточную активность). Единица Монтевидео (ЕМ) представляет собой произведение средней амплитуды схватки на число схваток за 10 мин. В норме эта величина равна 150-300 ЕМ. Промежуток от начала одной схватки до начала другой называют маточным циклом. Длительность маточного цикла составляет 2-3 мин.
При этом важно понятие «тройной нисходящий градиент» (рис. 1.1):
► сокращение матки имеет определенное направление - сверху вниз (доминанта дна). Сокращение начинается в области одного из трубных углов (чаще справа), который называется водителем ритма (пейсмейкер). Волна сокращения распространяется к другому маточному углу, переходит на тело и к нижнему сегменту с убывающей продолжительностью и силой;
► длительность волны сокращения уменьшается по мере ее перемещения от дна матки к нижнему сегменту, обеспечивая более выраженный эффект действия верхних отделов матки;
► амплитуда сокращения матки также уменьшается по мере его распространения от верхних отделов матки к нижним. Верхние отделы матки сокращаются в 2-3 раза больше, чем нижние, вызывая смещение мышечных волокон тела матки кверху.
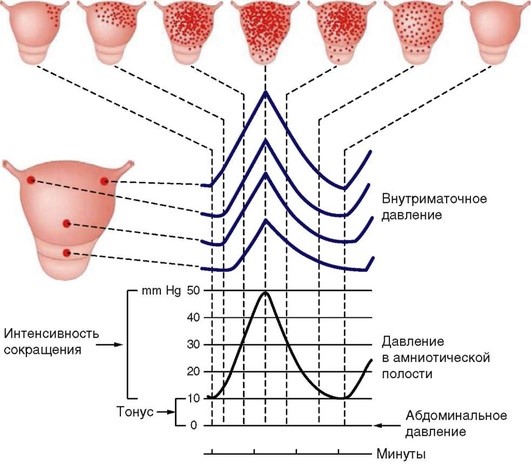
Рис. 1.1. Тройной нисходящий градиент (схема по Caldero-Barcia R., Poseiro J., 1960, 1965)
Каждое возбуждение клетки - источник импульсов возбуждения соседних клеток, волна сокращения, распространяющаяся с убывающей силой. Попеременное возбуждение симпатической и парасимпатической нервной системы вызывает сокращение продольно расположенных мышечных пучков матки одновременно с активным расслаблением циркулярных и спиралеобразных мышечных пучков, что приводит к постепенному раскрытию маточного зева и продвижению плода по родовому каналу.
Сократительная деятельность матки обладает двумя особенностями. Первая особенность заключается в тройном нисходящем градиенте и доминанте дна матки. Вторая особенность сократительной деятельности матки - реципрокность сокращений тела матки и нижних ее отделов: сокращение тела матки способствует растяжению нижнего сегмента и раскрытию шейки матки. Тройной нисходящий градиент, доминанту дна матки и реципрокность называют координированностью сокращений по вертикали. В норме сокращения правой и левой половины матки во время схватки происходят синхронно - координированность сокращений по горизонтали.
Во время схваток в мускулатуре тела матки происходят:
► сокращение мышечных волокон - контракция;
► смещение сокращающихся мышечных волокон, изменение их взаимного расположения - ретракция (в результате мышечные волокна, лежащие до схваток одно за другим по длине, укорачиваются, вдвигаются в слой соседних волокон, ложатся рядом друг с другом);
► сокращающиеся мышечные волокна тела матки оттягивают циркулярную мускулатуру шейки матки в стороны и вверх - дистракция шейки матки (при этом отмечаются увеличивающиеся с каждой схваткой укорочение и расширение канала шейки матки).
Основную роль в процессе родового акта, прогрессировании структурно-деформационных изменений в шейке матки приобретает феномен силового депонирования крови в сосудистом сплетении шейки матки, т.е. происходит конвертирование энергии напряжения сокращающегося миометрия в работу по раскрытию маточного зева.
Механизм тройного нисходящего градиента - один из ведущих в развитии и поддержании нормальной родовой деятельности. Однако сегодня рассматриваются и другие, так как водитель ритма как морфологическая единица выявлен не был и была доказана физиологическая денервация матки при беременности. В настоящее время существует мнение, что сокращение всех отделов матки происходит синхронно за счет мгновенного распространения возбуждения через щелевые контакты (нексусы) - специальный механизм проведения возбуждения, координирующий активность миллиардов мышечных клеток миометрия, причем количество нексусов возрастает с увеличением срока гестации. Нексусы образованы каналами, сформированными 6 белками-коннексинами, соединенными симметрично с 6 коннексинами соседнего миоцита. Каждый щелевой контакт может состоять из нескольких тысяч каналов. В миометрии основным компонентом щелевого контакта служит белок 43-kDa, коннексин 43. Синхронность сокращения всех отделов матки связывают с нейрогенной активностью миоцитов, так как, хотя утеромиоциты связаны нексусами, многие из них образуют прямые синаптические контакты с иннервирующими их аксонами. Именно они и работают клетками-пейсмейкерами. Благодаря нексусам постсинаптические потенциалы и потенциалы действия электротонически передаются от клетки к клетке. Деполяризация нескольких миоцитов (пейсмейкеров) под действием медиатора приводит к одновременному сокращению всех клеток матки; возбуждение всех отделов матки происходит синхронно, а не сверху вниз.
Раскрытию шейки матки способствует также перемещение околоплодных вод в сторону канала шейки матки. При каждой схватке происходит значительное повышение внутриматочного давления, по законам гидравлики воды устремляются в сторону нижнего сегмента матки, внутреннего зева. Нижний полюс плодного яйца внедряется во внутренний зев, вклинивается в канал шейки матки и расширяет его. Таким образом, процесс раскрытия шейки матки в родах происходит за счет растягивания круговой мускулатуры шейки матки (дистракции), происходящей в результате сокращения мышц тела матки (контракции), и внедрения плодного пузыря, который расширяет зев, подобно гидравлическому клину (рис. 1.2).
Рис. 1.2. Функционирование плодного пузыря в период раскрытия
Эту функцию гидравлического клина плодный пузырь выполняет до раскрытия маточного зева 5-6 см, после чего его функция в родах практически незначима. Именно поэтому, если плодный пузырь самостоятельно вскрывается до раскрытия 6 см, говорят о раннем излитии околоплодных вод. Если же плодный пузырь сохраняет свою целостность после открытия маточного зева более 6 см, необходимо производить амниотомию - вскрытие плодного пузыря.
Физиологические параметры сокращений матки установлены при помощи методов наружной и внутренней гистерографии при неосложненных родах.
Во время схваток происходят растяжение прилегающей к перешейку части тела матки и вовлечение в нижний сегмент матки, значительно более тонкий, чем верхний. Граница между сегментами матки носит название контракционного кольца и имеет вид борозды (рис. 1.3).
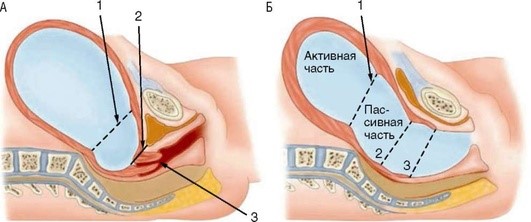
Рис. 1.3. Схематичное изображение родового канала: А - в конце беременности; Б - во время II периода родов (1 - контракционное кольцо, 2 - внутренний зев, 3 - наружный зев)
Контракционное кольцо определяют после излития околоплодных вод, высота стояния кольца над лоном, выраженная в сантиметрах, показывает степень раскрытия зева шейки матки. В то же время нижний сегмент матки плотно охватывает предлежащую головку и составляет внутренний пояс соприкосновения. Околоплодные воды условно делят на передние, расположенные ниже уровня соприкосновения, и задние - выше данного уровня. Прижатие головки плода, охваченной нижним сегментом матки, по всей окружности таза к его стенкам образует наружный пояс прилегания. Он препятствует вытеканию задних вод при нарушении целостности плодного пузыря и излитии околоплодных вод.
Укорочение и сглаживание шейки матки у рожавших и первородящих женщин происходит по-разному. У первородящих перед родами наружный и внутренний зевы закрыты. Происходит раскрытие внутреннего зева, укорочение шеечного канала и шейки матки, а затем постепенное растяжение канала шейки матки, укорочение и сглаживание шейки. Закрытый до того наружный («акушерский») зев начинает раскрываться. При полном раскрытии он выглядит как узкая кайма в родовом канале. У повторнородящих в конце беременности канал шейки матки проходим для одного пальца вследствие его растяжения предыдущими родами. Раскрытие и сглаживание шейки матки происходит одновременно (рис. 1.4, 1.5).
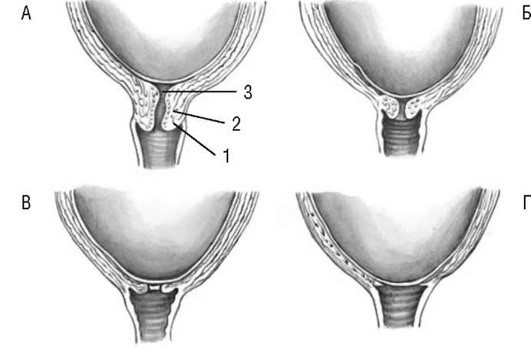
Рис. 1.4. Схема открытия шейки матки у первородящей: А - шейка сохранена; Б - начало сглаживания шейки; В - шейка сглажена; Г - полное открытие шейки матки: 1 - шейка матки; 2 - перешеек; 3 - внутренний зев
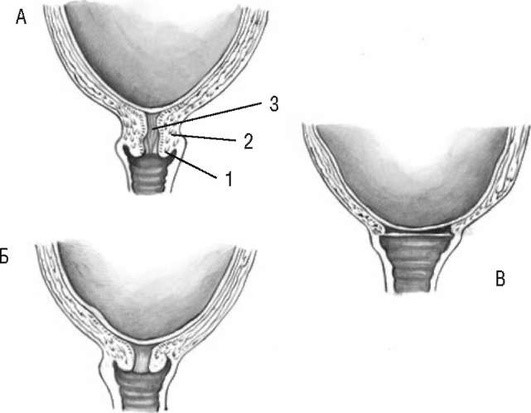
Рис. 1.5. Схема открытия шейки матки у повторнородящей: А, Б - одновременное сглаживание и раскрытие шейки; В - полное раскрытие шейки матки: 1 - шейка матки; 2 - перешеек; 3 - внутренний зев
Своевременный разрыв плодного пузыря происходит при полном или почти полном раскрытии маточного зева. Разрыв плодного пузыря до родов называют преждевременным, а при неполном раскрытии шейки матки (до 6 см) - ранним. Иногда вследствие плотности плодных оболочек разрыва плодного пузыря не происходит и при полном раскрытии шейки матки (запоздалое вскрытие). Изредка оболочки не разрываются, и плод рождается покрытый плодными оболочками - рождение в «сорочке». Иногда плодный пузырь вскрывается не в нижнем полюсе около наружного зева, а выше («высокий боковой разрыв плодного пузыря»), и при влагалищном исследовании определяются плодные оболочки. Пока плодный пузырь цел, внутриматочное давление на предлежащую часть плода распределяется равномерно. После вскрытия плодного пузыря создаются другие условия, так как внутриматочное давление выше, чем внешнее (атмосферное). Это способствует образованию на предлежащей части родовой опухоли.
Эффективность сократительной деятельности матки оценивают по скорости раскрытия маточного зева и опускания предлежащей части в полость малого таза. В связи с неравномерностью процесса раскрытия шейки матки и продвижения плода по родовому каналу различают несколько фаз I периода родов (рис. 1.6).
► I - латентная фаза: начинается с установления регулярного ритма схваток и заканчивается сглаживанием шейки матки и раскрытием маточного зева на 3-4 см. Длина шейки матки должна быть менее 1 см. Продолжительность фазы около 5-6 ч. Фазу называют латентной, потому что схватки в этот период безболезненные или малоболезненные, при физиологических родах нет нужды в медикаментозной терапии, скорость раскрытия составляет 0,35 см/ч.
► II - активная фаза: начинается после раскрытия маточного зева на 4 см и продолжается до 8 см открытия. Характерна интенсивная родовая деятельность и довольно быстрое раскрытие маточного зева. Средняя продолжительность фазы составляет 3-4 ч. Скорость раскрытия у первородящих составляет не менее 1,2 см/ч, у повторнородящих - не менее 1,5 см/ч. Сохранение плодного пузыря после раскрытия шейки матки более 7-8 см нецелесообразно. Препятствовать самопроизвольному излитию вод в активной фазе родов может чрезмерная плотность оболочек или недостаточное повышение внутриамниотического давления. Необходимо проведение амниотомии.
► III - фаза замедления: длится от раскрытия шейки матки на 8 см до полного раскрытия. У первородящих длительность составляет от 40 мин до 2 ч. У повторнородящих фаза может отсутствовать. Клиническое проявление данной фазы не всегда выражено, но ее выделение необходимо во избежание необоснованного назначения родостимуляции, если в период раскрытия шейки от 8 до 10 см возникнет впечатление, что родовая деятельность ослабла. Изменение протекания родовой деятельности связано с тем, что в это время головка достигает плоскости узкой части малого таза, плоду следует миновать ее медленно и спокойно.
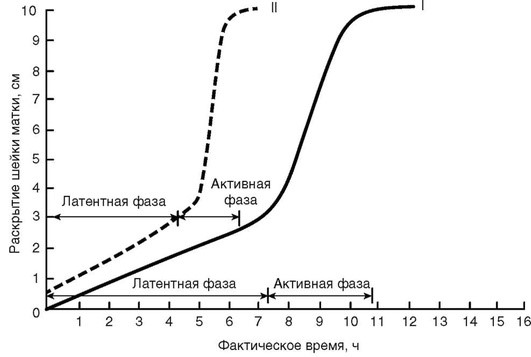
Рис. 1.6. Партограмма: I - первородящие; II - повторнородящие
II период родов начинается с полного открытия маточного зева и включает не только механическое изгнание плода, но и его подготовку к внеутробной жизни.
Продолжительность данного периода у первородящих составляет 1,1 ч (максимальная длительность 2,9 ч), у повторнородящих - 0,4 ч (максимально 1,1 ч). Длительность II периода родов у первородящих при эпидуральной аналгезии в родах не должна составлять более 3 ч, у повторнородящих - более 2 ч.
Во II периоде происходит изменение формы головы плода - кости черепа плода конфигурируют для прохода через родовой канал. Конфигурация головки - это изменение формы головки при прохождении ее через родовые пути. Например, долихоцефалическая - при затылочных предлежаниях, брахиоцефалическая - при переднеголовном предлежании. Чем шире швы и роднички, тем больше способность головки к конфигурации. Кроме этого, на головке возникает родовая опухоль - отек кожи и подкожной клетчатки, расположенной ниже внутреннего пояса соприкосновения. В этом месте происходит резкое наполнение сосудов, в окружающую клетчатку поступают жидкость и форменные элементы крови. Возникновение родовой опухоли происходит после излития вод и только у живого плода (рис. 1.7).
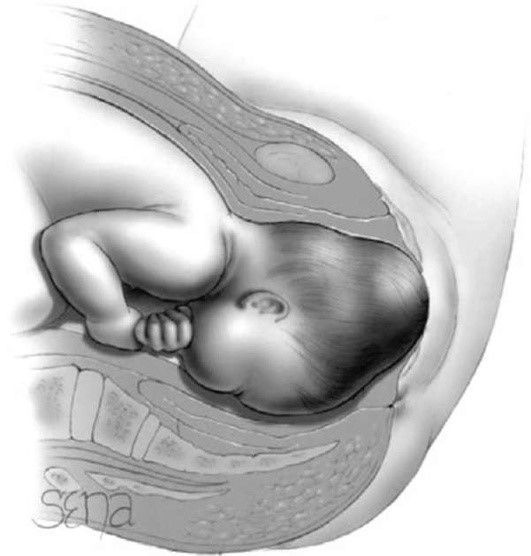
Рис. 1.7. Образование родовой опухоли на предлежащей части (головке)
При затылочном вставлении родовая опухоль возникает в области малого родничка, на одной из примыкающих к нему теменных костей. Родовая опухоль не имеет четких контуров и мягкой консистенции, может переходить через швы и роднички, располагается между кожей и надкостницей. Опухоль самостоятельно рассасывается через несколько дней после родов. В связи с этим родовую опухоль надо дифференцировать от кефалогематомы, возникающей при патологических родах и представляющей собой кровоизлияние под надкостницу.
Общая продолжительность I и II периодов родов у первородящих составляет около 8-14 ч, у повторнородящих - 6-12 ч. Различия в продолжительности родов у первородящих и повторнородящих отмечают главным образом в латентной фазе I периода родов, тогда как в активной фазе существенных различий нет.
После рождения плода происходит резкое уменьшение объема матки. Через 5-7 мин после отделения плода на протяжении 2-3 схваток с амплитудой до 60-80 мм рт.ст. происходят отделение плаценты и изгнание последа (рис. 1.8).
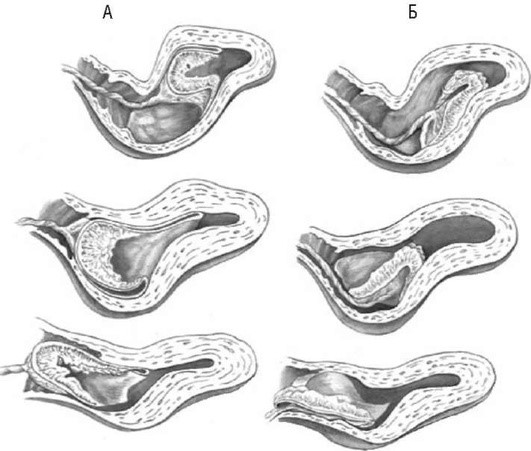
Рис. 1.8. Различные виды и этапы отделения плаценты и изгнания последа: А - отделение плаценты начинается с ее центра (по Шультце); Б - отделение плаценты начинается с ее края (по Дункану)
Перед этим дно матки расположено на уровне пупка. Несколько минут матка находится в состоянии покоя, возникающие схватки безболезненны. Кровотечение из матки незначительное или отсутствует. После полного отделения плаценты от плацентарной площадки дно матки поднимается выше пупка и отклоняется вправо. Контуры матки приобретают форму песочных часов, так как в нижнем ее отделе находится отделившееся детское место. При появлении потуги происходит рождение последа. Кровопотеря при отделении последа не превышает 150-250 мл (не более 0,5% массы тела роженицы). После рождения последа матка становится плотной, округлой, располагается симметрично, ее дно находится между пупком и лоном. После рождения последа родившая женщина называется родильницей.
Остановку маточного кровотечения с момента отделения плаценты от стенки матки обусловливает следующее:
► смещение и деформация (скручивание, перегибы, растяжение) сосудов в результате сокращения миометрия - фактор механической остановки кровотечения (миотампонада);
► своеобразие структуры концевых участков спиральных артерий. При отделении плаценты разрыв маточных сосудов происходит на уровне сужения терминальных отделов артерий, спиральное строение которых дает им возможность сокращаться и смещаться в более глубокие слои мышечной ткани, где они подвергаются дополнительному сдавливающему воздействию со стороны сокращающейся мышцы матки;
► тромбообразование, возникающее как следствие проявления защитных механизмов организма в ответ на травму тканей. Тромбообразование приводит к остановке кровотечения в мелких сосудах, главным образом капиллярах.
При нормальном течении родов вышеуказанные факторы появляются одновременно.
Источник: Акушерство / Стрижаков А.Н., Игнатко И.В., Давыдов А.И. - М. : ГЭОТАР-Медиа, 2020.
09.09.2020 | 15:37:06