Ранний токсикоз беременных.
Содержание
Рвота беременных (emesis gravidarum)
1. Этиология и патогенез рвоты беременных
2. Клиническая картина рвоты беременных
3. Диагностика рвоты беременных
Слюнотечение
Ранний токсикоз беременных - ряд осложнений беременности, которые проявляются в первой ее половине (до 20 нед) и характеризуются, наряду с диспептическими расстройствами, нарушениями метаболизма.
Тошнота и непостоянная эпизодическая рвота отмечаются у 50% беременных. Большинство женщин могут поддерживать нормосолевую и нормоводную диету, сбалансированную по калорийности и содержанию белков, и тошнота проходит самостоятельно к концу I триместра беременности. Однако частота раннего токсикоза, когда отмечаются метаболические (кетоацидоз) нарушения, развиваются дегидратация и потеря массы тела, составляет до 2-3%.
К раннему токсикозу относят рвоту беременных различной степени тяжести (легкая, умеренная и чрезмерная) и слюнотечение (птиализм). Кроме того, существуют редкие формы - дермопатия (дерматоз), тетания, остеомаляция, БА, гепатоз и др.
В 85-90% наблюдений токсикозы беременных проявляются рвотой, которая бывает одним из наиболее ранних проявлений нарушений адаптации организма к беременности. Рвота беременных - тяжелое состояние, которое сопровождается нарушениями взаимоотношений между корой и подкорковыми образованиями, гормональными, обменными, иммунологическими, гемодинамическими и гемостазиологическими сдвигами, обусловливающими вероятность развития осложнений второй половины беременности. Чаще всего рвота беременных встречается в I, а в тяжелых случаях и в начале II триместра беременности. На более поздних сроках обычно рвота становится менее выраженной или полностью исчезает, однако у 13% женщин тошнота и рвота отмечаются и после 20-й недели беременности, у 10% пациенток рвота сохраняется на протяжении всей беременности. Рвота беременных более часто встречается у женщин развитых европейских стран и США, преобладает у первобеременных, имеет тенденцию повторения при последующих беременностях.
Этиология ранних токсикозов беременных до настоящего времени четко не определена. Возникновение рвоты беременных становится результатом взаимодействия эндокринных, биохимических и физиологических факторов. Полагают, что основным фактором, вызывающим клинические проявления данного осложнения, является само плодное яйцо.
Существует ряд теорий, объясняющих развитие ранних токсикозов, особенно рвоты беременных.
1. Этиология и патогенез рвоты беременных
Рвоту беременных связывали с отравлением организма токсичными продуктами обмена веществ (токсическая теория). Полагали также, что она может быть результатом сенсибилизации материнского организма антигенами плода при гистонесовместимости (иммунологическая теория). Наибольшая выраженность рвоты отмечается в период, когда начинается усиленная пролиферация в лимфоидной ткани и выход лимфоцитов в периферическую кровь. У женщин, страдающих ранними токсикозами беременных, отмечается нарастание уровня АТ к антигенам тканей плода и внезародышевых образований, а также к антигенам тканей материнского организма. Одним из доказательств повышенного антигенного воздействия на мать при рвоте беременных может служить значительное увеличение частоты раннего токсикоза беременных при дизиготных двойнях по сравнению с монозиготными как следствие большей вариабельности антигенного материала, поступающего в материнский организм.
Существует и инфекционная теория, базирующая на том факте, что у серопозитивных к Helicobacter pylori женщин чаще развивается тяжелая и чрезмерная рвота беременных. Кроме того, инфекция Helicobacter pylori приводит к нарушению всасывания железа, витаминов группы В, что ведет к развитию анемии, дефициту фолиевой кислоты и нарушению развития плода.
Возникновение рвоты объясняли также психогенными факторами (отрицательные эмоции, неблагоприятная семейная обстановка, страх перед родами, истероидный или ипохондрический тип личности и т.д.) или проявлением истерических реакций (психоэмоциональная теория).
Наиболее признана нервно-рефлекторная теория, согласно которой важную роль в развитии заболевания играют нарушения взаимоотношения деятельности ЦНС и внутренних органов. При этом существенное значение имеет преобладание возбуждения в подкорковых структурах ЦНС (ретикулярной формации, центрах регуляции продолговатого мозга) (рис. 1).
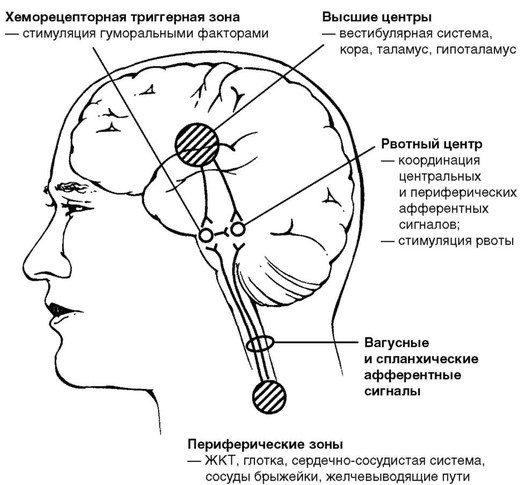

В указанных областях располагаются рвотный центр и хеморецепторная триггерная зона, регулирующие рвотный акт. Рядом с ними находятся дыхательный, вазомоторный, слюноотделительный центры, ядра обонятельной системы мозга. Тесное расположение указанных центров обусловливает предшествующие рвотному акту ощущения тошноты и ряд сопутствующих вегетативных расстройств: усиление саливации, углубление дыхания, тахикардия, бледность кожи вследствие спазма периферических сосудов.
Преобладание возбуждения в подкорковых структурах мозга с возникновением ответной вегетативной реакции связывают с патологическими процессами в половых органах (воспалительные заболевания, предшествующие аборты или выскабливания полости матки, дисфункция яичников), нарушающими рецепторный аппарат матки, возможно также его повреждение плодным яйцом. Указанное наблюдается, скорее всего, при нарушении физиологических взаимосвязей материнского организма и трофобласта в ранние сроки геста-ции, особенно при многоплодной беременности или трофобластических заболеваниях (пузырный занос), когда отмечается значительное повышение уровня ХГЧ в крови беременной.
К факторам, предрасполагающим к развитию токсикозов, относятся хронические заболевания ЖКТ, печени, астенический синдром, нарушения функции ГЦЖ (гипертиреоидизм), предыдущие беременности с пузырным заносом, СД у беременной, БА.
В патогенезе рвоты беременных определяющим звеном служит нарушение нейроэндокринной регуляции всех видов обмена вследствие частичного (или полного) голодания и обезвоживания. При прогрессировании заболевания постепенно нарушаются водно-солевой (гипокалиемия), минеральный (повышение уровня цинка, снижение уровня меди и магния), углеводный, жировой и белковый обмен в организме матери на фоне нарастающего обезвоживания, истощения и уменьшения массы тела. Вследствие голодания первоначально расходуются запасы гликогена в печени и других тканях. Затем уменьшаются эндогенные ресурсы углеводов, активизируются катаболические реакции, в частности повышаются жировой и белковый обмен. Снижается усвоение витаминов - коферментов всех метаболических процессов. На фоне угнетения активности ферментных систем тканевого дыхания энергетические потребности организма матери удовлетворяются за счет анаэробного распада глюкозы и аминокислот. В этих условиях окисление жирных кислот невозможно, в результате чего в организме накапливаются недоокисленные метаболиты жирового обмена - кетоновые тела (ацетон, ацетоуксусная и β-оксимасляная кислоты), которые выделяются с мочой. Помимо этого, кетоацидоз поддерживается за счет усиленного анаэробного распада кетогенных аминокислот. На этом фоне развивается кетонурия, выраженность которой соответствует тяжести метаболических нарушений в организме беременной, у которой наблюдается рвота, понижается оксигенация артериальной крови, происходит сдвиг КОС в сторону ацидоза.
Изменения в органах беременной первоначально имеют функциональный характер, а затем по мере нарастания обезвоживания, катаболических реакций, интоксикации недоокисленными продуктами переходят в дистрофические процессы в печени, почках и других органах. Первоначально нарушаются белковообразовательная, антитоксическая, пигментная и другие функции печени, выделительная функция почек, в последующем дистрофические изменения наблюдаются в ЦНС, легких, сердце. У трети женщин отмечаются патологические изменения на электроэнцефалограмме. Возможно развитие энцефалопатии Вернике (спутанность сознания, нарушения зрения, атаксия) вследствие значительного снижения уровня тиамина. При этом для дифференциальной диагностики с органическими поражениями ЦНС может потребоваться МРТ. Возникающий дефицит витамина К приводит к коагулопатии у матери и внутричерепным кровоизлияниям у плода. Кроме того, периферическая полинейропатия и анемия могут развиваться вследствие возникающего дефицита витамина В12 и В6.
2. Клиническая картина рвоты беременных
Тошнота и рвота бывают одними из наиболее частых жалоб женщин в первую половину беременности. Возникают они у 75% беременных, в большинстве наблюдений между 1-2-м месяцем аменореи и продолжаются до 14-16-й недели гестации, продолжаясь в среднем 35 дней. Несмотря на преимущественно утреннюю манифестацию, тошнота и рвота продолжаются в течение всего дня у 80% беременных. Данные жалобы по характеру и интенсивности часто сравнивают с таковыми у больных онкозаболеваниями, которые получают химиотерапию. Дискомфорт при тошноте и рвоте у беременных может быть облегчен диетой и фитотерапией в большинстве наблюдений.
К токсикозам относят рвоту, которая наблюдается несколько раз в день независимо от приема пищи, сопровождается снижением аппетита, изменением вкусовых и обонятельных ощущений, чувством слабости, иногда уменьшением массы тела, обезвоживанием, нарушениями электролитного КОС. Различают рвоту беременных легкой, средней степени и чрезмерную. Степень тяжести рвоты определяется сочетанием рвоты с нарушениями, происходящими в организме (обменных процессов и функций важнейших органов и систем) (табл. 1).
Таблица 1. Степени тяжести рвоты беременных
| Симптоматика | Легкая | Средняя | Тяжелая (чрезмерная) |
| Аппетит | Умеренно снижен | Значительно снижен | Отсутствует |
| Тошнота | Умеренная | Значительная | Постоянная, мучительная |
| Частота рвоты (в сутки) | 3-5 раз | 6-10 раз | 11-15 раз и более |
| ЧСС | 80-90 | 90-100 | >100 |
| Систолическое АД | 120-110 мм.рт.ст. | 110-100 мм.рт.ст. | <100 мм рт.ст. |
| Снижение массы тела | 1-3 кг (до 5% исходной) | 3-5 кг (6-10% исходной) | >5 кг (>10% исходной) |
| Субфебрилитет | - | Редко | У 30-80% больных |
| Желтушность склер и кожи | - | У 5-7% больных | У 20-30% больных |
| Гипербилирубинемия | - | 21-10 мкмоль/л | 21-60 мкмоль/л |
| Сухость кожи | ± | ++ | +++ |
| Диурез | 1000-800 мл | 800-700 мл | <700 мл |
| Ацетонурия | -, ± | У 20-50% + | У 70-100% + |
Используется также шкала оценки тяжести рвоты беременных Motherisk PUQE-24 scoringsystem (2009), основанная на субъективной оценке выраженности основных симптомов (табл. 2).
Таблица 2. Количественная оценка выраженности рвоты беременных (PUQE-24)
Оценка тяжести рвоты: 6 и менее баллов - легкая; 7-12 баллов - умеренная; 13-5 баллов - тяжелая.
| В течение последних 24 ч как долго вы чувствовали тошноту или боль в желудке? | Совсем нет (1) | 1 ч и менее (2) | 2-3 ч (3) | 4-6 ч (4) | Более 6 ч (5) |
| Сколько раз за последние 24 ч у вас была рвота? | Не было (1) | 1-2 раза (2) | 3-4 раза (3) | 5-6 раз (4) | 7 и более раз (5) |
| Сколько раз за последние 24 ч у вас были рвотные позывы, не приносящие облегчения? | Не было (1) | 1-2 раза (2) | 3-4 раза (3) | 5-6 раз (4) | 7 и более раз (5) |
Легкая рвота наблюдается до 4-5 раз в день, сопровождается почти постоянным ощущением тошноты. Несмотря на рвоту, часть пищи удерживается, и значительного похудания беременных не наблюдается. Уменьшение массы тела составляет 1-3 кг (до 5% исходной массы). Общее состояние остается удовлетворительным, но могут отмечаться апатия и снижение работоспособности. Гемодинамические показатели (пульс, АД) у большинства беременных остаются в пределах нормы. Иногда регистрируется умеренная тахикардия (80-90 в минуту). Изменения в морфологическом составе крови отсутствуют. Диурез не изменяется. Ацетонурия отсутствует. Легкая рвота быстро поддается лечению или проходит самостоятельно, поэтому специального лечения не требуется, но у 10-15% беременных она усиливается и может переходить в следующую стадию.
Умеренная рвота (средней тяжести) выражается в учащении рвоты до 10 раз в сутки и более, ухудшении общего состояния и нарушении метаболизма с развитием кетоацидоза. Рвота нередко сопровождается слюнотечением, следствием чего становится дополнительная существенная потеря жидкости и нутриентов. В результате этого происходят обезвоживание и уменьшение массы тела до 3-5 кг (6% исходной массы) вплоть до истощения. Общее состояние беременных ухудшается, возникают значительная слабость и апатия. Кожа бледная, сухая, язык обложен беловатым налетом, суховат. Температура тела субфебрильная (не выше 37,5 °С), характерны тахикардия (до 100 в минуту) и гипотензия. При исследовании крови может быть выявлена легкая анемия, при анализе КОС - метаболический ацидоз. Диурез снижен, в моче может быть ацетон. Нередко наблюдается запор. Прогноз, как правило, благоприятный, но при подобном состоянии беременной требуется лечение.
Тяжелая (чрезмерная) рвота (hyperhemesis gravidarum) встречается редко. Для чрезмерной рвоты характерно нарушение функций жизненно важных органов и систем, вплоть до развития в них дистрофических изменений вследствие выраженной интоксикации и обезвоживания. Рвота наблюдается до 20 раз в сутки, сопровождается обильным слюнотечением и постоянной тошнотой. Пища и жидкость не удерживаются. Общее состояние при этом тяжелое. Отмечаются адинамия, упадок сил, головная боль, головокружение, масса тела быстро уменьшается (до 2-3 кг в неделю, свыше 10% исходной массы тела). Слой подкожной жировой клетчатки исчезает, кожа становится сухой и дряблой, язык и губы сухие, изо рта исходит запах ацетона, температура тела субфебрильная, но может повышаться до 38 °С, возникают выраженная тахикардия, гипотензия. Резко снижается диурез.
В крови повышается уровень остаточного азота, мочевины, билирубина, Ht, отмечается лейкоцитоз, одновременно уменьшается содержание альбуминов, холестерина, калия, хлоридов. В моче определяются протеин и цилиндрурия, уробилин, желчные пигменты, эритроциты и лейкоциты, реакция на ацетон резко положительная.
Прогноз чрезмерной рвоты не всегда благоприятный. Признаки угрожающего состояния, определяющие показания к экстренному прерыванию беременности: нарастание слабости, адинамия, эйфория или бред, тахикардия до 110-120 в минуту, гипотензия до 90-80 мм рт.ст., желтушность кожи и склер, боли в правом подреберье, снижение диуреза до 300-400 мл/сут, гипербилирубинемия в пределах 100 мкмоль/л, повышение уровня остаточного азота, мочевины, протеинурия, цилиндрурия. Гипонатриемия (менее 120 ммоль/л) может вызвать спутанность сознания, судороги, остановку дыхания, а при быстром снижении привести к псевдобульбарному параличу. Кроме того, вследствие обезвоживания повышается риск венозных тромбозов.
В дальнейшем в течение беременности при тяжелой рвоте повышается риск преждевременных родов, небольшой прибавки массы тела (менее 7 кг), СЗРП. При развитии энцефалопатии Вернике высок риск потери плода и мертворождений (до 60%).
Жизнеугрожающие осложнения при чрезмерной рвоте беременных:
► депрессия с аффективными расстройствами;
► спонтанные повреждения стенки пищевода, разрыв пищевода - синдром Бурхаве;
► гипопротромбинемия вследствие дефицита витамина К;
► осложнения, связанные с длительным парентеральным питанием;
► синдром Мэллори-Вейса - кровотечение, пневмоторакс, пневмомедиастинум, пневмоперикард;
► почечная недостаточность с необходимостью диализа;
► энцефалопатия Вернике (выраженный дефицит тиамина).
3. Диагностика рвоты беременных
Установить диагноз рвоты беременных несложно. Для выяснения степени тяжести рвоты беременных, помимо проведения клинического обследования больной, общего анализа крови и мочи, необходимо определение в динамике следующих показателей: в крови - содержания билирубина, остаточного азота и мочевины, Ht, электролитов (калий, натрий, хлориды), общего белка и белковых фракций, трансаминаз, показателей КОС, глюкозы, протромбина, в моче - уровня ацетона, уробилина, желчных пигментов, белка. При значительной дегидратации и сгущении крови могут отмечаться ложнонормальные показатели содержания Hb, эритроцитов, белка. При этом степень обезвоживания определяют по уровню Ht. Значение его выше 40% свидетельствует о выраженном обезвоживании.
Дифференциальная диагностика. Проявления раннего токсикоза необходимо дифференцировать от заболеваний других органов и систем, сопровождающихся похожей клинической симптоматикой (табл. 3). Кроме того, необходимо дифференцировать ранний токсикоз от пищевой токсикоинфекции, желчнокаменной болезни (ЖКБ), рака желудка, нейроинфекций и др. Следует помнить о необходимости дифференциальной диагностики поздней рвоты беременных (после 20 нед) с ПЭ и жировой дистрофией печени.
Таблица 3. Дифференциальная диагностика рвоты беременных
| Система | Диагноз | Диагностические признаки |
| Мочеполовая система | Инфекция мочевыводящих путей | Бактериологическое исследование средней порции мочи |
| Уремия | Мочевина и электролиты | |
| Пузырный занос | УЗИ матки, содержание ХГЧ | |
| ЖКТ | Гастрит, язвенная болезнь желудка и двенадцатиперстной кишки | АТ к Helictobacter pylori |
| Панкреатит | Амилаза, глюкоза крови, кальций | |
| Непроходимость кишечника | Рентгенологическое исследование кишечника (по жизненным показаниям!) | |
| Эндокринная система | Болезнь Аддисона | Мочевина электролиты, уровень кортизола (утренний!), проба с тетракозактидом (Синактеном*) короткого действия |
| Гипертиреоидизм | Выявление симптомов и признаков гиперфункции ЩЖ, определение в сыворотке крови содержания ТТГ, Т4, Т3; АТ к ТТГ, тиреопероксидазе | |
| Диабетический кетоацидоз | Содержание глюкозы в крови, кетоновые тела в моче, глюкозотолерантный тест | |
| ЦНС | Опухоли головного мозга | Клиническое неврологическое обследование, МРТ головного мозга (по жизненным показаниям) |
| Вестибулярные нарушения | Клиническое неврологическое обследование, МРТ головного мозга (по жизненным показаниям) | |
| Лекарственная интоксикация | Исследование крови на соответствующие вещества |
Лечение больных с легкой формой рвоты можно проводить амбулаторно, при рвоте средней тяжести и тяжелой - в стационаре. Большое значение необходимо придавать диете. В связи со снижением аппетита рекомендуют разнообразную пищу по желанию. Она должна быть легкоусвояемой, мягкой, сухой, с достаточным количеством соли, содержать большое количество витаминов (бананы, рис, яблочное пюре, тосты). Рекомендуется прием отвара имбиря и/или мелиссы до 1 л/сут. Его следует принимать в охлажденном виде, небольшими порциями каждые 2-3 ч, после еды не рекомендуется лежать. Необходимо создавать интервалы между приемами жидкой и твердой пищи в 20-30 мин, употреблять не менее 2 л охлажденных напитков. Показана минеральная щелочная вода в небольших объемах 5-6 раз в день. При рвоте средней степени назначают смеси для энтерального питания. Для нормализации функционального состояния коры головного мозга и устранения вегетативной дисфункции показаны центральная электроаналгезия, иглоукалывание, психо- и гипнотерапия. Этих немедикаментозных методов лечения может быть достаточно при лечении больных с легкой формой рвоты беременных, а при средней и тяжелой степени они позволяют ограничить объем лекарственной терапии.
Для нормализации функции ЦНС немаловажное значение имеют правильно организованный лечебно-охранительный режим, устранение отрицательных эмоций. При госпитализации больную необходимо поместить в отдельную палату, чтобы исключить рефлекторную рвоту.
Медикаментозное лечение при рвоте беременных должно быть комплексным:
► препараты, регулирующие функцию ЦНС и блокирующие рвотный рефлекс (антиэметики);
► инфузионные средства для регидратации, дезинтоксикации и парентерального питания;
► препараты, предназначенные для нормализации метаболизма. Следует помнить, что медикаментозная терапия рвоты средней и тяжелой степени должна проводиться парентерально вводимыми препаратами до достижения стойкого эффекта.
В начале лечения, учитывая небольшой срок гестации, для исключения отрицательного влияния на плодное яйцо целесообразно назначать немедикаментозные средства. В качестве монотерапии может использоваться пиридоксин в дозе 25 мг/сут. Применяют также артишока листьев экстракт (Хофитол*) по 2-3 таблетки 3 раза в день не менее 10 дней.
При отсутствии эффекта используют средства, непосредственно блокирующие рвотный рефлекс: препараты, воздействующие на различные нейромедиаторные системы продолговатого мозга: антигистаминные препараты - хлоропирамин (Супрастин*), дифенгидрамин (Димедрол*), доксиламин (Донормил*), нейролептики (галоперидол, дроперидол), производные фенотиазина - прометазин (Пипольфен*) (по 12,5-25 мг каждые 4-8 ч), прохлорперазин (по 5-10 мг 3-4 раза/сут), антагонист дофаминовых рецепторов домперидон (по 10 мг 3 раза/сут), а также прямые антагонисты дофамина - метоклопрамид (Церукал*) (по 5-10 мг 3 раза/сут), кроме того, применяют антагонисты серотониновых рецепторов - ондансетрон (по 4-8 мг 3-4 раза/сут).
Инфузионная терапия при рвоте включает использование кристаллоидов, коллоидов и средств для парентерального питания. Кристаллоиды предназначены для регидратации. Из кристаллоидов используют комплексные солевые растворы: натрия хлорида раствор сложный [калия хлорид + кальция хлорид + натрия хлорид] (Рингера раствор*), калия хлорид + натрия гидрокарбонат + натрия хлорид (Трисоль*), калия хлорид + натрия ацетат + натрия хлорид (Хлосоль*). Объем вводимых кристаллоидов должен составлять до 50% общего объема инфузии. Из коллоидов при снижении уровня общего белка в крови менее 50 г/л целесообразно использовать 5-10% раствор альбумина человека (Альбумин*) до 200-400 мл. Объем коллоидных растворов должен составлять 10-15% объема инфузии. Для парентерального питания применяют растворы декстрозы (Глюкозы*), аминокислот и жировые эмульсии общей энергетической ценностью до 1500 ккал/сут. С целью лучшего усвоения декстрозы целесообразно вводить инсулин в небольших дозах. Объем вводимых препаратов для парентерального питания должен составлять не менее 35-40% общего объема инфузии. Общий объем инфузионной терапии составляет 1-3 л в зависимости от тяжести токсикоза и массы тела пациентки. Критериями достаточности инфузионной терапии служат уменьшение обезвоживания и увеличение тургора кожи, нормализация величины Ht, увеличение диуреза.
На фоне инфузионной терапии назначают препараты, нормализующие метаболизм. С этой целью используют кофакторы биоэнергетического обмена: тиамин (Витамин В1*) (5% раствор 1 мл), пиридоксин (1 мл 1% и 5% раствора внутримышечно, внутривенно), фолиевую кислоту (по 0,001 г 3 раза в день), аскорбиновую кислоту (5 мл 5% раствора), фосфолипиды (Эссенциальные фосфолипиды*) (внутривенно медленно 5-10 мл).
При недостаточной эффективности комплексной терапии к лечению добавляют глюкокортикоиды: метилпреднизолон по 16 мг до 3 раз в день не более 2 дней, или преднизолон по 40 мг/сут, или гидрокортизон по 100 мг внутривенно до 3 раз в день не более 24 ч с последующим переходом на прием преднизолона по 5 мг внутрь не более 5 дней. При этом у пациенток отмечается улучшение общего самочувствия, появление и повышение аппетита, снижение тошноты и рвоты, уменьшается зависимость от парентеральной гидратации.
При лечении пациенток с тяжелой рвотой необходимо предпринимать меры профилактики тромбозов: эластичный медицинский трикотаж на нижние конечности и низкомолекулярные гепарины в профилактических дозах - эноксапарин натрия (Клексан*) 40 мг/сут.
Комплексную терапию продолжают до стойкого прекращения рвоты, нормализации общего состояния, постепенного увеличения массы тела. Лечение рвоты беременных легкой и средней степени почти всегда бывает эффективным. Чрезмерная рвота беременных в отсутствие эффекта от комплексной терапии в течение 3 сут - показание к прерыванию беременности.
Показания для прерывания беременности. Неблагоприятные признаки, свидетельствующие о неэффективности терапии и служащие показаниями для прерывания беременности: отсутствие эффекта комплексной терапии или ухудшение состояния, нарастающее обезвоживание организма, рвота более 25 раз в сутки и потеря массы тела более 8-10 кг, прогрессирующая кетонурия, нарушение КОС, выраженная тахикардия, нарушение функций ЦНС (адинамия, эйфория, бред), гипербилирубинемия (до 40-80 мкмоль/л), повышение концентрации ферментов печени, признаки печеночно-почечной недостаточности.
Слюнотечение (ptyalismus) заключается в повышенной саливации и потере значительного количества жидкости - до 1 л в сутки. Оно может быть самостоятельным проявлением токсикоза или сопровождать рвоту беременных. В развитии слюнотечения имеют значение не только изменения в ЦНС, но и местные нарушения в слюнных железах и протоках под влиянием гормональной перестройки. Известно, что эстрогены оказывают активирующее воздействие на эпителиальный покров полости рта, вызывая секрецию слюны. При выраженном слюнотечении понижается аппетит, ухудшается самочувствие, возникает мацерация кожи и слизистой оболочки губ, больная худеет, нарушается сон; вследствие значительной потери жидкости появляются признаки обезвоживания. При слюнотечении проводят в основном то же лечение, что и при рвоте (режим, психотерапия, физиотерапевтические процедуры, инфузии и др.). Рекомендуется лечение в стационаре, где создаются условия для соблюдения лечебно-охранительного режима, назначают средства, регулирующие функцию нервной системы, метаболизма, при обезвоживании - инфузионные препараты. Одновременно рекомендуется полоскание рта настоем шалфея лекарственного листьев, ромашки аптечной цветков, раце-ментола (Ментола*). При сильном слюнотечении можно применять атропин по 0,0005 г 2 раза в день. Для предупреждения мацерации кожу лица смазывают вазелином. Слюнотечение обычно поддается лечению, и после выздоровления беременность развивается нормально.
Источник: Акушерство / Стрижаков А.Н., Игнатко И.В., Давыдов А.И. - М. : ГЭОТАР-Медиа, 2020.
26.04.2020 | 21:50:13