МОЗ України. Додаток до наказу №1177. Комплексна медична допомога під час небажаної вагітності.
Раздел: Нормативы экстренной и неотложной помощи
/
II. Специализированная медицинская помощь. Клинические протоколы оказания помощи, протоколы диагностики и лечения, догоспитальный и госпитальный этап.
/
Акушерство и гинекология.
/
МОЗ України. Додаток до наказу №1177. Комплексна медична допомога під час небажаної вагітності.
ЗАТВЕРДЖЕНО
Наказ Міністра охорони здоров'я України
31.12.2010 N 1177
Наказ Міністра охорони здоров'я України
31.12.2010 N 1177
Клінічний протокол "Комплексна медична допомога
під час небажаної вагітності"
під час небажаної вагітності"
Вступ
Згідно з ключовими міжнародними документами та положеннями аборт не є методом планування сім'ї, але в разі прийняття жінкою рішення щодо переривання вагітності у термін, дозволений законодавством, послуги мають бути надані з використанням безпечних методик та дотриманням репродуктивних прав жінки. Право жінки на безпечний аборт закріплено в матеріалах Міжнародної конференції з питань народонаселення і розвитку (Каїр, 1994 р.) та Четвертої Всесвітньої конференції зі становища жінок (Пекін, 1995 р.), що схвалені Україною та лягли в основу нормативно-правової бази з питань збереження репродуктивного здоров'я.
Незважаючи на позитивну динаміку зниження частоти абортів в Україні, вони все ще залишаються одним із методів регуляції народжуваності. Небажана вагітність у 85 - 92 % закінчується штучним перериванням вагітності (абортом) за бажанням жінки. Аборти, які виконуються із застосуванням небезпечних методик (дилатація та кюретаж та інші) є причиною ускладнень, що негативно впливають на стан репродуктивного здоров'я жінки та завдають значних економічних збитків.
Впровадження концепції безпечного аборту є пріоритетною у всьому світі, що суттєво впливає на зниження рівня материнської смертності та ускладнень. Використання нових науково обґрунтованих технологій переривання небажаної вагітності, до- та після- абортне консультування, профілактика інфекційних ускладнень дають можливість убезпечити жінку і зберегти її репродуктивне здоров'я.
Медико-організаційні технології Протоколу базуються на даних доказової медицини, рекомендаціях ВООЗ, міжнародного і вітчизняного досвіду та ґрунтуються на клієнт-орієнтованому підході, принципах дотримання репродуктивних прав.
Протокол відображає державну політику, що проводиться в країні в галузі охорони здоров'я, з урахуванням існуючих законодавчих актів та є для медичних спеціалістів засобом підтримки надання високої якості послуг, орієнтованих одночасно на потреби населення.
Перелік скорочень
| АТ | Артеріальний тиск |
| БДВ | Без додаткового визначення |
| ВА | Вакуум-аспірація |
| ВІЛ | Вірус імунодефіциту людини |
| ВООЗ | Всесвітня організації охорони здоров'я |
| ВМК | Внутрішньоматковий контрацептив |
| ДЕ | Дилатація/евакуація |
| ЖК | Жіноча консультація |
| ЗОЗ | Заклад охорони здоров'я |
| ЕВА | Електрична вакуум-аспірація |
| КМУ | Кабінет Міністрів України |
| КОК | Комбіновані оральні контрацептиви |
| КПР | Контрацептиви прогестогенового ряду |
| МА | Медикаментозний аборт |
| МВА | Мануальна вакуум-аспірація |
| МОЗ | Міністерство охорони здоров'я |
| РЗ | Репродуктивне здоров'я |
| РКД | Рандомізоване контрольоване дослідження |
| ССЗ | Серцево-судинні захворювання |
| УЗД | Ультразвукове дослідження |
| ІПСШ | Інфекції, що передаються статевим шляхом |
| ПС | Планування сім'ї |
| РП | Репродуктивні права |
| ХГ | Хоріонічний гонадотропін |
| ЦПС | Центр планування сім'ї |
| УКПМД | Уніфікований клінічний протокол медичної допомоги |
| ЛПМД | Локальний протокол медичної допомоги |
А.1 ПАСПОРТНА ЧАСТИНА
А.1.1 Діагноз
Аборт (штучне переривання вагітності)
А.1.2 Шифр за МКХ-10:
O04 Медичний аборт
Включені:переривання вагітності:
- легальне
- за медичними показаннями
O05 Інші види аборту
O06 Неуточнений аборт
Включено:штучний аборт БДВ
O07 Невдала спроба аборту
Включено:невдала спроба штучного аборту
Виключено:неповний аборт (O03 - O06)
O08.0 Інфекція статевих шляхів і тазових органів внаслідок аборту, позаматкової та молярної вагітності
Виключені:
- септична або септикопіємічна емболія (O08.2)
- інфекція сечових шляхів (O08.8)
A.1.3 Для кого призначений протокол (потенційні користувачі):
Лікарі-акушери-гінекологи, анестезіологи-реаніматологи, лікарі загальної практики - сімейні лікарі, медичні сестри, акушерки, сестри медичні - анестезисти, медичні психологи, керівники ЗОЗ різних форм власності та підпорядкування, організатори охорони здоров'я.
A.1.4 Мета протоколу:
Надання комплексної допомоги під час небажаної вагітності, збереження та поліпшення репродуктивного здоров'я жінок шляхом підвищення якості та ефективності послуг, які надаються у системі охорони здоров'я для профілактики небажаної вагітності, проведення безпечної процедури (операції) її переривання та заходів щодо попередження можливих ускладнень.
A.1.5 Дата складання протоколу: 2010 р.
A.1.6 Дата перегляду протоколу: 2013 р.
A.1.7 Список та контактна інформація осіб, які брали участь у розробці протоколу.
| Персона | Посада | Тел./факс |
| Моісеєнко Раїса Олександрівна | Начальник Головного управління охорони здоров'я Київського МДА | (044) 2784041 м. Київ |
| Коломейчук Валентина Миколаївна | начальник відділу акушерсько-гінекологічної допомоги Департаменту материнства, дитинства та санаторного забезпечення МОЗ України | (044) 2533487 м. Київ |
| Сінєнко Наталія Олександрівна | головний спеціаліст Департаменту материнства, дитинства та санаторного забезпечення МОЗ України | (044) 2533487 м. Київ |
| Чибісова Ірина Володимирівна | головний спеціаліст Департаменту материнства, дитинства та санаторного забезпечення МОЗ України | (044) 2533487 м. Київ |
| Камінський В'ячеслав Володимирович | головний позаштатний спеціаліст МОЗ України зі спеціальності "акушерство та гінекологія", завідувач кафедри акушерства, гінекології та репродуктології НМАПО ім. П. Л. Шупика, професор | (044) 4119719 м. Київ |
| Татарчук Тетяна Феофанівна | головний позаштатний спеціаліст МОЗ України зі спеціальністю "Дитяча гінекологія", завідувач відділення ендокринної гінекології, заступник директора з наукової роботи ДУ "Інститут педіатрії, акушерства і гінекології НАМН України", професор | (044) 4830940 м. Київ |
| Думчева Анастасія Юріївна | спеціаліст програми політик та систем охорони здоров'я в країнах, Бюро ВООЗ в Україні | (044) 4258828 м. Київ |
| Гойда Ніна Григорівна | проректор з лікувальної роботи НМАПО ім. П. Л. Шупика, професор | (044) 2054948 м. Київ |
| Жук Світлана Іванівна | завідувач кафедри акушерства, гінекології та медицини плода НМАПО ім. П. Л. Шупика, професор | (044) 5036508 м. Київ |
| Сало Надія Йосипівна | директор з клінічних питань проекту "Разом до здоров'я" | (044) 5811520 м. Київ |
| Кулік Олександр Олександрович | головний акушер-гінеколог УОЗ Вінницької обласної державної адміністрації | (0432) 661205 м. Вінниця |
| Глазков Ілля Сергійович | головний позаштатний акушер-гінеколог МОЗ АР Крим, головний лікар пологового будинку N 2, м. Сімферополь | (0652) 440462 м. Сімферополь |
| Дубоссарська Зінаїда Михайлівна | завідувач кафедри акушерства та гінекології Дніпропетровської медичної академії, професор | (0562) 685307 м. Дніпропетровськ |
| Вовк Ірина Борисівна | завідувач відділення планування сім'ї ДУ "Інститут педіатрії, акушерства і гінекології НАМН України", професор | (044) 4838423 м. Київ |
| Посохова Світлана Петрівна | заступник головного лікаря Одеської обласної клінічної лікарні, професор | (048) 7558328 м. Одеса |
| Квашенко Валентина Павлівна | заступник генерального директора по науці Донецького державного медичного університету, професор | (0622) 584216 м. Донецьк |
| Майструк Галина Павлівна | голова правління БФ "Здоров'я жінки та планування сім'ї", м. Київ | (044) 5965099 м. Київ |
| Банніков Володимир Іванович | керівник програм міжнародної федерації планування сім'ї в Україні (IPPF), м. Київ | (044) 5965099 м. Київ |
| Ошовська Тетяна Тихонівна | керівник Вінницького обласного центру планування сім'ї | (0432)352060 м. Вінниця |
| Чечельницький Олег Євгенійович | завідувач відділення реанімації та інтенсивної терапії лікарні "Ісіда-IVF", м. Київ | (044) 2512103 м. Київ |
| Дудіна Олена Олександрівна | завідуюча відділом охорони материнства та дитинства ДУ " Український інститут стратегічних досліджень" | |
Рецензенти
| Персона | Посада | Тел./факс |
| Юзько Олександр Миколаївич | директор УДІР НМАПО ім. П. Л. Шупіка, професор | (044) 4894935 м. Київ |
| Кравцова Валентина Олександрівна | завідуюча гінекологічним відділенням Броварської ЦРЛ | (04494) 50536 м. Бровари, Київська область |
Протокол схвалено:
ЗЦЗМС ДУ "Український інститут громадського здоров'я МОЗ України" 22 липня 2010 р.
ДП "Державний Експертний Центр МОЗ України", Департамент стандартизації медичних послуг 20 грудня 2010 року.
A.1.8 Епідеміологічна інформація
Небажана вагітність - результат низки обставин, що пов'язані з особистими факторами та соціально-економічним розвитком і ситуацією в країні, міжстатевими відносинами, рівнем освіти, доступністю і якістю інформації з питань планування сім'ї та фактичного використання сучасних методів контрацепції.
За даними ВООЗ, щороку у всьому світі у 6 млн. жінок настає небажана вагітність.
За даними МОЗ України, у 2009 р. зареєстровано 127541 випадок небажаної вагітності (10,66 на 1000 жінок фертильного віку), що значно перевищує рівень в країнах Європейського Союзу (в середньому 5,0 на 1000 жінок репродуктивного віку).
Стратегічна оцінка політики, програм та досліджень "Аборти та контрацепція в України" (ВООЗ, МОЗ України, 2008) свідчить, що понад 32 % заміжніх жінок та приблизно 38 % одружених чоловіків не використовують сучасні засоби запобігання небажаній вагітності.
Небажана вагітність, незважаючи на значні зусилля служб планування сім'ї щодо її зниження, залишається однією з актуальних проблем. Методики переривання небажаної вагітності, які в основному використовуються в Україні, є небезпечними і призводять до різних порушень репродуктивного здоров'я жінок, зокрема фертильності жінки, перебігу наступних вагітностей та пологів. Спостерігаються випадки смерті жінок, які пов'язані з перериванням вагітності небезпечними методами.
А.2 ЗАГАЛЬНА ЧАСТИНА
А.2.1. Для установ, що надають первинну медичну допомогу
| Положення протоколу | Обґрунтування | Необхідні дії |
| 1. Первинна профілактика | | |
| 1.1 Організація та забезпечення діючої системи інформаційно- просвітницьких заходів щодо профілактики небажаної вагітності. | На думку експертів жінкам та їх партнерам необхідно рекомендувати дотримуватись правил поведінки щодо профілактики небажаної вагітності, використовуючи засоби сучасної контрацепції. | Обов'язкові: 1. Розробити та розповсюджувати інформаційні матеріали для жінок та чоловіків, в яких вказати правила поведінки щодо профілактики небажаної вагітності, факторів ризику і можливих ускладнень, методів переривання вагітності, правах пацієнтки при перериванні небажаної вагітності. Бажані: 1. Виявити шляхом доброзичливої і довірливої бесіди питання щодо репродуктивного вибору жінки з метою надати допомогу в прийнятті виваженого рішення. |
| 2. Діагностика | | |
| 2.1 Діагностика вагітності та обстеження. | Надмірне, необґрунтоване призначення лабораторних, інструментальних та інших досліджень знижує доступність проведення операції (процедури) переривання небажаної вагітності у малих строках (А). | Обов'язкові: 1. Загальне та гінекологічне обстеження (розділ А.3.3). Бажані: 1. Застосувати тест-систем для ранньої діагностики вагітності (у разі сумніву щодо наявності вагітності). |
| 3. Переривання вагітності | | |
| 3.1 Вирішення питання щодо термінів і методів штучного переривання небажаної вагітності. | На думку експертів необхідно встановити ефективну систему направлень, яка гарантує високу якість послуг, регулярно відстежує та забезпечує подальше спостереження за пацієнткою. Переривання вагітності здійснюється в ЗОЗ, які надають вторинну (третинну) стаціонарну допомогу незалежно від їх форми власності та підпорядкування, за місцем звернення пацієнтки. | Обов'язкові: 1. Для переривання небажаної вагітності скерувати пацієнтку до акредитованого ЗОЗ II та III рівнів. |
| 4. Подальше спостереження | | |
| 4.1 Організація роботи центрів та кабінетів планування сім'ї, клінік сімейної медицини та інших ЗОЗ щодо спостереження жінок після переривання небажаної вагітності, профілактики небажаної вагітності, консультування з інших питань планування сім'ї. | За даними ВООЗ, у більшості випадків у разі кваліфікованого проведення процедури (операції) штучного переривання небажаної вагітності безпечними методами, як правило, не відбувається негативних наслідків порушення стану репродуктивного здоров'я. На думку експертів, жінкам та їх партнерам необхідно рекомендувати дотримуватись правил поведінки щодо профілактики небажаної вагітності, використовуючи засоби сучасної контрацепції. | Обов'язкові: 1. Сприяти виконанню пацієнтками, що перенесли переривання вагітності і мали ускладнення, всіх рекомендацій фахівців. Бажані: 1. Надати інформацію по кожному сучасному методу контрацепції, яка включає: - механізм дії обраного методу; - правила використання; - ефективність методу; - переваги і недоліки методу; - неконтрацептивні властивості; - зворотність методу; - можливі побічні ефекти; - стани, що потребують звернення до лікаря. |
А.2.2 Для установ, що надають вторинну (третинну) стаціонарну допомогу
| Положення протоколу | Обґрунтування | Необхідні дії | |
| 1. ДОГОСПІТАЛЬНИЙ ЕТАП | | | |
| 1.1 Організація та забезпечення діючої системи інформаційно-просвітницьких заходів щодо профілактики небажаної вагітності. | На думку експертів, жінкам та їх партнерам необхідно рекомендувати дотримуватись правил поведінки щодо профілактики небажаної вагітності, використовуючи засоби сучасної контрацепції. | Обов'язкові: 1. Розробити та розповсюджувати інформаційні матеріали для жінок та чоловіків, в яких вказати правила поведінки щодо профілактики небажаної вагітності, факторів ризику і можливих ускладнень, методів переривання вагітності, правах пацієнтки при перериванні небажаної вагітності. | |
| 1.2 Розробка та впровадження чіткої інформаційно-просвітницької стратегії з метою інформування населення щодо запропонованих послуг. | На думку експертів ЗОЗ повинні надавати послуги щодо штучного переривання вагітності з використанням безпечних сучасних методик та дотриманням репродуктивних прав (надання інформації, конфіденційність, повага до пацієнтки та інше). | Обов'язкові: 1. Заохочувати звернення жінок до ЗОЗ на ранніх термінах вагітності. 2. При проведенні процедури (операції) переривання небажаної вагітності використовувати безпечні сучасні методики. Бажані: 1. Виявити шляхом доброзичливої і довірливої бесіди питання щодо репродуктивного вибору жінки з метою надати допомогу в прийнятті виваженого рішення. | |
| 1.2 Вирішення питання щодо термінів і методів штучного переривання небажаної вагітності. | Штучне переривання небажаної вагітності у термін до 12 тижнів здійснюється в акредитованому ЗОЗ II та III рівнів, за поінформованим бажанням жінки, згідно наказу МОЗ України від 20.07.2006 N 508 "Про затвердження Інструкції про порядок проведення операції штучного переривання вагітності, форм первинної облікової документації та інструкції щодо їх заповнення", зареєстрованого в Міністерстві юстиції України 25 жовтня 2006 року N 1155/13029 (надалі - наказ МОЗ від 20.07.2006 N 508). | Обов'язкові: 1. Використовувати інформаційний листок "Пам'ятка для пацієнтки" перед штучним перериванням вагітності (додаток 1). 2. Проводити консультування щодо факторів ризику і можливих ускладнень переривання небажаної вагітності, методів переривання небажаної вагітності з метою прийняття жінкою особистого рішення без будь-якого тиску. | |
| 2. ГОСПІТАЛІЗАЦІЯ | | | |
| 2.1 Штучне переривання небажаної вагітності. Умови. Необхідна документація. 2.2 Госпіталізація пацієнтки в гінекологічний стаціонар у випадку ускладнень, які можливі під час та після проведення процедури (операції) в амбулаторних умовах. | На думку експертів необхідно створити умови, коли забезпечується приватна обстановка для спілкування жінки з медичним працівником та виконання процедури (наприклад, шляхом виконання окремо взятої процедури в одному приміщенні за певний проміжок часу). Штучне переривання вагітності здійснюється якомога раніше, в залежності від обраного методу у денному стаціонарі жіночої консультації або в гінекологічному стаціонарі. | Обов'язкові: 1. Дані обстеження та відомості про переривання вагітності в I триместрі у денному стаціонарі жіночої консультації заносяться до медичної карти амбулаторного хворого (форма N 025-о), журналу запису амбулаторних операцій (форма N 069/о), затверджених наказом МОЗ України від 27.12.99 N 302 та до медичної карті переривання вагітності (форма N 003-1/о). 2. У гінекологічному стаціонарі відомості про переривання вагітності в I триместрі реєструються в Журналі обліку прийому хворих у стаціонарі (форма N 001/о), медичній карті переривання вагітності (форма N 003-1/о), журналі запису оперативних втручань у стаціонарі, затверджених наказом МОЗ України від 26.07.99 N 184. 3. Кожна пацієнтка, яка госпіталізується для штучного переривання вагітності у II триместрі, реєструється у журналі обліку приймання вагітних, роділь та породіль (форма N 002/о), затвердженому наказом МОЗ України від 13.02.2006 N 67. На кожну пацієнтку заповнюється медична карта стаціонарного хворого (ф. 003/о), затверджена наказом МОЗ України від 26.07.99 N 184. Відомості про проведену операцію штучного переривання вагітності у II триместрі заносяться до журналу запису оперативних втручань у стаціонарі (ф. 008/о). Результат патолого-анатомічного висновку підклеюється до медичної карти стаціонарного хворого (ф. 003/о) та відображається у виписному епікризі. 4. Своєчасно забезпечити госпіталізацію пацієнтки в стаціонар у випадку ускладнень, які можливі під час та після проведення процедури (операції) в амбулаторних умовах (розділ А.3.4.5). 5. При наявності ускладнень після переривання вагітності заповнюється статистичний талон для реєстрації заключних (уточнених) діагнозів (форма N025-2/о), затверджений наказом МОЗ України від 27.12.99 N 302. Бажані: 1. Виконувати процедуру (операцію) штучного переривання вагітності без затримки (по можливості, в день звернення пацієнтки), але не пізніше трьох днів після отримання результатів обстеження. | |
| 3. ДІАГНОСТИКА | | | |
| 3.1 Діагностика вагітності та обстеження в I триместрі. | Надмірне, необґрунтоване призначення лабораторних, інструментальних та інших досліджень знижує доступність проведення операції (процедури) переривання небажаної вагітності у малих строках (А). | Обов'язкові: 1. Загальне та гінекологічне обстеження (розділ А.3.3). 2. Необхідні лабораторні та інструментальні (А): - визначення мікробіоценозу піхви (мазок на флору); - група крові та резус-фактор у першовагітної. За показаннями: - загальний аналіз крові; - кров на RW; - група крові та резус-фактор; - аналіз крові на ВІЛ (за добровільною згодою після дотестового консультування); - цитологічне дослідження клітин шийки матки (при першому зверненні у поточному році); - при наявності екстрагенітальної патології обстеження згідно з відповідним протоколом; - визначення рівня ХГ у крові (при підозрі на позаматкову вагітність або завмерлу); - УЗД (у разі необхідності для підтвердження терміну вагітності, при підозрі на позаматкову вагітність або міхуровий занос). | |
| 3.2 Обстеження при перериванні вагітності в II триместрі. | Штучне переривання вагітності у термін вагітності після 12 до 22 тижнів за наявності підстав, затверджених постановою Кабінету Міністрів України від 15.02.2006 N 144 "Про реалізацію статті 281 Цивільного кодексу України", зазначених у переліку (додаток 3), здійснюється в стаціонарному відділенні ЗОЗ III рівня та проводиться лікарем-акушером- гінекологом, який пройшов відповідну підготовку та має навички. | Обов'язкові: 1. Загальне та гінекологічне обстеження (розділ А.3.3). 2. Лабораторні та інструментальні: - визначення мікробіоценозу піхви (мазок на флору); - група крові та резус-фактор; - кров на RW та HBS; - аналіз крові на ВІЛ (за добровільною згодою після дотестового консультування) - загальний аналіз крові; - коагулограма; - біохімічне дослідження крові (глюкоза, білірубін, загальний білок, холестерин, сечовина, креатинін); - загальний аналіз сечі; - огляд терапевта, при наявності екстрагенітальної патології консультація відповідних спеціалістів з додатковим обстеженням; - УЗД (для визначення строку вагітності перед процедурою (операцією) та перед випискою). | |
| 4. ПЕРЕРИВАННЯ ВАГІТНОСТІ | 4.1. Штучне переривання вагітності у I триместрі (до 12 повних тижнів) | | |
| 4.1.1 Медикаментозний аборт (МА) | Медикаментозний аборт - безпечний та ефективний метод переривання вагітності до 9 тижнів (до 63 днів з першого дня останньої менструації) за допомогою медикаментозних препаратів антипрогестагенової дії (міфепристон) та простагландинів (мізопростол). На сучасному етапі організації акушерсько-гінекологічної допомоги в Україні проведення МА в терміні з 7 до 9 тижнів (з 49 до 63 днів з першого дня останньої менструації) є оптимальним в умовах гінекологічного стаціонару. Ефективність МА залежить від якісного консультування та чіткого взаєморозуміння між лікарем та пацієнткою протягом всієї процедури. | Обов'язкові: 1. Провести передабортне консультування щодо особливостей застосування лікарських засобів, перебігу процедури та знеболювання. 2. Підтвердити відсутність протипоказань до проведення процедури. 3. Виконати процедуру відповідно до методики. 4. Запропонувати препарати для знеболення (розділ А.3.4.3). 5. Для підтвердження факту завершення аборту - огляд через 10 - 14 днів. 6. При відсутності ефекту - хірургічне втручання (ВА). 7. Провести після переривання першої вагітності (якщо термін гестації більше 6 тижнів) жінкам з резус-негативним типом крові імунізацію антирезусним імуноглобуліном за відповідною методикою. | |
| 4.1.2 Метод вакуумної аспірації (ВА): мануальний (МВА) та електричний (ЕВА) | ВА є одним з безпечних хірургічних методів штучного переривання вагітності до 12 тижнів. ВА впроваджується на заміну методу вишкрібання (кюретажу) стінок порожнини матки, який є травматичним та небезпечним для здоров'я жінки. Перевагою методу є низький відсоток ускладнень, зокрема: травматизму шийки та матки, кровотечі, інфекційних ускладнень. ВА виключає необхідність проведення рутинного кюретажу стінок порожнини матки. Методика МВА є більш переважною за рахунок використання шприца-аспіратора та гнучких пластикових канюль, зменшення ризику перфорації стінки матки та пошкодження базального шару ендометрія. Переваги місцевої анестезії перед внутрішньовенним наркозом полягають в зменшенні часу відновлення функцій організму, а постійне перебування жінки в свідомому стані дозволяє медичному фахівцю попередити виникнення можливих ускладнень. Загальна анестезія не рекомендується як рутинний метод, оскільки пов'язана з високими ризиками побічних ефектів в порівнянні з іншими методами знеболювання (ВООЗ, 2004). | Обов'язкові: 1. Провести передабортне консультування щодо особливостей перебігу процедури та знеболювання. 2. Підтвердити відсутність протипоказань до проведення процедури. 3. Призначити антибіотикопрофілактику (розділ А.3.4.4). 4. Виконати процедуру відповідно до методики із знеболюванням (розділ А.3.4.3). 5. Дослідити видалені тканини. 6. Організувати нагляд медичного персоналу за пацієнткою не менше 2 годин після процедури. 7. Провести після переривання першої вагітності (якщо термін гестації більше 6 тижнів) жінкам з резус-негативним типом крові імунізацію антирезусним імуноглобуліном за відповідною методикою. | |
| 4.1.3 Метод дилатації та кюретажу (ДК). Операція розширення шийки матки (дилатація) та вишкрібання стінок порожнини матки (кюретаж). | Метод ДК передбачає розширення шийки матки за допомогою механічних розширювачів Гегара або фармакологічних засобів з наступним використанням металевих кюреток для вишкрібання стінок порожнини матки. Використання методу ДК допустиме лише за відсутності можливості проведення переривання вагітності медикаментозними засобами або методами МВА або ЕВА. | Обов'язкові: 1. Провести передабортне консультування щодо особливостей перебігу операції та знеболювання. 2. Підтвердити відсутність протипоказань до проведення операції (розділ А.3.4.2.2) 3. Призначити антибіотикопрофілактику (розділ А.3.4.4). 4. Виконати операцію відповідно до методики із знеболюванням (розділ А.3.4.3). 5. Дослідити видалені тканини. 6. Організувати нагляд медичного персоналу за пацієнткою не менше 2 годин після процедури. 7. Провести після переривання першої вагітності (якщо термін гестації більше 6 тижнів) жінкам з резус-негативним типом крові імунізацію антирезусним імуноглобуліном за відповідною методикою. | |
| 4.2. Штучне переривання вагітності у II триместрі (від 12 до 22 тижнів) | | | |
| 4.2.1. Медикаментозний аборт (МА) | За даними ВООЗ, найбезпечнішим та найефективнішим методом переривання вагітності у II триместрі є МА. | Обов'язкові: 1. Провести передабортне консультування щодо особливостей застосування лікарських засобів і перебігу процедури. 2. Підтвердити відсутність протипоказань до проведення процедури. 3. Призначити антибіотикопрофілактику (розділ А.3.4.4). 4. Запропонувати препарати для знеболення (розділ А.3.4.3). 5. Виконати процедуру відповідно до методики 6. Провести після переривання першої вагітності жінкам з резус-негативним типом крові імунізацію антирезусним імуноглобуліном за відповідною методикою. Бажані 1. Кюретаж стінок порожнини матки проводиться при наявності клінічних ознак, які вказують на факт неповного аборту. | |
| 4.2.2. Хірургічний метод ДЕ (дилатація/евакуація) з попередньою підготовкою шийки матки). | Використання методу ДЕ рекомендоване за відсутності можливості проведення переривання вагітності медикаментозним методом (МА). | Обов'язкові: 1. Провести передабортне консультування щодо особливостей підготовки, перебігу операції та знеболювання. 2. Підтвердити відсутність протипоказань до проведення операції. 3. Підготовити шийку матку (розділ А.3.4.2.2) 4. Призначити антибіотикопрофілактику (розділ А.3.4.4). 5. Виконати операцію відповідно до методики із знеболюванням (розділ А.3.4.3). 6. Дослідити видалені тканини. 7. Організувати нагляд медичного персоналу за пацієнткою не менше 24 годин після процедури. 7. Провести після переривання першої вагітності жінкам з резус-негативним типом крові імунізацію антирезусним імуноглобуліном за відповідною методикою. | |
| 4.2.3. Інші методи переривання вагітності | Використання інших методів рекомендоване лише за відсутності можливості проведення переривання вагітності МА. | Бажані 1. Введення ендоцервікально гелю з динопростоном (з метою підготовки шийки матки) з наступною індукцією скоротливої діяльності матки шляхом внутрішньовенного введення розчину динопростону відповідно до способу застосування та доз, що затверджені інструкцією фірми-виробника. | |
| 5. ВИПИСКА З РЕКОМЕНДАЦІЯМИ НА ПІСЛЯГОСПІТАЛЬНИЙ ПЕРІОД | | | |
| 5.1 Організація роботи центрів та кабінетів планування сім'ї, клінік сімейної медицини та інших ЗОЗ щодо спостереження жінок після переривання небажаної вагітності, профілактики небажаної вагітності консультування з інших питань планування сім'ї. | Працівники ЗОЗ мають надати чітку інформацію (адреса, контактні телефони) у разі необхідності звернення при виникненні ускладнень. На думку експертів, необхідно встановити ефективну систему взаємодії між ЗОЗ всіх рівнів, яка забезпечує подальше спостереження за пацієнткою. На думку експертів, жінкам та їх партнерам необхідно рекомендувати дотримуватись правил поведінки щодо профілактики небажаної вагітності, використовуючи засоби сучасної контрацепції. | Обов'язкові: 1. Використовувати інформаційний листок "Пам'ятка для пацієнтки" після штучного переривання вагітності (додаток N 2). Бажані Надати інформацію по кожному сучасному методу контрацепції: - механізм дії обраного методу; - правила використання; - ефективність методу; - переваги і недоліки методу; - неконтрацептивні властивості; - зворотність методу; - можливі побічні ефекти; - стани, що потребують звернення до лікаря. | |
| 6. РЕАБІЛІТАЦІЯ | | | |
| 6.1 Диспансеризація жінок, які мали ускладнення після переривання небажаної вагітності. | За даними ВООЗ, у більшості випадків у разі кваліфікованого проведення процедури (операції) штучного переривання небажаної вагітності безпечними методами, як правило, не відбувається негативних наслідків порушення стану репродуктивного здоров'я. | Обов'язкові: 1. Взяти на диспансерне спостереження. 2. Розробити індивідуальний план реабілітації. 3. Провести відповідні лікувально- профілактичні заходи згідно плану. Бажані 1. При порушенні менструальної функції слід вжити заходи для її відновлення за допомогою відповідних гормональних засобів (насамперед, КОК). | |
А.3 ЕТАПИ ДІАГНОСТИКИ І ЛІКУВАННЯ
Алгоритм організації медичної допомоги, пов'язаноїз операцією штучного переривання небажаної вагітності.
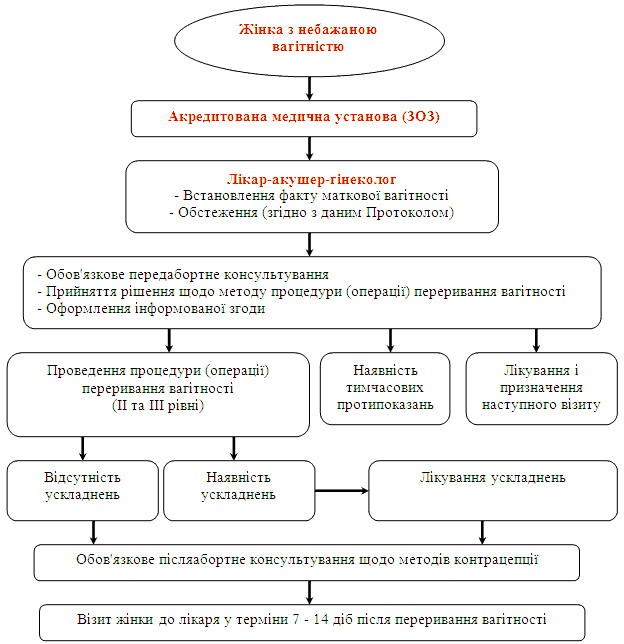
А.3.1 Правові та етичні засади проведення процедури штучного переривання вагітності
Дотримання чинного законодавства:
Штучне переривання вагітності у I триместрі (у термін до 12 тижнів)здійснюється за поінформованим бажанням жінки (ст. 281 Цивільного кодексу України).
Штучне переривання вагітності у пацієнтки віком до 14 років або у недієздатної особи здійснюється за заявою її законних представників (ст. 284 Цивільного кодексу України).
Штучне переривання вагітності у пацієнтки, яка досягла 14 років, здійснюється за її згодою (ст. 284 Цивільного кодексу України).
У зв'язку з процедурою (операцією) штучного переривання вагітності на бажання жінки листок непрацездатності видається на 3 дні з урахуванням дня операції. У разі виникнення ускладнень під час процедури (операції) чи у післяабортному періоді листок непрацездатності видається на весь період тимчасової непрацездатності.
У випадках переривання вагітності з інших причин листок непрацездатності видається для госпіталізації жінки на весь період непрацездатності
Штучне переривання вагітності у II триместрі здійснюється відповідно до Переліку підстав, за наявності яких можливе штучне переривання вагітності,
строк якої становить від 12 до 22 тижнів, затвердженого постановою Кабінету Міністрів України від 15.02.2006 N 144 "Про реалізацію статті 281 Цивільного кодексу України" (додаток).
Незаконне штучне переривання вагітності особою, яка не має спеціальної медичної освіти, карається штрафом від 50 до 100 неоподаткованих мінімумів доходів громадян або громадськими роботами на строк від 100 до 240 годин, або виправними роботами строком до 2 років, або обмеженням свободи строком до 2 років. У випадку незаконного штучного переривання вагітності, наслідком якого є тривалі розлади здоров'я жінки, безпліддя або смерть потерпілої, особа, яка зробила аборт, карається обмеженням свободи строком до 5 років з позбавленням права займати визначені посади або займатися визначеною діяльністю строком до 3 років або без такого (ст. 134 Кримінального кодексу України).
Дотримання конфіденційності / лікарської таємниці:
Медичні працівники зобов'язані забезпечити збереження інформації, отриманої від пацієнтки, та не допустити її розголосу іншим особам.
Медичні працівники та інші особи, яким у зв'язку з виконанням професійних або службових обов'язків стало відомо про хворобу, медичне обстеження, огляд та їх результати, інтимну і сімейну сторони життя громадянина, не мають права розголошувати ці відомості, крім передбачених законодавчими актами випадків (ст. 40 Закону України "Основи законодавства України про охорону здоров'я").
Не підлягають розголошенню відомості, що стосуються лікарської таємниці, крім випадків, передбачених Законом (ст. 46 Закону України "Про інформацію").
Етики:
Медичні працівники повинні поважати гідність клієнтки та пам'ятати про ставлення до пацієнтки з повагою і зуміти допомогти їй зберегти свою гідність.
Прийняття вільного і інформованого рішення:
Пацієнтка має право висловити свою точку зору та прийняти самостійне рішення після одержання повної, достовірної та чіткої інформації щодо процедури (операції), ризиків та можливих ускладнень.
Необхідно усвідомлювати, що пацієнтки не завжди розуміють надану їм інформацію у повній
мірі.
Дуже важливо приділити жінці достатній час, проводити консультування за умов, коли вона може задавати питання і одержувати роз'яснення на незрозумілі для неї питання щодо непланованої вагітності.
Інформація не повинна бути залякуючою, засуджуючою та спонукаючою жінку до примусового рішення.
А.3.2 Принципи консультування пацієнтки перед і після проведення процедури штучного переривання вагітності
Принципи спілкування:
Відношення до пацієнтки має бути доброзичливим, уважним, підтримуючим незалежно від репродуктивного вибору, віку, соціального та матеріального статусу.
Спілкування має базуватись на повазі до жінки та її репродуктивного вибору.
Недопустимим є засуджуюче та принижуюче гідність ставлення до пацієнтки.
Первинне консультування обов'язково проводиться при першому зверненні пацієнтки з приводу небажаної вагітності.
Необхідно враховувати вразливість незаможних дівчат-підлітків та ВІЛ-позитивних жінок.
Слід пам'ятати, що для консультування дівчат-підлітків можливо залучення психолога.
А.3.2.1 Передабортне консультування
Уточнення наступних питань:
Чи планує жінка зберегти вагітність, віддати дитину на усиновлення чи зробити штучне переривання?
Чи отримає підтримку, якщо вирішить зберегти вагітність чи зробить штучне переривання?
Чи не примушують жінку до штучного переривання вагітності?
Чи знає вона юридичні (правові) аспекти штучного переривання вагітності та про необхідність підписати форму інформованої згоди?
Які причини підштовхнули її на штучне переривання вагітності, включаючи соціально-культурні та економічні обставини?
Уточнення цих причин не обов'язкове та проводиться лише в тому випадку, коли розмова йде
в цьому напрямку.
Більшість жінок не хочуть відповідати на подібні запитання і їх думку потрібно враховувати.
Алгоритм проведення бесіди:
У процесі консультування важливо пояснити, наскільки безпечніше і ефективніше робити переривання вагітності при малому строку.
Усі жінки з позитивною реакцією на ВІЛ-інфекцію повинні бути поінформовані про небезпеку передачі інфекції новонародженим дітям і наявність профілактики вертикальної трансмісії та здатність народити здорову дитину для того, щоб у них була потреба прийняти інформоване рішення щодо збереження або переривання вагітності.
Слід пам'ятати, що дієздатна особа для звернення по медичну допомогу не потребує отримання згоди (дозволу) від будь-якої третьої сторони, зокрема від чоловіка або партнера.
Під час консультування необхідно надати інформацію щодо методів планування сім'ї, які жінка може використовувати після операції (процедури) переривання вагітності.
Необхідно враховувати, що згода жінки скористатися тим або іншим методом контрацепції в жодному разі не повинна бути попередньою умовою для виконання переривання вагітності на її прохання.
Після проведеного консультування для ухвалення інформованого рішення у жінки не повинно залишитись будь-яких сумнівів або запитань щодо отриманої інформації.
Консультування щодо методу переривання вагітності, знеболювання та антибіотикопрофілактики:
Консультування щодо вибору методики переривання вагітності, знеболювання та антибіотикопрофілактики при застосуванні хірургічних методів проводиться лікарем акушером-гінекологом, який здійснює процедуру (операцію) переривання вагітності.
Під час консультування пацієнтці повинна бути надана наступна інформація з врахуванням строку вагітності та стану здоров'я, зокрема:
- всі доступні методики, позитивні і негативні сторони кожної з них;
- види знеболювання;
- тривалість процедури (операції);
- технології виконання процедури (операції);
- можливі ризики і ускладнення;
- схеми антибіотикопрофілактики;
- особливості перебігу післяабортного періоду;
- відновлення менструальної функції;
- можливості та строки наступної вагітності;
- строк наступного (контрольного) візиту до лікаря.
Жінкам, які звернулись з приводу переривання небажаної вагітності, повідомляють про можливість використання медикаментів та певних методик знеболювання під час процедури (операції) та в післяабортному періоді.
Пацієнтка має право вибору методики знеболювання та прийняття самостійного рішення після одержання повної, достовірної та чіткої інформації щодо методик місцевої анестезії або внутрішньовенного наркозу (в разі необхідності консультація лікаря-анестезіолога), ризиків та можливих ускладнень, пов'язаних із знеболюванням. Цей вибір підтверджується письмово в інформаційній згоді.
Важливо звернути увагу жінки на симптоми після процедури (операції), які вимагають звернення до лікаря, зокрема: значна кровотеча, підвищена температура тіла, біль внизу живота.
А.3.2.2 Післяабортне консультування:
Післяабортне консультування слід проводити, коли жінка може адекватно сприймати інформацію.
Час, коли жінка переживає сильний стрес і занепокоєння, коли проводиться медичне втручання або вона відчуває біль, не є ідеальним моментом для обговорення методів контрацепції.
Післяабортне консультування - це консультування жінки, пов'язане з штучним перериванням вагітності для надання інформації про фертильність і контрацепцію з метою запобігання наступній небажаній вагітності.
Головними моментами консультації є забезпечення психологічної підтримки жінки, уміння консультанта зацікавити пацієнтку та допомогти сприйняти інформацію щодо повторного візиту до спеціаліста з планування сім'ї, як необхідність.
Жінка повинна отримати точну і доступну інформацію, що дозволить їй вибрати найприйнятніший метод контрацепції з урахуванням індивідуальних потреб.
Під час консультування необхідно надати інформацію про засоби та методи, що існують, їх переваги та недоліки.
Медичний працівник повинен допомогти жінці обрати метод контрацепції, що найбільше їй підходить, а також навчити жінку та її партнера використовувати цей метод ефективно.
Необхідно звернути увагу на ключові моменти:
- Жінка може завагітніти знову, ще до появи чергової менструації. Фертильність може відновитися протягом 2 тижнів після аборту, в більшості жінок (75 %) овуляція відбувається протягом 6 тижнів.
- З метою профілактики інфекції жінці слід утримуватися від статевих контактів до повної зупинки кровотечі - тобто приблизно 3 - 5 днів.
- Жінка повинна бути поінформована, що їй обов'язково потрібно почати використовувати контрацепцію після поновлення сексуальної активності.
- Якщо жінка зробила аборт на підставі контрацептивної невдачі, то варто обговорити з нею питання про те, що були допущені помилки у використанні самого методу і пояснити жінці причину контрацептивної невдачі, щоб у неї не формувалося стереотипно негативне ставлення до методів контрацепції, а також про те, як цим методом правильно користуватися, або як перейти на інший метод контрацепції.
- Жінка повинна бути поінформована про методи невідкладної контрацепції.
- Слід обговорити питання щодо профілактики ІПСШ, включаючи ВІЛ, а також звернути її увагу на використання бар'єрних засобів.
Варто пропагувати метод подвійного захисту або використання таких методів, які забезпечують запобігання не тільки вагітності, а й ІПСШ.
Консультант і пацієнтка повинні обговорити по кожному методу контрацепції наступну інформацію:
- механізм дії обраного методу;
- правила використання;
- ефективність методу;
- переваги і недоліки методу;
- неконтрацептивні властивості;
- зворотність методу;
- можливі побічні ефекти;
- стани, що потребують звернення до лікаря.
Після проведеного післяабортного консультування у жінки не повинно залишитись будь-яких сумнівів або запитань щодо отриманої інформації.
А.3.3 Загальний алгоритм діагностики та диференційної діагностики
Збір анамнезу та внесення відповідного запису до медичної документації:
Скарги на ранні ознаки вагітності, такі як: набряк молочних залоз, зміна апетиту, нудота та блювання, втома та інші.
Дата останньої менструації та особливості менструальної функції.
Наслідки попередніх вагітностей (кількість попередніх вагітностей та їх перебіг;
кількість, дата та особливості пологів та післяпологового періоду).
Спроби перервати поточну вагітність (якщо були спроби, деталі).
Перенесені в минулому хвороби, які можуть вплинути на виконання процедури переривання
вагітності (порушення згортання крові, ІПСШ та інші).
Перенесені операції на органах репродуктивної системи (абдомінальні, вагінальні), що можуть викликати ускладнення процедури.
Використання засобів контрацепції в минулому та плани щодо подальшого їх використання.
Алергія на медикаменти.
Дані гінекологічного огляду.
Термін даної вагітності (від першого дня останньої менструації).
Додаткове обстеження (розділ А 2.3).
Дата наступного візиту.
Діагностика/обстеження
Загальне обстеження:
Зовнішній вигляд (колір шкірного покриву).
Вимірювання пульсу, артеріального тиску, температури тіла.
У разі необхідності (наявність важкої форми екстрагенітальної патології) пацієнтку необхідно направити до ЗОЗ вищого рівня для подальшого обстеження і вирішення питання про строки та варіанти штучного переривання вагітності, методи знеболювання, уточнення ризику можливих ускладнень і особливостей їх профілактики.
Гінекологічне обстеження:
Обстеження проводять в одноразових стерильних рукавичках.
Зовнішній огляд геніталій. Огляд ділянки промежини на наявність ознак ІПСШ (виразок, кондилом, патологічних виділень).
Огляд в дзеркалах стінки піхви та шийки матки на наявність патологічних виділень або деформацій (у разі виявлення ознак ІПСШ чи запального захворювання призначають лікування згідно з затвердженим Протоколом).
Оцінка ознак вагітності (м'яка ціанотична шийка, збільшена, розм'якшена матка).
Позиція матки (ante- або retroflesio, ante- або retroversio).
Відповідність розмірів матки терміну вагітності (якщо матка більша за очікувані розміри, можлива наявність багатоплідної вагітності, міхурового заносу або лейоміоми матки. Якщо матка менша за очікувані розміри, можна припустити, що вагітність відсутня, відбувся самовільний викидень або вагітність позаматкова).
Якщо пройшло більше ніж 6 тижнів від дати останньої менструації, є підозра на наявність вагітності, але матка не збільшена у розмірах: провести УЗД, визначити вміст ХГЛ в крові або направити жінку до ЗОЗ вищого рівня для уточнення діагнозу.
У випадку позаматкової вагітності - дії згідно з чинним Протоколом.
А.3.4 Алгоритм виконання втручання
А.3.4.1 Переривання вагітності у I триместрі (до 12 повних тижнів)
А.3.4.1.1 Медикаментозний аборт (МА)
Безпечний та ефективний метод переривання вагітності до 9 тижнів (до 63 днів з першого дня останньої менструації) за допомогою медикаментозних препаратів антипрогестагенової дії (міфепристон) та простагландинів (мізопростол).
Ефективність МА залежить від якісного консультування та чіткого взаєморозуміння між лікарем та пацієнткою протягом всієї процедури.
1) Консультування:
Обговорити з пацієнткою можливі схеми МА та особливості використання кожної з них.
Поінформувати про можливі побічні ефекти та ускладнення.
Звернути увагу, що побічні ефекти, пов'язані з прийомом препаратів, зустрічаються рідко та можливі у вигляді головного болю, нудоти, блювання, лихоманки та іноді алергічних реакцій.
Пояснити, що кров'янисті виділення та маткові скорочення (іноді болісні) є наслідком дії препаратів. Зазвичай кров'янисті виділення після прийому препаратів значніші, ніж при нормальній менструації, та можуть супроводжуватись виділенням згустків крові.
Окрім того, при МА незначні кров'янисті виділення ("мажучі") можуть продовжуватись до 30 днів. У 50 % пацієнток кровотеча може розпочатись до прийому мізопростолу, однак останній рекомендується прийняти для завершення процедури.
Слід обов'язково поінформувати, що з метою знеболювання пацієнтці можуть бути призначені знеболювальні препарати, зокрема ібупрофен (розділ 2.8). Біль може проявлятись спазмами, інтенсивність яких зростає у період вигнання плідного яйця, триває від 2 до 4 годин та поступово припиняється.
Основними ускладненнями МА є кровотеча, неповний аборт, прогресуюча вагітність.
Слід звернути увагу пацієнтки, що ризик важких ускладнень вкрай низький, обов'язково поінформувати та впевнитись, що вона зрозуміла, що при виникненні наступних насторожуючих симптомів вона терміново повинна звернутись по медичну допомогу:
-Значна кровотеча. Основними критеріями значної кровотечі є промокання двох або більшевеликих тампонів або прокладок за годину, що не припиняється протягом 2 годин.
У разі значної кровотечі може бути потрібне термінове хірургічне втручання (МВА або ЕВА).
-Відсутність кров'яних виділень. Якщо кров'янисті виділення відсутні протягом 24 годин після прийому мізопростолу, необхідно звернутись до лікаря з метою виявлення причини (прогресуюча вагітність).
-Лихоманка.Температура тіла (> 38° C), що не знижується, або підвищення температури тіла протягом декількох днів після прийому мізопростолу.
-Вагінальні виділення з неприємним запахом.
-Різкий, тривалий біль у животі, що посилюється.
-Почуття загальної слабкості, у тому числі нудота, блювання або пронос, які тривають більше 24 годин після прийому мізопростолу.
Важливо поінформувати пацієнтку щодо тривалості та ознак переривання вагітності.
Слід пояснити, що у терміні вагітності до 7 тижнів розміри плідного яйця невеликі та
можуть чітко не візуалізуватись.
Обговорити можливість повторних звернень до лікаря. Обов'язковим є звернення через 14 днів для підтвердження факту завершення вагітності. У разі появи будь-яких сумнівних
симптомів, звернутись терміново.
Незважаючи на те, що не доведено тератогенну дію міфепристону, у деяких випадках після невдалого МА були відзначені вади розвитку плода. Ці дані необхідно пояснити жінці та рекомендувати завершити переривання вагітності іншим методом (мануальної або електровакуумної аспірації). При МА антибіотикопрофілактика не проводиться.
Обговорити питання використання методів контрацепції для попередження небажаної
вагітності.
Надається додаткова інформація:
- пероральне використання препаратів - це проковтування таблеток;
- трансбукальне використання - це утримування таблеток протягом 30 хвилин між щокою та яснами перед проковтуванням;
- сублінгвальне використання - це розташування таблеток під язиком до повного розчинення;
- вагінальне введення (в піхву) мізопростолу - проводиться лікарем.
Після проведеного консультування при МА у жінки не повинно залишитись будь-яких сумнівів або запитань щодо отриманої інформації.
2) Протипоказання для проведення процедури:
- нездатність пацієнтки адекватно сприймати інформацію та виконувати лікарські призначення та рекомендації;
- відсутність достовірних даних про наявність вагітності;
- позаматкова вагітність або підозра на неї;
- хронічна ниркова та печінкова недостатність;
- наднирникова недостатність;
- тривале лікування кортикостероїдами;
- бронхіальна астма в стадії загострення;
- важкі ССЗ у стадії субкомпенсації та декомпенсації;
- анемія середнього та тяжкого ступенів (рівень Hb менше 90 г/л);
- порфірія;
- захворювання крові, які загрожують кровотечею;
- терапія антикоагулянтами та порушення системи гемостазу;
- пухлини придатків матки;
- алергічні реакції на міфепристон та мізопростол в анамнезі;
- гострі запальні захворювання органів малого таза**;
- гострі запальні захворювання іншої локалізації**.
____________
* Рубець на матці після оперативного втручання не є протипоказанням (А)
** Переривання вагітності проводиться після лікування.
3) Схеми застосування лікарських засобів:
| Препарати, доза | Умови прийому / проведення |
| Лікарський засіб "міфепристон" (в дозі відповідно до затвердженої інструкції фірми-виробника для застосування цього лікарського засобу)* | Жінка приймає препарат у присутності лікаря акушера-гінеколога |
| Через 24 - 48 годин: | |
| - Мізопростол 400 мкг перорально, трансбукально або сублінгвально у терміні вагітності до 7 повних тижнів (до 49 днів з першого дня останньої менструації) | Жінка приймає препарат під наглядом лікаря акушера-гінеколога або самостійно в домашніх умовах |
| або | |
| - Мізопростол 800 мкг вагінально у терміні вагітності до 9 повних тижнів (до 63 днів з першого дня останньої менструації)** | Препарат вводить лікар акушер-гінеколог |
* За рекомендаціями ВООЗ оптимальною дозою є 200 мг (А).
** За рекомендаціями ВООЗ лікарський засіб "Міфепристон" ефективніший та краще переноситься при вагінальному введенні (А).
4) Методика проведення:
Після прийому перорально міфепристону в присутності лікаря пацієнтці може бути запропоновано залишитись протягом 2 годин у ЗОЗ з метою контролю за її станом.
При задовільному стані пацієнтка йде додому після обов'язкового консультування з питань особливостей вигнання плідного яйця та можливих ускладнень: зокрема кровотечі, а також як їх розпізнати, коли і куди звернутись по допомогу.
Через 24 - 48 годин пацієнтка повертається до лікаря для прийому мізопростолу. Шляхи застосування препаратів (пероральний, трансбукальний, сублінгвальний або вагінальний) та місце прийому (в умовах лікувального закладу чи у домашніх умовах) призначає лікар індивідуально для кожної пацієнтки.
У більшості пацієнток вигнання плідного яйця відбувається протягом 4 - 6 годин після прийому препарату (мізопростолу). Лікар повинен впевнитись, що відбулось вигнання плідного яйця. У разі сумніву щодо завершення процедури необхідно призначити УЗД органів малого тазу.
З метою знеболювання пацієнтці слід призначити прийом нестероїдних протизапальних препаратів, зокрема ібупрофену.
При МА антибіотикопрофілактика не проводиться (А).
У разі необхідності надання невідкладної медичної допомоги жінка повинна мати інформацію щодо ЗОЗ (адреса, контактні телефони), куди вона може звернусь у будь-який час.
У разі неповного аборту можливе додаткове використання 400 мкг мізопростолу сублінгвально, або 600 мкг мізопростолу перорально. Також жінці може бути запропоновано хірургічне втручання методом МВА або ЕВА.
При відсутності ефекту від повторного прийому мізопростолу показано хірургічне втручання методами МВА або ЕВА.
За умови прогресуючої вагітності у разі невдалого МА жінка повинна бути поінформована про те, що є висока ймовірність вад розвитку плода в зв'язку з використанням мізопростолу. Рекомендується перервати вагітність іншим безпечним методом (МВА або ЕВА).
Для підтвердження факту завершення аборту рекомендується обов'язковий повторний візит до лікаря через 10 - 14 днів.
А.3.4.1.2 Метод вакуумної аспірації (ВА)
Є одним з безпечних хірургічних методів штучного переривання вагітності до 12 тижнів.
ВА впроваджується на заміну методу вишкрібання (кюретажу) стінок порожнини матки, який є травматичним та небезпечним для здоров'я жінки.
Перевагою методу є низький відсоток ускладнень, зокрема: травматизму шийки та матки, кровотечі, інфекційних ускладнень.
ВА виключає необхідність проведення рутинного (кюретажу) стінок порожнини матки.
При виконанні штучного переривання вагітності методом ВА проводиться обов'язково антибіотикопрофілактика.
Видами ВА є: мануальна (МВА) та електрична (ЕВА).
Протипоказання для проведення:
- відсутність достовірних даних про наявність вагітності;
- позаматкова вагітність або підозра на неї;
- гострі запальні захворювання органів малого таза*;
- гострі запальні захворювання іншої локалізації*;
- гострі інфекційні захворювання*.
____________
* Переривання вагітності проводиться після лікування.
При наявності інших протипоказань (захворювання, стани, при яких переривання вагітності становить загрозу для життя або завдає значної шкоди здоров'ю) питання вирішуються індивідуально в кожному конкретному випадку. Мануальна вакуум-аспірація (МВА)
МВА передбачає використання портативного пластикового шприца-аспіратора з об'ємом 60 мл (або шприца), з одним або двома клапанами, що створюють вакуум 55 мм. рт. ст. до початку
процедури.
До шприца-аспіратора приєднуються пластикові канюлі різного діаметра від 4 до 12 мм одноразового або багаторазового використання за умови можливості їх промивання, високорівневої дезінфекції та стерилізації.
Відповідність розмірів матки та канюль для МВА:
| Розміри матки в тижнях | Розміри канюль (мм) |
| 5 - 6 | 5 - 6 |
| 7 - 8 | 7 |
| 9 - 10 | 7 - 10 |
| 10 - 12 | 9 - 12 |
Шприц-аспіратор дає можливість обстежити видалені тканини після проведеної процедури та виключає необхідність додаткового втручання.
Методика
МВА виключає необхідність проведення рутинного кюретажу.
Після проведення операції штучного переривання вагітності методом ЕВА та МВА без ускладнень пацієнтка має бути під наглядом медичного персоналу не менш 2 годин.
Переваги МВА:
Атравматичність методу, що обумовлено використанням шприца-аспіратора та гнучких пластикових канюль.
Зменшення ризику перфорації стінки матки та пошкодження базального шару ендометрія.
Зменшення ризику травматизації шийки матки, що призводить до розвитку цервікальної недостатності, оскільки розмір канюль підбирається залежно від ступеня відкриття цервікального каналу. При цьому у терміні вагітності до 7 - 8 тижнів відсутня необхідність у розширенні шийки матки розширювачами Гегара.
Можливість візуалізації та контролю видалених тканин (плідне яйце, хоріальна тканина), оскільки видалені тканини збираються в індивідуальний резервуар.
Зменшення ризику інфікування завдяки одноразовому використанню канюлі та безконтактній
методиці проведення процедури (немає необхідності у виведенні канюлі з порожнини матки до закінчення процедури).
Зменшення витрат на придбання обладнання завдяки можливості багаторазового використання
(шприц-аспіратор).
Методика проведення МВА:
Провести бімануальне обстеження для визначення розмірів матки та її позиції.
Підготувати шприц та канюлю відповідно до розміру матки. Бажано мати ще один шприц-аспіратор та декілька канюль для можливості заміни в разі необхідності (втрата здатності створювати вакуум та ін.).
Попросити пацієнтку розслабитись (якщо використовується місцево знеболення), обережно ввести теплі стерильні дзеркала (Сімпса) та вивести шийку матки, яка повинна розташуватись між ложками дзеркал.
Обробити шийку матки тампоном з антисептиком.
Зафіксувати шийку матки пульовими щипцями у проекції 12 годин та обережно підтягнути її.
У випадку обрання пацієнткою місцевого знеболювання провести парацервікальну блокаду (розділ А.3.4.3 Знеболення та анестезія.)
Обережно, без докладання сили, ввести канюлю у матку, у разі неможливості використовувати розширювачі Гегара для поступового розкриття шийки матки.
Після введення канюлі в порожнину матки необхідно провести аспірацію тканин шприцом-аспіратором, виконуючи обережні рухи "назад-вперед" без застосування сили, щоб запобігти перфорації матки.
Важливо пам'ятати:
- Канюля під час процедури знаходиться у порожнині матки. Не потрібно проводити вишкрібання за допомогою канюлі, оскільки ендометрій відокремлюється самостійно під дією від'ємного тиску.
- Сильні скорочення матки та відчуття стиснення канюлі свідчать про спорожнення матки. У цей момент процес аспірації ускладнюється і в канюлі з'являються пухирці та червона піна. Відчувається шорсткість у порожнині матки, що свідчить про завершення процедури. Останній вміст аспірату складається з крапель чистої крові.
- Необхідно завершити аспірацію та лише після цього вивести канюлю з порожнини матки.
- Категорично забороняється "перевірка" порожнини матки за допомогою кюретки.
- Видалені тканини плідного яйця обов'язково необхідно дослідити з метою підтвердження повної аспірації або наявності ознак міхурного заносу.
- У разі підозри на міхурний занос видалені тканини необхідно направити на гістологічне дослідження. При відсутності залишків плідного яйця зачаття слід впевнитись у відсутності помилок при проведенні самої процедури, а також виключити подвоєння матки, перфорацію та позаматкову вагітність.
Обов'язковим для МВА є візуальний огляд видалених тканин після кожної процедури.
Електрична вакуумна аспірація (ЕВА)
Виконання методики ЕВА не відрізняється від виконання МВА, але передбачає використання електричного вакуумного насоса при від'ємному тиску до 0,8 - 1,0 атмосфери.
Методика ЕВА виключає необхідність проведення рутинного кюретажу.
Обов'язковим для ЕВА є дослідження видалених тканин після кожної процедури.
А.3.4.1.3 Операція розширення шийки матки (дилатація) та вишкрібаннястінок порожнини матки (кюретаж)
Передбачає розширення шийки матки за допомогою механічних розширювачів Гегара або фармакологічних засобів з наступним використанням металевих кюреток для вишкрібання стінок порожнини матки.
Використання цього методу допустиме лише за відсутності можливості проведення переривання вагітності медикаментозними засобами або методами МВА або ЕВА.
При виконанні штучного переривання небажаної вагітності методом дилатації та кюретажу обов'язково проводиться антибіотикопрофілактика.
Протипоказання до дилатації та кюретажу:
- позаматкова вагітність або підозра на неї;
- гострі запальні захворювання органів малого таза*;
- гострі запальні захворювання іншої локалізації*;
- гострі інфекційні захворювання*.
____________
* Переривання вагітності проводиться після лікування.
При наявності інших протипоказань (захворювання, стани, при яких переривання вагітності становить загрозу для життя або завдає значної шкоди здоров'ю) питання вирішуються індивідуально в кожному конкретному випадку.
Підготовка шийки матки:
Підготовка шийки матки перед перериванням вагітності методом дилатації та кюретажу проводиться в усіх випадках*.
Пріоритетними групами є:
- жінки, що не народжували;
- жінки, які мали попередні операції або втручання на шийці матки;
- дівчатка-підлітки, які мають високий ризик травмування та кровотеч.
Підготовка шийки матки проводиться одним з наступних методів:
- вагінальне введення 400 мкг мізопростолу за 3 - 4 години до операції;
- пероральний прийом 400 мкг мізопростолу за 3 - 4 години до операції;
- пероральний прийом 200 мг міфепристону за 36 годин до операції;
- введення ламінарії або іншого аналогічного гідрофільного розширювача шийки матки за 12 - 24 годин до початку операції в умовах стаціонару.
Методика проведення операції дилатації та кюретажу:
Попросити пацієнтку розслабитись (якщо вона у свідомості).
Ввести у піхву теплі стерильні дзеркала (Сімпса) адекватного розміру.
Розкрити ложки дзеркал для виведення та розташування шийки матки між ними.
Тричі протерти шийку матку тампоном з антисептиком.
Накласти пульові щипці на шийку матки в позиції на 12 годин.
У випадку обрання пацієнткою місцевого знеболювання провести парацервікальну
блокаду (розділ А.3.4.3 Знеболення та анестезія.)
Провести зондування порожнини матки: обережно ввести зігнутий матковий зонд для визначення довжини та кута згину. Зонд вводиться обережно до появи почуття опору, при цьому слід враховувати строк вагітності та положення матки.
Розширення шийки матки: обережно розпочати розширення потрібно з найменшого розміру розширювача Гегара та обережно ввести його у цервікальний канал. Поступово вводити розширювачі більших розмірів доти, доки зовнішнє вічко цервікального каналу буде відповідати діаметру кюретки, яка використовуватиметься. Як правило, розміри розширювачів відповідають терміну вагітності у тижнях.
Обережно провести вишкрібання внутрішньої поверхні матки рухами "всередину та назад" з урахуванням довжини матки по зонду.
Не потрібно надмірно вишкрібати, оскільки це сприяє виникненню синехій та інших ускладнень.
Впевнитись у відсутності кровотечі з матки та шийки матки у місці накладання щипців (у разі кровотечі притиснути тампонами на декілька хвилин).
Після операції необхідно одразу дослідити залишки плідного яйця для відповідності строку вагітності та виключення вірогідності позаматкової вагітності.
Після проведення операції штучного переривання вагітності методом дилатації та кюретажу без ускладнень пацієнтка має бути під наглядом медичного персоналу не менше 2 годин.
А.3.4.2 Переривання вагітності у II триместрі (від 12 до 22 тижнів)
Здійснюється відповідно до Переліку підстав, за наявності яких можливе штучне переривання вагітності, строк якої становить від 12 до 22 тижнів, наведених у додатку до постанови КМУ від 15.02.2006 N 144 "Про реалізацію статті 281 Цивільного кодексу України" (додаток 3).
У разі наявності у вагітної медичних показань, що не зазначені у Переліку, але за яких продовження вагітності та пологи становлять загрозу для її здоров'я або життя (або невідкладного стану), переривання вагітності здійснюється на підставі висновку консиліуму лікарів.
Штучне переривання вагітності, термін якої становить від 12 до 22 тижнів за наявності підстав, зазначених у Переліку, немедичного характеру здійснюють за заявою вагітної або її законних представників (у разі неповноліття, недієздатності особи) та наданими документами, які підтверджують ці обставини.
Штучне переривання вагітності у терміні вагітності після 12 до 22 тижнів за наявності підстав, зазначених у Переліку, немедичного характеру (вік вагітної жінки менш як 15 років та більш як 45 років, вагітність внаслідок зґвалтування або настання інвалідності під час цієї вагітності) здійснюють за заявою вагітної або її законних представників (у разі неповноліття, недієздатності особи) та наданими документами, які підтверджують ці обставини.
Після встановлення показань до переривання вагітності у II триместрі та проведення обстеження пацієнтку направляють на Комісію Міністерства охорони здоров'я АР Крим, управлінь охорони здоров'я обласних, Севастопольської та Головного управління охорони здоров'я Київської міських державних адміністрацій (Положення про Комісію органу охорони здоров'я з визначення показань до штучного переривання вагітності, строк якої становить від 12 до 22 тижнів, затверджене наказом МОЗ від 20.07.2006 N 508) з визначення показань до штучного переривання вагітності (форма N 028-2/о, затверджена наказом МОЗ від 20.07.2006 N 508).
Комісія МОЗ АР Крим, управлінь охорони здоров'я обласних, Севастопольської та Головного управління охорони здоров'я Київської міських державних адміністрацій з визначення показань до штучного переривання вагітності, після детального вивчення показань до штучного переривання вагітності на підставі висновку Комісії МОЗ АР Крим, управлінь охорони здоров'я обласних, Севастопольської та Головного управління охорони здоров'я Київської міських державних адміністрацій з визначення показань для штучного переривання вагітності, строк якої становить від 12 до 22 тижнів (форма N 028-3/о, затверджена наказом МОЗ від 20.07.2006 N 508), який фіксується в Журналі для реєстрації видачі висновків щодо показань до переривання вагітності від 12 до 22 тижнів (форма n 035-1/о, затверджена наказом МОЗ від 20.07.2006 N 508) видає направлення на госпіталізацію вагітної для штучного переривання вагітності, строк якої становить від 12 до 22 тижнів (форма n 002-1/о, затверджена наказом МОЗ від 20.07.2006 N 508) до стаціонару, де буде здійснено штучне переривання вагітності.
Штучне переривання вагітності, строк якої становить від 12 до 22 тижнів, здійснюється в стаціонарному відділенні ЗОЗ III рівня та проводиться лікарем-акушером-гінекологом першої або вищої кваліфікаційної категорії, який пройшов відповідну підготовку та має навички.
Завідуючим відділенням здійснюється огляд пацієнтки, яка госпіталізована для переривання вагітності після 12 тижнів протягом першої доби госпіталізації до стаціонару.
Лікуючий лікар разом із завідуючим відділенням визначають оптимальну для даної пацієнтки методику переривання вагітності.
За даними ВООЗ, найбезпечнішими та найефективнішими методами переривання вагітності у II триместрі є: медикаментозний (МА) та хірургічний ДЕ (дилатація та евакуація) з попередньою підготовкою шийки матки (А).
При неможливості переривання вагітності, строк якої становить від 12 до 22 тижнів, медикаментозними або ВА можливо використання інших методик.
У разі встановлення уроджених вад розвитку плода, несумісних з життям, в обов'язковому порядку проводиться патолого-анатомічний розтин плода.
При штучному перериванні вагітності у II триместрі обов'язково проводиться антибіотикопрофілактика, а при необхідності - антибіотикотерапія.
Після завершення процедури (операції) штучного переривання вагітності у II триместрі без ускладнень пацієнтка має бути під наглядом медичного персоналу не менш 24 годин. Тривалість подальшого перебування у стаціонарі після завершення процедури (операції) штучного переривання вагітності у II триместрі визначається лікуючим лікарем індивідуально залежно від стану здоров'я жінки.
А.3.4.2.1 Медикаментозний аборт у II триместрі
1) Протипоказання (див. розд. А.3.4.1.1).
2) Схеми застосування:
| | Препарати, доза | Умови прийому /проведення |
| 1. | Лікарський засіб "міфепристон" (в дозі відповідно до затвердженої інструкції фірми-виробника для застосування цього лікарського засобу)* | Жінка приймає препарат перорально у присутності лікаря акушера-гінеколога з наступним спостереженням |
| Через 36 - 48 годин лікарський засіб "мізопростол" 400 мкг вагінально з подальшим пероральним введенням 400 мкг мізопростолу через кожні 3 години, максимальне число доз 5. | Препарат вводиться лікарем акушером-гінекологом в умовах гінекологічного стаціонару | |
| 2. | Лікарський засіб "мізопростол" 400 мкг перорально через кожні 3 години**, максимальне число доз 5 (при неможливості застосування лікарського засобу міфепристону) | Застосовується під наглядом лікаря акушера-гінеколога в умовах гінекологічного стаціонару |
____________
* За рекомендаціями ВООЗ доза лікарського засобу "міфепристон" становить 200 мг (А).
** Зазвичай переривання вагітності відбувається після введення 2 - 3 дози (А).
3) Інструментальна ревізія стінок порожнини матки (кюретаж) після МА:
Проведення рутинної інструментальної ревізії стінок порожнини матки (кюретажу) після МА не обов'язкове.
Кюретаж проводиться при наявності клінічних ознак, які вказують на факт неповного
аборту.
При відсутності ознак відділення та виділення посліду, наявності умов можлива очікувальна тактика протягом 6 годин (В).
А.3.4.2.2 Хірургічний метод дилатації та евакуації (ДЕ) у II триместрі
Протипоказання до переривання:
- гострі запальні захворювання органів малого таза*;
- гострі запальні захворювання іншої локалізації*;
- гострі інфекційні захворювання*.
____________
* Переривання вагітності проводиться після лікування.
При наявності інших протипоказань (захворювання, стани, при яких переривання вагітності становить загрозу для життя або завдає значної шкоди здоров'ю) питання вирішуються індивідуально в кожному конкретному випадку.
Підготовка шийки матки
Перед операцією штучного переривання вагітності хірургічним методом обов'язково проводиться підготовка шийки матки (розширення/дилатація) одним з наступних методів:
- вагінальне введення 400 мкг мізопростолу за 3 години до операції*;
- сублінгвально прийом 400 мкг мізопростолу за 2 - 3 години до операції*;
- введення ламінарії або іншого аналогічного гідрофільного розширювача шийки матки за 12 - 24 години до початку операції в умовах стаціонару*.
Методика переривання:
Попросити пацієнтку розслабитись, якщо вона у свідомості.
Ввести у піхву теплі стерильні дзеркала (Сімпса) адекватного розміру.
Розкрити ложки дзеркал для виведення та розташувати шийку матки між ними.
Тричі протерти шийку матку тампоном з антисептиком.
Накласти пульові щипці на шийку матки в позиції 12 годин.
У випадку обрання пацієнткою місцевого знеболювання провести парацервікальну блокаду (розділ А.3.4.3).
Провести розширення шийки матки (до більшого розміру, ніж канюля).
Обережно ввести канюлю у порожнину матки. Приєднати канюлю до вакуумного аспіратора та провести видалення тканин плідного яйця з порожнини матки.
У разі необхідності застосувати вікончатий затискач для видалення більших шматочків тканин плідного яйця з порожнини матки.
Провести обережний кюретаж стінок порожнини матки для видалення залишків тканин плідного яйця.
Не потрібно надмірно вишкрібати, оскільки це сприяє виникненню синехій!
Провести вакуум-аспірацію залишків продукту зачаття для впевненості щодо повного
закінчення операції.
При необхідності ввести препарати, які скорочують матку для зменшення кровотечі.
Обов'язково оглянути видалені тканини з порожнини матки (слід переконатись, що всі тканини
наявні).
Провести оцінку загального стану жінки, переконатись, що матка скоротилась і відсутня кровотеча.
Під час операції штучного переривання вагітності та після її закінчення можливе використання апарата для УЗД з метою контролю проведення операції та виключення залишків тканин.
А.3.4.2.3 Інші методи переривання вагітності у II триместрі
Одним з методів може бути введення ендоцервікально гелю з динопростоном (з метою підготовки шийки матки) з наступною індукцією скоротливої діяльності матки шляхом внутрішньовенного введення розчину динопростону відповідно до способу застосування та доз, що затверджені інструкцією фірми-виробника.
А.3.4.3 Знеболення та анестезія
Розв'язання питань знеболювання під час процедури (операції) штучного переривання вагітності та в післяабортному періоді є важливою частиною при наданні комплексної медичної допомоги при небажаній вагітності.
При проведенні МА рекомендується прийом ненаркотичних анальгетиків, зокрема нестероїдного протизапального засобу ібупрофену*.
При перериванні вагітності хірургічними методами (МВА, ЕВА, дилатація та кюретаж) за відсутності протипоказань жінка може вибирати місцеву анестезію, комбінацію місцевої анестезії з анальгетиками або з атаралгезією, різновиди внутрішньовенного наркозу.
Переваги місцевої анестезії перед внутрішньовенним наркозом полягають в зменшенні часу відновлення функцій організму, а постійне перебування жінки в свідомому стані дозволяє медичному фахівцю попередити виникнення можливих ускладнень (ВООЗ, 2004).
Поширеною місцевою анестезією є парацервікальна блокада місцевим анальгетиком: прокаїном (0,5 - 1 %), лідокаїном (0,5 - 1 %) та комбінованим препаратом артикаїн+епінефрин (1 % розчин).
Перед проведенням місцевої анестезії рекомендується ретельно зібрати алергологічний анамнез та провести внутрішньошкірну пробу на чутливість до препарату.
Місцевий анальгетик вводиться під слизову оболонку по окружності шийки матки, зокрема в ділянці на 4 та 8 годин (по часової стрілці), включаючи місце прикріплення пульових щипців.
Введення препарату повинно проводитись обережно (з обов'язковим періодичним підтягуванням поршня шприца на себе), щоб виключити вірогідність проникнення речовини у судинне русло.
У період між введенням місцевого анальгетика та початком виконання операції повинен бути інтервал не менше 2 хвилин.
Місцева анестезія можлива в поєднанні з застосуванням ненаркотичних анальгетиків за 4 години до початку операції, зокрема нестероїдних протизапальних засобів (ібупрофен*, диклофенак**), які мають достатню знеболювальну дію.
Місцева анестезія можлива в поєднанні з атаралгезією (стан пригнічення свідомості та больової чутливості, що виникає у результаті поєднаної дії анальгетиків та транквілізаторів). Застосовується транквілізатор діазепам або мідазолам 10 - 15 мг внутрішньовенно комбінацією з короткодіючим наркотичним анальгетиком (фентаніл 0,05 - 0,1 мг внутрішньовенно). Призначення анальгетиків наркотичного походження може бути іноді доцільним, але вірогідність появи ускладнень, таких як пригнічення дихальної функції, що потребує наявності реанімаційного обладнання.
При наявності кваліфікованого персоналу (лікаря-анестезіолога та анастезиста) та місця, обладнаного апаратурою для спостереження за станом пацієнтки (монітором) та всім необхідним для терапії ускладнень цієї методики (респіраторна підтримка, медикаментозна підтримка) можливе використання різновидів внутрішньовенного наркозу. Внутрішньовенний наркоз пропофолом 1,5 - 2,5 мг/кг, в премедикації можливе використання ненаркотичних анальгетиків та мідазоламу. Внутрішньовенний наркоз кетаміном 2 - 3 мг/кг та діазепам або мідазолам 10 - 15 мг.
Після внутрішньовенного наркозу жінка повинна залишатись під наглядом кваліфікованого персоналу.
Загальна анестезія не рекомендується як рутинний метод при виконанні переривання вагітності у I триместрі, оскільки пов'язана з високими ризиками побічних ефектів в порівнянні з іншими методами знеболювання
Під час процедури (операції) штучного переривання вагітності у II триместрі можливо виконання регіональних нейроаксіальних методик.
З метою знеболювання в післяабортному періоді рекомендується застосування нестероїдних протизапальних засобів, зокрема: ібупрофен (ефективніший до 12 тижнів вагітності), диклофенак (ефективніший в II триместрі).
А.3.4.4 Профілактика інфекційних ускладнень
Однією з важливих умов безпеки та зменшення кількості ускладнень при наданні комплексної медичної допомоги при небажаній вагітності є антибіотикопрофілактика, при необхідності - антибіотикотерапія та впровадження комплексу універсальних заходів профілактики інфекцій (додаток 4).
1) Антибіотикопрофілактика
Антибіотикопрофілактика полягає у створенні необхідних концентрацій антимікробного засобу в тканинах матки з моменту можливої мікробної контамінації й підтримання цього рівня протягом операції й 3 - 4 години після операції (час генерації бактерій).
Це досягається шляхом призначення до або під час операції антимікробних засобів, зокрема антибіотиків широкого спектра дії (пеніцилінового або тетрациклінового ряду) або протимікробних та протипротозойних засобів, похідних 5-нітроімідазолу (метронідозол).
За рекомендаціями ВООЗ антибіотикопрофілактику при штучному перериванні небажаної вагітності хірургічними методами (МВА, ЕВА, дилатація і кюретаж) слід проводити шляхом призначення доксицикліну в дозі 200 мг перорально за 1 - 3 години до втручання або шляхом одноразового введення метронідазолу в дозі 100 мл внутрішньовенно (можливо під час проведення внутрішньовенного наркозу).
2)Антибіотикотерапія
Антибіотикотерапія (тривалий курс застосування антимікробних засобів) після штучного переривання небажаної вагітності призначається у випадку неефективності антибіотикопрофілактики або виникнення у пацієнтки ускладнень під час та після процедури (операції) переривання вагітності.
Препарати, які використовують для антибіотикопрофілактики, для лікування не застосовують.
Тривалість та дозу подальшого прийому антимікробних засобів визначають індивідуально.
У разі наявності хронічної інфекції, призначаючи антибіотикотерапію, треба враховувати дані бактеріологічних досліджень.
А.3.4.5 Ускладнення під час та після штучного переривання вагітності
Ускладнення під час операції штучного переривання вагітності та ранні ускладнення
| Ознаки | Підтвердження | Дії лікаря |
| Відсутність вагітності | | |
| Мінімальна кількість абортивного матеріалу або його відсутність. | УЗД органів малого таза. Визначення ХГ в крові. | Підтверджена маткова вагітність - повторна МВА або ЕВА лише досвідченим спеціалістом. Антибіотикотерапія. Спостереження. Позаматкова вагітність - госпіталізація до стаціонару. Лапаротомія або лапароскопія. |
| Неповний аборт | | |
| Видалені тканини при огляді не відповідають строку вагітності. Маткова кровотеча або біль у животі. | УЗД органів малого таза. Диференційна діагностика больового синдрому або кровотечі іншого ґенезу. | Підтверджений неповний аборт - повторна МВА або ЕВА лише досвідченим спеціалістом. Антибіотикотерапія. Симптоматична терапія. Спостереження. |
| Перфорація в ході зондування | | |
| Зонд проникає за межі стінок матки або шийки матки. Відчуття "провалювання". | УЗД органів малого таза. | Зупинити операцію. Госпіталізація до стаціонару. Спостереження за життєвими (АТ, пульс, температура) та лабораторними показниками (Hb, Ht та інші) протягом 24 годин. Антибіотикотерапія. Задовільний стан - повторна МВА або ЕВА лише досвідченим спеціалістом. При погіршенні стану - лапаротомія або лапароскопія. |
| Перфорація у поєднанні з неповним абортом | | |
| Канюля (кюретка) проходить порожнину матки без опору або проникає за межі передбачуваних розмірів матки, насилу виводиться, відчуття "провалювання". | УЗД органів малого таза та черевної порожнини. | Зупинити операцію. Госпіталізація до стаціонару. Спостереження за життєвими (АТ, пульс, температура) та лабораторними показниками (Hb, Ht та інші) протягом 24 годин. Антибіотикотерапія. Задовільний стан - повторна МВА або ЕВА лише досвідченим спеціалістом. При погіршенні стану - лапаротомія або лапароскопія. |
| Перфорація у поєднанні з неповним абортом та пошкодження внутрішніх органів | | |
| Наявність фрагментів сальника або тонкого кишечника. | | Зупинити операцію. Госпіталізація до стаціонару. Негайна лапоротомія. |
| Підозра на перфорацію при повному спорожнюванні матки | | |
| Канюля або кюретка проникла за передбачувані межі матки. Спостерігається зменшення показника вакууму при знаходженні канюлі в порожнині матки. Відчуття "провалювання". Інколи: атиповий біль. | УЗД органів малого таза та черевної порожнини. | Зупинити операцію. Госпіталізація до стаціонару. Спостереження за життєвими (АТ, пульс, температура) та лабораторними показниками (Hb, Ht та інші) протягом 24 годин. Антибіотикотерапія. Симптоматична терапія. При погіршенні стану - лапаротомія або лапароскопія. |
| Кровотеча | | |
| Зовнішня кровотеча. | Огляд в дзеркалах. УЗД органів малого таза. Коагулограма. | Залишки тканин плідного яйця - повторна МВА або ЕВА. Травма шийки матки або піхви - гемостатичні шви або компресія протягом 3 - 5 хвилин. Гіпотонія або атонія матки - застосування утеротоніків, мізопростол ректально (до 800 мг). Коагулопатія - симптоматична терапія. При необхідності - госпіталізація до стаціонару. |
| Вегето-судинні реакції | | |
| Слабкість. Пітливість. Повільний пульс. Сповільнене дихання. Нудота. Понижений АТ. | Вимірювання АТ, пульсу, частоти дихання. | Зупинити операцію. Покласти пацієнтку на бік (з метою попередження аспірації). Симптоматична терапія. Спостереження. Після поліпшення стану продовжити операцію. |
| Гематометра | | |
| Спостерігається через декілька годин і протягом декілька днів. Матка надмірно напружена, переповнена, тисне на пряму кишку. Спастичні скорочення. Блідість, брадикардія, зниження АТ, сповільнене дихання, пітливість. | Огляд в дзеркалах та бімануальне дослідження. Відсутність кров'янистих виділень із піхви або їх мінімальна кількість. УЗД органів малого таза | МВА або ЕВА вмісту матки. Антибіотикотерапія. Симптоматична терапія. |
| Аборт, що не відбувся | | |
| При повторному візиті підтверджується факт прогресування вагітності. | УЗД органів малого таза. | Здійснюється повторна процедура (операція). |
У разі виникнення важких невідкладних станів (наприклад: інфекційно-токсичний шок, сепсис та інше) надання ургентної медичної допомоги проводиться спільно з лікарем-реаніматологом в умовах відділення інтенсивної терапії та реанімації.
Пізні ускладнення після процедури (операції) штучного переривання вагітності
| Ознаки | Підтвердження | Дії лікаря |
| Плацентарний поліп | | |
| Кров'янисті "мажучі" виділення з піхви протягом тривалого періоду. | УЗД органів малого таза. | Гістероскопія. При неможливості - лікувально-діагностичне вишкрібання стінок матки. |
| Гнійно-септичні ускладнення | | |
| Підвищення температури тіла, лихоманка. Слабкість. Біль в малому тазі. Виділення з піхви з неприємним запахом або гнійні. | Гінекологічний огляд в дзеркалах та бімануальне дослідження. УЗД органів малого таза та черевної порожнини. Розгорнутий аналіз крові. | Антибіотикотерапія. Симптоматична терапія. При необхідності госпіталізація до гінекологічного стаціонару. |
У разі виникнення важких невідкладних станів (наприклад: інфекційно-токсичний шок, сепсис та інше) надання ургентної медичної допомоги проводиться спільно з лікарем-реаніматологом в умовах відділення інтенсивної терапії та реанімації.
Віддалені ускладнення
За даними ВООЗ, у більшості випадків у разі кваліфікованого проведення процедури (операції) штучного переривання небажаної вагітності безпечними методами, як правило, не відбувається негативних наслідків порушення стану репродуктивного здоров'я (А).
А.3.5 Алгоритм реабілітації пацієнтки після штучного переривання вагітності з ускладненнями
Реабілітація - комплекс лікувально-профілактичних заходів, спрямованих на відновлення здоров'я і функцій усіх систем організму, порушених при проведенні штучного переривання вагітності та в результаті його ускладнень.
Жінки, що перенесли переривання вагітності і мали ускладнення, знаходяться на диспансерному спостереженні протягом 6 - 12 місяців після процедури (операції) переривання вагітності залежно від перенесеного ускладнення.
Жінок, які перенесли гнійно-запальні захворювання, необхідно цілеспрямовано обстежити і поставити на диспансерний облік для проведення лікувально-оздоровчих заходів за участі відповідних фахівців.
При порушенні менструальної функції слід вжити заходів для її відновлення за допомогою відповідних гормональних засобів (насамперед, КОК).
Проведення заходів, пов'язаних з реабілітацією репродуктивної функції жінки, яка перенесла штучне переривання, за показаннями здійснюється фахівцями в кабінетах або центрах планування сім'ї, а також у спеціалізованих ЗОЗ.
А.4 РЕСУРСНЕ ЗАБЕЗПЕЧЕННЯ ВИКОНАННЯ ПРОТОКОЛУ
А.4.1 Вимоги для установ, які надають первинну медичну допомогу
А.4.1.1
Кадрові ресурси:
- Лікар загальної практики - сімейний лікар;
- Фельдшер;
- Акушерка;
- Медична сестра; помічник лікаря загальної практики - сімейного лікаря;
- Санітарка.
А.4.1.2 Матеріально-технічне забезпечення:
Приміщення:
- окреме приміщення для прийому та огляду пацієнток (де є проточна вода);
- санвузол, що відповідає санітарно-гігієнічним вимогам.
Обладнаннята інструменти:
| | Назва | Кількість |
| 1. | Крісло гінекологічне | 1 |
| 2. | Стіл медичний | 2 |
| 3. | Шафа медична | 1 |
| 4. | Ширма медична | 1 |
| 5. | Кушетка медична | 1 |
| 6. | Стіл | 1 |
| 7. | Стілець | 3 |
| 8. | Каталка медична | 1 |
| 9. | Штатив для крапельних інфузій | 1 |
| 10. | Бікс (стіл) для зберігання стерильних інструментів | 1 |
| 11. | Освітлювач безтіньовий медичний пересувний | 1 |
| 12. | Опромінювач бактерицидний (лампа) | 1 |
| 13. | Тест-системи для ранньої діагностики вагітності | 2 |
| 14. | Гінекологічні оглядові набори | 5 |
| 15. | Вагінальні дзеркала (Сімпса) | 5 |
| 16. | Вагінальні дзеркала (Отта) | 5 |
| 17. | Металеві бікси для інструментів та матеріалу | 2 |
| 18. | Ватні валики або марлеві кульки (стерильні) | |
| 19. | Підставка для біксів | 2 |
| 20. | Стетофонендоскоп | 1 |
| 21. | Апарат для вимірювання артеріального тиску | 1 |
| 22. | Термометр медичний | 1 |
| 23. | Миючий засіб або мило | 1 |
| 24. | Дезінфікуючий розчин | 1 |
| 25. | Відро з педальною кришкою | 1 |
| 26. | Одноразові стерильні гумові рукавички | 5 |
| 27. | Укладка ургентна | 1 |
| 28. | Ємкості для знезараження інструментів | 1 |
| 29. | Ємкість для розведення дезінфікуючих розчинів | 1 |
| 30. | Ємкість для збереження дезінфікуючих розчинів | 1 |
| 31. | Інвентар для прибирання | 1 |
| 32. | Засоби зв'язку (телефон, екстрений зв'язок-рація) | 1 |
Перелікнеобхідних медикаментів:
- медикаменти для надання ургентної допомоги (укладка ургентна);
- антибіотики широкого спектра дії (пеніцилінового та тетрациклінового ряду), протимікробні та протипротозойні засоби, похідні імідазолу (метронідазол);
- знеболювальні засоби (ібупрофен, парацетамол);
- утеротоніки (окситоцин, ергометрин);
- кровозамінники та перфузійні розчини
Інформаційнезабезпечення:
інформаційно-освітні матеріали з питань контрацепції, включаючи екстренну, ранньої діагностики вагітності, методів штучного переривання вагітності та профілактики ускладнень.
А.4.2 Вимоги для установ, які надають вторинну (третинну) медичну допомогу
А.4.2.1 Кадрові ресурси:
- лікар-акушер-гінеколог;
- лікар-анестезіолог;
- інші профільні спеціалісти при необхідності;
- медичний психолог;
- акушерка;
- медична сестра;
- сестра медична - анестезист;
- санітарка.
А.4.1.2 Матеріально-технічне забезпечення:
Приміщення:
- Окреме приміщення для пацієнток після процедури (операції).
- Засоби санітарного транспорту.
- Матеріально-технічне забезпечення, пропоноване на I рівні та додатково:
| | Назва | Кількість |
| | Обладнання та інструменти, які зазначені А.4.1.2 та додатково: | |
| 33. | Набори для малих гінекологічних операцій (пульові щипці, затискач вікончатий, пінцети, матковий зонд, набір розширювачів Гегара, набір кюреток) | 5 |
| 34. | Мануальний вакуум-аспіратор з набором канюль | 1 |
| 35. | Електричний вакуум-аспіратор з набором канюль, перехідники, лубриканти для змащення шприців (якщо буде потрібно) | 1 |
| 36. | Голки (калібру 22 спинальні для парацервікальної блокади; калібру 21 для введення лікарських засобів) | 5 |
| 37. | Сітка (металева, скляна, марлева) для огляду матеріалу після операції. | 1 |
| 38. | Мішок Амбу | 1 |
| 39. | Повітровід | 1 |
| 40. | Антисептичний розчин на водній основі | 1 |
| 41. | Ларингоскоп з набором клинків | 1 |
| 42. | Апарат для інгаляційного наркозу | 1 |
А.5 ІНДИКАТОРИ ЯКОСТІ МЕДИЧНОЇ ДОПОМОГИ
(для оцінки ефективності етапів лікувально-діагностичного процесу)
| Індикатори | Порогові значення | Методика вимірювання (обчислення) | Заходи впливу |
| Наявність ЛПМД "Комплексна медична допомога при небажаній вагітності" | | Наявність у ЗОЗ локального Протоколу на електронних та/або паперових носіях | Тиражування та розповсюдження Протоколу |
| Забезпечення навчання медичного персоналу медико-організаційним технологіям УКПМД та ЛПМД | 90 % і більше | Кількість одиниць медичних працівників, які задіяні у виконанні медико-організаційних технологій даного УКПМД та ЛПМД і пройшли навчання х100/ загальна кількість медичних працівників, які задіяні у виконанні технологій даного УКПМД (фізичних осіб) | Наявність наказу по закладу про впровадження УКПМД та ЛПМД, забезпечення мотивації медичного персоналу до впровадження технологій ЛПМД |
| Наявність сучасного медичного обладнання, інструментарію та медикаментів | 95 % і більше | Кількість наявного сучасного медичного обладнання, інструментарію та медикаментів х 100 / кількість передбаченого табелем оснащення | Придбання медичного обладнання, інструментарію та медикаментів, участь у міжнародних проектах, державних і регіональних програмах. |
| Частота передабортних консультувань | 90 % і більше | Кількість жінок, які отримали передабортне консультування х 100/ кількість жінок, які звернулися у медичний заклад з приводу переривання небажаної вагітності (форма інформованої згоди) | Навчання медичних фахівців методики проведення передабортного консультування, клінічний аудит, мотивація. |
| Співвідношення медикаментозного переривання та вакуум-аспірації до дилятації та евакуації/кюретажу | 0.6 | Кількість жінок, яким провели медикаментозне переривання або переривання методами ЕВА та МВА х 100/ кількість жінок, яким переривання було проведено методами дилятації та евакуації (кюретажу) | Навчання акушерів-гінекологів сучасним методикам проведення переривання вагітності, клінічний аудит, мотивація. Підвищення доступності медикаментів та сучасного медичного обладнання, інструментарію та медикаментів. |
| Частота післяабортних консультувань | 90 % і більше | Кількість жінок, які отримали післяабортне консультування х 100/ кількість жінок, які звернулися у медичний заклад з приводу переривання небажаної вагітності (форма інформованої згоди). | Навчання медичних фахівців методики проведення післяабортного консультування, клінічний аудит, мотивація. |
| Кількість ускладнень під час та після штучного переривання вагітності) | до 3 % | Кількість жінок, у яких виникли ускладнення х 100 / кількість жінок, яким проведено переривання небажаної вагітності. | Навчання акушерів-гінекологів сучасним методикам проведення переривання небажаної вагітності, клінічний аудит, мотивація. |
| Кількість випадків смерті жінок, пов'язаної з перериванням небажаної вагітності | 0 | Кількість жінок, у яких виникли ускладнення х 100 / кількість жінок, яким проведено переривання небажаної вагітності. | Навчання акушерів-гінекологів сучасним методикам проведення переривання небажаної вагітності, клінічний аудит, мотивація. |
Б. БІБЛІОГРАФІЯ
1. Аборти та контрацепція в Україні. Стратегічна оцінка політики, програм та досліджень. - Міністерство охорони здоров'я Україні, ВООЗ, 2008. - 90 с.
2. Вводное руководство по медикаментозному аборту. Итоги совместной работы в Центре исследований и конференций. Gynuity Health Project, 2004. - 68 с.
3. Медикаментозный аборт. Руководство для врачей, Абрамченко В. В., Гусева Е. Н. Санкт-Петербург "ЭЛБИ-СПб", 2005. - 138 с.
4. Медицинские критерии приемлемости для использования методов контрацепции. ВОЗ.
Третье издание, 2004.
5. Мизопростол для лечения неполного аборта. Вводное руководство. Gynuity Health Project, 2009. - 44 с.
6. Післяпологове та післяабортне планування сім'ї. Навчальний посібник, Київ, 2007. - 171 с.
7. Планирование семьи.- Универсальное руководство для поставщиков услуг по планированию семьи. ВОЗ, 2008. - 489 с.
8. Планування сім'ї - Клінічний протокол // Затверджено до використання наказом МОЗ України від 27.12.2006 N 905.
9. Планування сім'ї. Навчальний посібник, Київ, 2006. - 296 с.
10. Проблемы репродуктивного здоровья. Аборты. Здоровье женщин и государственная политика (русская версия журнала Reproductive Health Matters) // под ред. И. С.Савельевой. 2008 - 122 с.
11. Ранние сроки беременности (2-е изд., испр. и доп.) / под ред. В. Е.Радзинского, М.: Status Praesens, 2009. - 480 с.
12. Руководства и протоколы по аборту в первом триместре беременности (хирургические и медикаментозные вмешательства), Международная Федерация планируемого родительства (IPPF), 2008. - 39 с.
13. Clinician's Guide for Second Trimester Abortion. Second Edition. Ipas, 2007. - 55 p.
14. Свод практических рекомендаций по применению средств контрацепции. ВОЗ. Издание второе, 2005.
15. A Clinician's Guide to Medical and Surgical Abortion / edited by Maureen Paul et al., National Abortion Federation USA. 1999, 336 p.
16. Access to safe abortion: A tool for assessing legal and other obstacles. International Planned Parenthood Federation (IPPF), London. 2008. - 88 p.
17. Legal abortion: A comparative analysis of health regulation. International Planned Parenthood Federation (IPPF), London. 2009. - 192 p.
18. Manual vacuum aspiration for second trimester pregnancy termination // International Journal of Gynaecology & Obstetrics, Todd CS et al. 2003, 83 (1) P 5-9.
19. Mifepristone followed in 24 hours to 48 hours by misoprostol for late first-trimester abortion //
Obstetrics & Gynecology, Bracken H et al. 2007, 109(4) P 895-901.
20. Misoprostol for the termination of pregnancy up to 12 completed weeks of pregnancy // International Journal of Gynaecology & Obstetrics, Faъndes A et al. 2007, 99 (Suppl. 2) P 172-177.
21. Safe abortion: Technical and Policy Guidance for Health Systems. WHO. Geneva, 2003. - 106 p.
22. Surgical methods for first trimester termination of pregnancy. Kulier R. at al, Cochrane Library 2007, Issue 4.
23. Unsafe Abortion: Global and Regional Estimates of the Incidence of Unsafe Abortion and Associated Mortality in 2003, fifth ed., Geneva: WHO, 2007.
Чинні накази МОЗ України станом на 01.12.2010 року
1. Наказ МОЗ N 620 від 29.12.2003 "Про організацію надання стаціонарної акушерсько-гінекологічної та неонатологічної допомоги в Україні".
2. Наказ МОЗ N 782 від 29.12.2005 "Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги" (із змінами).
3. Наказ МОЗ N 302 від 27.12.99 "Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)"
4. Наказ МОЗ N 184 від 26.07.99 "Про затвердження форм облікової статистичної документації, що використовується в стаціонарах лікувально-профілактичних закладів"
5. Наказ МОЗ N 67 від 13.02.2006 "Про затвердження форм первинної облікової документації в закладах, що надають медичну допомогу вагітним, роділлям та породіллям, та інструкцій щодо їх заповнення"
6. Наказ МОЗ N 508 від 20.07.2006 "Про затвердження інструкції про порядок проведення операції штучного переривання вагітності, форм первинної облікової документації та інструкції щодо їх заповнення", зареєстрований в Міністерстві юстиції України 25 жовтня 2006 року за N 1155/13029
В. ДОДАТКИ
| Додаток 1. | Пам'ятка для пацієнтки перед проведенням процедури переривання вагітності. |
| Додаток 2. | Пам'ятка для пацієнтки після проведення процедури переривання вагітності. |
| Додаток 3. | Перелік підстав, за наявності яких можливе штучне переривання вагітності, строк якої становить від 12 до 22 тижнів. |
| Додаток 4. | Універсальні заходи профілактики інфекцій. |
| Додаток 1 |
Пам'ятка для пацієнтки
(до штучного переривання небажаної вагітності)
(до штучного переривання небажаної вагітності)
Згідно із законодавством в Україні штучне переривання небажаної вагітності за бажанням жінки може здійснюватись в термін до 12 тижнів.
Для виконання процедури (операції) штучного переривання небажаної вагітності Ви можете звернутись до будь-якого акредитованого закладу охорони здоров'я незалежно від форми власності та підпорядкування.
Наскільки можливо, керівники закладів охорони здоров'я повинні створити умови, коли забезпечується приватна обстановка не тільки для спілкування з медичним працівником, а й безпосередньо для виконання процедури (операції), зокрема шляхом виконання окремо взятої процедури (операції) в одному приміщенні за певний проміжок часу.
Медичні працівники зобов'язані забезпечити збереження інформації, отриманої від Вас під час спілкування чи виконання процедури (операції), та не допустити її розголосу іншим особам.
Ви можете обрати лікаря, який буде виконувати процедуру (операцію).
Ви маєте пройти обстеження, запропоноване лікарем.
Прийти на процедуру (операцію) переривання небажаної вагітності до медичного закладу
необхідно у зазначений час.
Ви можете обрати метод штучного переривання небажаної вагітності та прийняти рішення після одержання повної, достовірної та чіткої інформації щодо особливостей кожної з них.
Найбезпечнішими методами є медикаментозний (прийом таблеток) та вакуумна аспірація (ручна та електрична). Використання методу розширення шийки матки та вишкрібання (дилатація та кюретаж) - допустиме лише за відсутності можливостей проведення переривання медикаментозними засобами або методами вакуум-аспірації у терміні вагітності 12 повних тижнів.
З метою зменшення кількості інфекційних ускладнень при перериванні вагітності хірургічними методами призначається антибіотикопрофілактика.
Ви маєте право вибору методики знеболювання та прийняття рішення після одержання повної, достовірної та чіткої інформації щодо анестезії або внутрішньовенного наркозу, ризиків та можливих ускладнень, пов'язаних із знеболюванням. При відсутності протипоказань можна вибирати місцеву анестезію, комбінацію місцевої анестезії зі знеболювальними препаратами (аналгетиками) або з атаралгезією, різновиди внутрішньовенного наркозу.
Вибір процедури (операції) штучного переривання небажаної вагітності та методу знеболювання необхідно підтвердити письмово у формі інформаційної згоди.
Лікар має поінформувати Вас про ризики виникнення ускладнень під час та після процедури (операції) переривання небажаної вагітності і у разі яких ознак необхідно негайно звернутись по медичну допомогу.
Уточніть у лікаря, до якого медичного закладу слід звернутися (адреса, контактні телефони).
У зв'язку з операцією (процедурою) штучного переривання небажаної вагітності жінка може отримати на 3 дні (з урахуванням дня операції) листок непрацездатності.
У разі виникнення ускладнень під час операції чи у післяабортному періоді листок непрацездатності видається на весь період тимчасової непрацездатності.
| Додаток 2 |
Пам'ятка для пацієнтки
(після штучного переривання небажаної вагітності)
(після штучного переривання небажаної вагітності)
Після процедури (операції) штучного переривання небажаної вагітності варто утримуватися від статевих контактів до повної зупинки менструальноподібної кровотечі (приблизно 3 - 5 днів).
Через 10 - 14 днів після процедури (операції) рекомендується відвідати лікаря з метою консультації та планового огляду.
У разі появи ознак, які перераховані нижче, необхідно терміново звернутись по медичну допомогу:
- Кровотеча (промокання двох або більше великих прокладок за годину, що не припиняється протягом 2 годин, виділення згустків крові).
- Взагалі відсутність кров'яних виділень.
- Підвищення температури тіла, лихоманка.
- Вагінальні виділення з неприємним запахом.
- Різкий, тривалий біль у животі, який посилюється.
Фертильність (спроможність до зачаття) може відновитися протягом 2 тижнів після процедури (операції), але в більшості жінок овуляція відбувається протягом 6 тижнів. Ви можете завагітніти знову, ще до появи наступної менструації.
Якщо Ви не плануєте вагітність, то почати використовувати контрацепцію (засоби попередження вагітності) необхідно одразу ж після процедури (операції) переривання вагітності та поновлення сексуальної активності.
У разі відсутності медичних протипоказань, незалежно від методу переривання небажаної вагітності, використання будь-якого методу контрацепції можна починати одразу ж після процедури (операції).
Першу таблетку комбінованого орального контрацептива (таблетки, які містять малі дози жіночих гормонів) можна прийняти в день проведення процедури (операції) або протягом 5 днів після.
Ін'єкційний контрацептив (препарат, який вводиться шприцом внутрішньом'язово і містить жіночий гормон - прогестин) може бути введений перед випискою після процедури (операції) або протягом 7 днів.
Внутрішньоматковий контрацептив (ВМК - невеликий прилад, що вводиться всередину матки та перешкоджає заплідненню) лікар може ввести відразу після процедури (операції) або протягом 7 днів (для ВМК зі спеціальним гормоном) та 12 днів (для ВМК, що містить мідь) за умови відсутності симптомів інфекції.
Презервативи можуть використовуватись з відновленням статевої активності (після повного припинення післяабортних кров'яних виділень).
Методи природної контрацепції не можуть бути використані до відновлення менструальної функції після процедури (операції) штучного переривання небажаної вагітності (до 3-х місяців). Тому необхідно обов'язково використовувати презервативи або утримуватися від статевих стосунків.
Хірургічна стерилізація може бути проведена безпосередньо після процедури (операції) штучного переривання небажаної вагітності, проте Ви повинні ретельно обдумати своє рішення з урахуванням незворотності методу.
Якщо Ви не обрали постійний метод контрацепції одразу, можна тимчасово використовувати презервативи і звернутися за додатковою консультацією до лікаря.
Додаток 3 и 4 находится в полной версии в файле, доступном для скачивания ниже.
Скачать протокол Комплексна медична допомога під час небажаноївагітності Вы можете по ссылке ниже.
21.06.2017 | 22:25:55
