МОЗ України. Додаток до наказу №782. Клінічні протоколи з акушерської та гінекологічної допомоги.
Раздел: Нормативы экстренной и неотложной помощи
/
II. Специализированная медицинская помощь. Клинические протоколы оказания помощи, протоколы диагностики и лечения, догоспитальный и госпитальный этап.
/
Акушерство и гинекология.
/
МОЗ України. Додаток до наказу №782. Клінічні протоколи з акушерської та гінекологічної допомоги.
ЗАТРИМКА РОСТУ ПЛОДА
ПЕРЕДЧАСНИЙ РОЗРИВ ПЛОДОВИХ ОБОЛОНОК
КЛІНІЧНО ВУЗЬКИЙ ТАЗ
МЕДИЧНИЙ АБОРТ
АНЕМІЯ У ВАГІТНИХ
Клінічні протоколи, затверджені цим наказом, розроблені відповідно до чинних нормативів надання акушерсько-гінекологічної допомоги.
Використання клінічних протоколів в практичній діяльності лікаря дозволить стандартизувати та уніфікувати діагностику і лікування, застосовувати методики лікування з доведеною ефективністю, що знижують захворюваність і смертність пацієнта. Це дасть можливість пацієнтам отримувати обґрунтовані діагностику та лікування, а лікарям застосовувати сучасні
методики, засновані на науково-доказових засадах.
Клінічні протоколи розроблені на основі науково-доказової медицини.
Науково-доказова медицина (НДМ) визначається як новітня технологія збору, аналізу, синтезу та застосування наукової медичної нформації, яка дозволяє приймати оптимальні клінічні рішення як з погляду допомоги хворому, так і з економічної ефективності. НДМ базується на
достовірних доведеннях, передбачає пошук, порівняння, узагальнення та широке поширення доказів з метою використання в інтересах хворого.
Метод узагальнення результатів декількох досліджень для потреб практичної охорони здоров'я отримав назву мета-аналізу, який дозволив вирішити клінічну проблему: порівняння стандарту для оцінки результатів лікування.
Одним із досягнень методології контрольованих досліджень стала розробка та послідовне застосування методів рандомізації (випадковий розподіл пацієнтів у групах порівняння).
Рівні доказовості:
1. Докази, що отримані у результаті рандомізованих контрольованих досліджень (РКД) або мета-аналізу, мають самий високий рівень - A.
2. Дослідження із застосуванням методу "випадок-контроль" або когортного дослідження чи добре спланованого контрольного дослідження без рандомізації - рівень B.
3. Дослідження, отримані у результаті експертної оцінки або клінічного досвіду, - рівень C.
При організації надання діагностично-лікувальної акушерсько-гінекологічної допомоги використовуються методики та технології усіх рівнів з урахуванням поінформованої можливості пацієнта.
Шифр МКХ-10-P05
Малий для гестаційного віку (МГВ) плідвідноситься до таких плодів, які не досягають специфічного біометричного або вагового порогу до відповідного гестаційного віку. Десята вагова перцентиль найбільш часто використовується для визначення МГВ. Тільки 10 % дітей з найнижчою масою відносяться до плодів, малих для гестаційного віку. Чим нижча перцентиль
для визначення МГВ, тим більша імовірність затримки росту плода. При цьому низька маса плода не обов'язково пов'язана з затримкою його росту.
Затримка росту плода (ЗРП) - ускладненнявагітності, яке розвивається внаслідок плацентарної недостатності і призводить до народження дитини з масо-ростовими параметрами нижче 10-ої перцентилі для даного терміну вагітності.
Вагова перцентиль новонародженого і біометричних параметрів плода визначається за допомогою спеціальних діаграм (відповідність маси дитини при народженні і біометричних параметрів плода йогогестаційному віку) - рис. 1 або табл. (табл. 1).
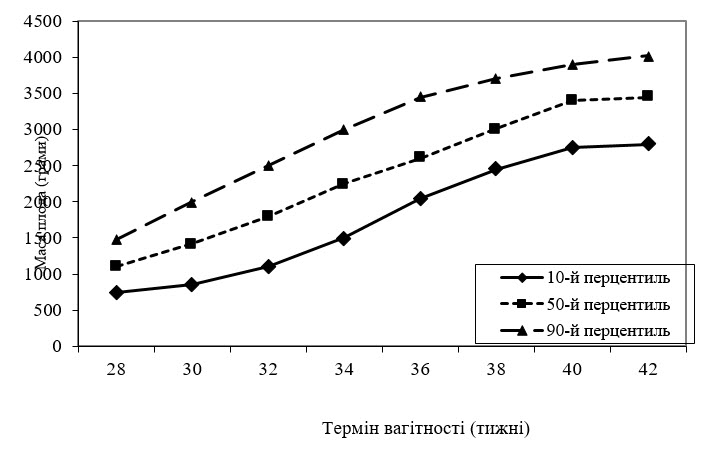
Рис. 1. Вагові перцентилі у відповідності дотерміну вагітності
Примітка. 10 перцентиль та меншевідповідає малим для гестаційного віку плодам;
50 перцентиль - середнім (нормальним) за масою плодам;
90 перцентиль та більше - великим для гестаційного віку плодам (імовірність крупного плода).
Таблиця 1. Центильна оцінкафізичного розвитку новонародженого
Класифікація. Виділяють дві форми ЗРП:
1) симетрична - маса і довжина плодапропорційно знижені, всі органи рівномірно зменшені у розмірах;
2) асиметрична - зниження маси плода принормальних показниках його довжини, непропорційними розмірами різних органів плода.
Фактори ризику ЗРП:
1. Медичні:
- хронічна артеріальна гіпертензія;
- цукровий діабет;
- системні захворювання сполучної тканини;
- тромбофілії;
- захворювання нирок;
- прееклампсія вагітних;
- багатоплідна вагітність;
- крововтрата під час вагітності;
- аномалії пуповини та розташування плаценти;
- перинатальні інфекції;
- ЗРП в анамнезі;
- хромосомні та генетичні порушення;
- медикаменти (варфарин, фенітоїн).
2. Соціально-економічні:
- недостатнє харчування;
- тютюнопаління, вживання алкоголю, наркотиків;
- забруднення навколишнього середовища;
- професійні шкідливості.
Діагностика.
Біометричні методи:
- визначення висоти стояння дна матки (ВДМ) у II - III триместрахвагітності на основі гравідограми (рис. 2). В нормі до 30 тижня приріст ВДМ складає 0,7 - 1,9 см на тиждень; в 30 - 36 тиж. - 0,6 - 1,2 см на тиж.; 36 і більше - 0,1 - 0,4 см. Відставання розмірів на 2 см або відсутність приросту протягом 2 - 3 тиж. при динамічному спостереженні дає підставу запідозрити ЗРП;
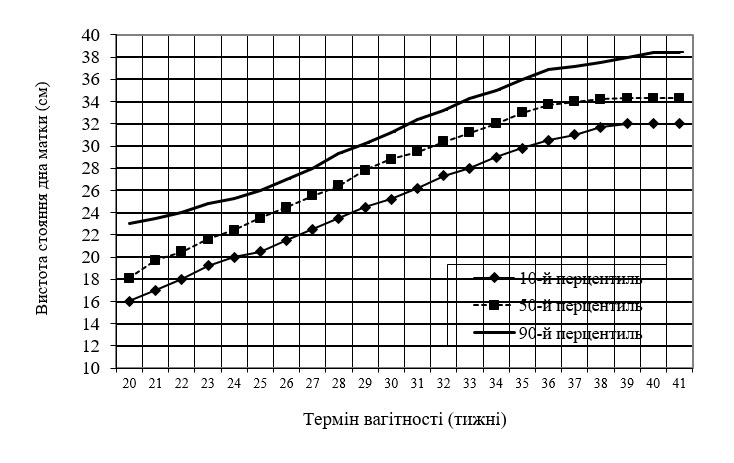
Рис. 2. Гравідограма
- ультразвукова фетометрія включаєвизначення розмірів голівки, окружності живота та довжини стегна. При визначенні невідповідності одного або декількох основних фотометричних показників терміну вагітності проводиться розширена фетометрія та вираховуються співвідношення лобно-потиличного розміру до біпарієтального, окружності голівки до окружності живота, біпарієтального розміру до довжини стегна, довжини стегна до окружності живота. Найбільш цінним показником є прогнозована маса плода.
За даними УЗД виділяють три ступенятяжкості ЗРП:
- I ступінь - відставання показників фетометрії на 2 тижні від гестаційного терміну;
- II ступінь - відставання на 3 - 4 тижні від гестаційного терміну;
- III - більше ніж на 4 тижні.
Фетометрія є інформативною з 20 тижнявагітності (A).
Моніторинг стану плода
Для діагностики функціонального стану плода використовуються наступні біофізичні методи:
- біофізичний профіль плода (БПП) -оцінюється сума балів окремих біофізичних параметрів (дихальні рухи плода, тонус плода, рухова активність плода, реактивність серцевої діяльності плода на нестресовий тест (НСТ), об'єм навколоплодових вод);
- модифікований БПП поєднує нестресовийтест з індексом амніотичної рідини.
Таблиця 2. Оцінка результатіввизначення показників біофізичного профілю плода
Оцінка БПП
7 - 10 б - задовільний стан плода;
5 - 6 б - сумнівний тест (повторити через 2 - 3 дні);
4 б і нижче - патологічна оцінка БПП (вирішити питання про термінове розродження)
- доплерометрія швидкості кровотоку у артеріїпуповини (відображає стан мікроциркуляції у плодовій частині плаценти, судиннийопір якої відіграє основну роль у фетоплацентарній гемодинаміці) (A).
Діагностичні критерії:
Нормальний кровотік - високий діастолічнийкомпонент на доплерограмі по відношенню до ізолінії, співвідношення амплітуди систоли до діастоли становить не більше 3.
Патологічний кровотік:
- сповільнений кровотік - зниженнядіастолічного компонента, співвідношення амплітуди систоли до діастоли становить більше 3;
- термінальний кровотік (свідчить провисоку вірогідність антенатальної загибелі плода).
Нульовий - кровотік у фазі діастолиприпиняється (на доплерограмі відсутній діастолічний компонент).
Негативний (реверсний, зворотний) -кровотік у фазі діастоли набуває зворотного напрямку (на доплерограмі діастолічний компонент нижче ізолінії).
Лише дані комплексного динамічного спостереження і, в першу чергу, акушерська ситуація дають можливість встановити діагноз та сформувати план ведення.
Тактика ведення вагітності з ЗРП (див.алгоритм).
1. Лікування захворювань вагітної, які призводять до виникнення ЗРП.
2. Поетапне динамічне спостереження за станом плода:
2.1. При нормальних показниках біофізичних методів діагностики стану плода можливе амбулаторне спостереження та пролонгування вагітності до доношеного терміну.
2.2. Госпіталізація вагітної акушерського стаціонару III рівня надання медичної допомоги здійснюється за умови наявності наступних результатів дослідження БПП і/або доплерометрії кровотоку:
- патологічна оцінка БПП (4 бали і нижче);
- повторна (через добу) сумнівна оцінка БПП (5 - 6 б.);
- сповільнений діастолічний кровотік в артеріях пуповини;
- критичні зміни кровотоку в артеріях пуповини (нульовий та реверсний).
2.3. При сповільненому діастолічному кровотоці у артеріях пуповини проводять дослідження БПП:
- за відсутності патологічних показників БПП проводять повторну доплерометрію з інтервалом у 7 днів;
- при наявності патологічних показників БПП, проводять доплерометрію щонайменше 1 раз на 2 дні та БПП щоденно.
Оскільки немає ефективного методу лікування ЗРП та дистресу плода (А), ключовим моментом у веденні таких вагітних є чітка оцінка стану плода та своєчасне розродження (А).
3. Погіршення показників плодового кровотоку (виникнення постійного нульового або реверсного кровотоку в артеріях пуповини) у терміні після 30 тижнів є показанням для розродження шляхом операції кесаревого розтину. У терміні до 30 тижнів вагітності, зважаючи на глибоку функціональну незрілість плода, велику імовірність перинатальних втрат, питання про спосіб розродження вирішується індивідуально залежно від акушерської
ситуації та поінформованої згоди вагітної.
Пологи
1. Розродження через природні пологовішляхи проводять (під кардіомоніторним контролем за станом плода) принормальному або сповільненому кровотоці у артеріях пуповини, якщо немає
дистресу плода (оцінка БПП 6 б. і нижче).
2. Показанням для розродження шляхомкесаревого розтину є:
- критичні зміни кровоплину у артеріях пуповини (нульовий та реверсний) - екстрене дострокове розродження треба проводити незалежно від терміну вагітності;
- гострий дистрес плода (брадікардія менше 100 уд./хв. та патологічні децелерації ЧСС) незалежно від типу кровотоку (нормальний чи сповільнений) у артеріях пуповини під час вагітності;
- патологічний БПП (оцінка 4 б. і нижче) при відсутності біологічної зрілості шийки матки (після 30 тижнів вагітності).
Профілактика.
1. Виявлення факторів ризику ЗРП та проведення динамічного контролю за пацієнтами цієї групи вагітних.
2. Дотримання вагітною режиму дня та раціональне харчування.
3. Відмова від шкідливих звичок (тютюнопаління, вживання алкоголю тощо).
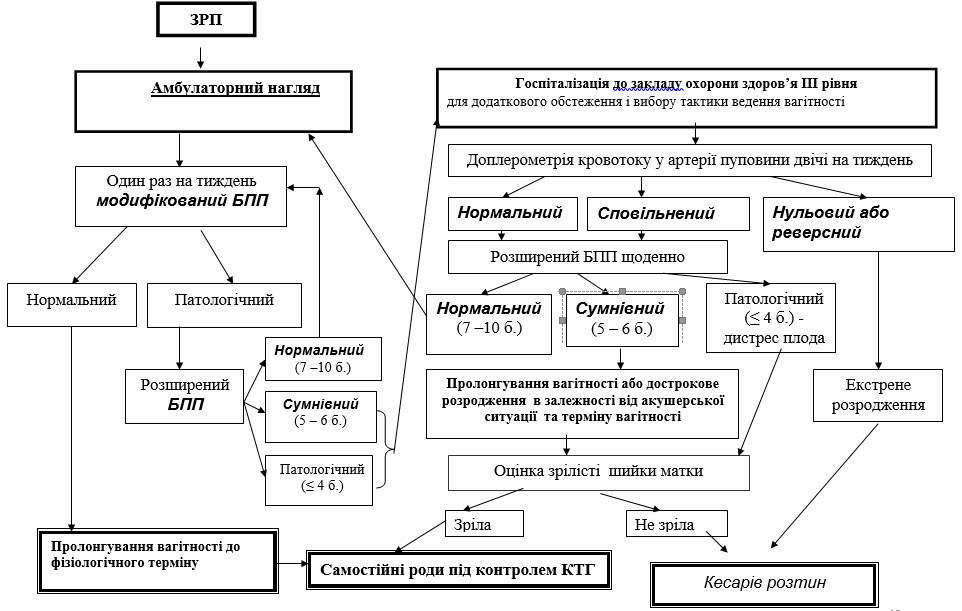
Рис. Алгоритм акушерської тактики приЗРП
Шифр МКХ-10: O42
Передчасний розрив плодових оболонок (ПРПО) - це спонтанний їх розрив до початку пологової діяльності у строки вагітності від 22 до 42 тижнів. Спостерігається у 10 - 15 % пологів.
O42 Передчасний розрив плодових оболонок
O42.0 Передчасний розрив плодових оболонок в межах 24 годин до початку пологів
O42.1 Передчасний розрив плодових оболонок, початок пологів після 24-годинного безводного періоду
O42.2 Передчасний розрив плодових оболонок, затримка пологів, пов'язана з проведенням терапії
O42.9 Передчасний розрив плодових оболонок, не уточнений
1. Ведення вагітних з підозрою на ПРПО.
1.1. Госпіталізація в акушерський стаціонар III рівня надання медичної допомоги з 22 до 34 тижнів вагітності.
Перед переводом вагітної з акушерських стаціонарів I - II рівнів до закладів III рівня надання медичної допомоги проводять зовнішнє акушерське обстеження, огляд шийки матки у дзеркалах та аускультацію серцебиття плода; при підтвердженому ПРПО - розпочинають профілактику респіраторного дистрес-синдрому внутрішньом'язевим введенням 6 мг дексаметазону з вказанням у направленні дози та часу його введення.
З 35 тижнів вагітності розродження може проводитися у закладах II рівня надання медичної допомоги, за необхідності - з викликом консультанта із закладу охорони здоров'я вищого рівня надання медичної допомоги.
1.2. Основні етапи обстеження у стаціонарі при госпіталізації:
- встановлення гестаційного терміну;
- визначення орієнтовного часу розриву плодових оболонок за даними анамнезу;
- діагностика наявності пологової діяльності зовнішніми методами;
- огляд шийки матки у дзеркалах.
Внутрішнє акушерське дослідження завідсутності пологової діяльності та протипоказань до очікувальної тактики ведення вагітної не проводиться (A);
- підтвердження ПРПО лабораторними методами у сумнівних випадках;
- УЗД з визначенням обсягу амніотичної рідини;
- бактеріоскопічне дослідження піхвових виділень з фарбуванням мазків за Грамом.
2. Діагностика (підтвердження) ПРПО
2.1. Огляд шийки матки в дзеркалах - візуально встановлюється вилиття амніотичної рідини із каналу шийки матки.
2.2. У разі утруднень у встановленні діагнозу у сумнівних випадках проводять диференціальну діагностику навколоплодових вод з сечею, підвищеною секрецією вагінальних і цервікальних залоз перед пологами з використанням одного або декількох нижченаведених тестів:
- Нітразиновий тест -декілька краплин рідини, взятої з піхви, наносять на смужку нітразинового паперу. За умови наявності амніотичної рідини папір забарвлюється у темно-синій колір (В).
- "Тест папороті" -феномен утворення візерунку листа папороті (арборизації). Ватним тампоном забирають матеріал з ділянки зовнішнього вічка цервікального каналу, тонким
шаром наносять на чисте предметне скло після чого препарат висушують на повітрі
протягом 5 - 7 хвилин. Препараті проглядають під мікроскопом при малому збільшенні. Виявлення кристалізації у вигляді листка папороті або деревовидної структури є підтвердженням наявності навколоплодових вод. Лист папороті, який утворюється при арборизації амніотичної рідини, має більше гілочок, ніж при арборизації цервікального слизу. "Тест папороті" вважається більш точним, ніж нітразиновий (B).
- Цитологічний тест -виявлення клітин навколоплодових вод у мазку з піхви дає менше хибних результатів, ніж нітразиновий тест, і може бути найбільш точним для підтвердження діагнозу (B).
- Визначення pH за допомогою тест-смужки:навколоплодові води мають лужну реакцію (pH 7,0 - 7,5), а піхвовий вміст в нормі - кислу (pH 4,0 - 4,4). Стерильним ватним тампоном забирають матеріал з ділянки зовнішнього вічка цервікального каналу, наносять на тест-смужку. Забарвлення смужки у синьо-зелений (pH 6,5) або синій колір (pH 7,0) свідчить
про наявність в досліджуваному матеріалі навколоплодових вод. Хибнопозитивні результати можливі при попаданні крові, сечі або антисептиків.
- Дослідження мазків з піхвового вмісту заметодикою Л. С. Зейванг. На предметне скло наносять 1 - 2 краплинипіхвового вмісту і додають одну-дві краплини 1 %-ого водного розчину еозину з наступним переглядом у світлооптичному мікроскопі при малому збільшенні. При вилитті навколоплодових вод у досліджуваній рідині серед яскраво-рожевих епітеліальних клітин піхви та еритроцитів виявляють скупчення незафарбованих без'ядерних
клітин епідермісу плода, які не сприймають фарбу внаслідок того, що вкриті першородною змазкою (В).
2.3. Ультрасонографія - якщо виявлена достатня кількість амніотичної рідини, діагноз передчасного розриву плодових оболонок є сумнівним (A).
У разі виявлення маловоддя та за умови хоча бодного позитивного тесту на навколоплодові води встановлюється діагноз ПРПО (B).
Спонтанна пологова діяльність (без спроб індукції пологової діяльності) за умови доношеної вагітності розвивається у 70 % вагітних протягом перших 24 годин від моменту констатації розриву плодових оболонок, а у 90 % - в перші 48 годин (B). Очікувальна тактика у цих випадках за відсутності клінічних проявів інфекції та своєчасної антибіотикопрофілактики
не підвищує частоту гнійно-запальних ускладнень у матері і у новонародженого (A).
3. Ведення вагітних із передчасним розривомплодових оболонок
Обирається індивідуальна тактика ведення залежно від терміну вагітності, супутньої патології, акушерської ситуації, акушерсько-гінекологічного анамнезу.
У всіх випадках пацієнтка та її родина мають отримати докладну інформацію про стан вагітної та стан плода, переваги і можливу небезпеку того чи іншого способу подальшого ведення вагітності з отриманням письмової згоди пацієнтки.
Очікувальна тактика (без індукції пологовоїдіяльності) може бути обрана:
- у вагітних з низьким ступенем прогнозованого перинатального і акушерського ризику (A);
- при задовільному стані плода;
- при відсутності клініко-лабораторних ознак хоріоамніоніту (підвищення температури тіла >38° C, запах навколоплодових вод, серцебиття плода >170уд./хв.; наявність двох або більше симптомів дає підставу для встановленнядіагнозу хоріоамніоніту);
- при відсутності ускладнень після вилиття навколоплодових вод (випадіння петель пуповини, відшарування плаценти та інших показань для ургентного розродження).
У разі вибору очікувальної тактики в акушерському стаціонарі необхідно проводити:
- вимірювання температури тіла вагітної та пульсометрію двічі на добу (C);
- визначення кількості лейкоцитів у периферичній крові залежно від клінічного перебігу, але не рідше ніж 1 раз на три доби (C);
- бактеріоскопічне дослідження виділень із піхви 1 раз на три доби (з підрахунком кількості лейкоцитів у мазку) (C);
- спостереження за станом плода методом аускультації двічі на добу та, за необхідності, запису КТГ не рідше 1 разу на добу з 32 тижнів вагітності (B);
- попередження вагітної про необхідність самостійного проведення тесту рухів плода та звертання до чергового лікаря у разі змін рухової активності плода (дуже повільні або занадто бурхливі);
- профілактичне введення напівсинтетичних пеніцилінів або цефалоспоринів II генерації у середніх терапевтичних дозах з моменту госпіталізації протягом 5 - 7 діб за відсутності ознак інфекції у матері (A).
3.1. Термін вагітності 22 - 25 тижнів:
- спостереження за станом матері та плода без проведення внутрішнього акушерського дослідження проводиться в умовах акушерського стаціонару III рівня надання медичної допомоги;
- антибактеріальна терапія з моменту госпіталізації в акушерський стаціонар (A).
3.2. Термін вагітності 26 - 34 тижні:
- спостереження за станом матері та плода без проведення внутрішнього акушерського дослідження проводиться в умовах акушерського стаціонару III рівня надання медичної допомоги;
- антибактеріальна терапія з моменту госпіталізації в акушерський стаціонар (A);
- профілактика респіраторного дистрес-синдрому плода (A).
3.2.1. Профілактика респіраторногодистрес-синдрому плода проводиться внутрішньом'язевим введенням дексаметазону по 6 мг кожні 12 годин (на курс 24 мг) або бетаметазону по 12 мг кожні 12 години (на курс 24 мг). Повторні курси профілактики не проводяться (A).
3.3. Термін вагітності 35 - 36 тижнів:
- можлива очікувальна та активна тактика;
- при задовільному стані матері та плода і відсутності показань до оперативного розродження спостереження проводиться без проведення внутрішнього акушерського дослідження у закладах охорони здоров'я II
- III рівня надання медичної допомоги;
- антибактеріальна терапія починається після 18 годин безводного проміжку (A);
- за умови відсутності розвитку спонтанної пологової діяльності через 24 години проводиться внутрішнє акушерське дослідження;
- при зрілій шийці матки індукція родової діяльності починається зранку (не раніше 6 год.) окситоцином або простагландинами (B);
- при незрілій шийці матки проводиться підготовка до пологів інтравагінальним введенням простагландину E 2 (A);
- за наявності показань проводиться розродження шляхом операції кесаревого розтину (A).
3.4. Термін вагітності 37 - 42 тижні:
- при відсутності спонтанної пологової діяльності через 24 години проводиться внутрішнє акушерське дослідження;
- при зрілій шийці матки проводиться індукція родової діяльності зранку (не раніше 6 год.) окситоцином або простагландином F2 a (B);
- при незрілій шийці матки підготовка до пологів проводиться інтравагінальним введенням простагландину E 2 (A); при наявності показань розродження проводять шляхом операції кесаревого розтину (A).
4. Тактика ведення вагітних при наявності інфекційних ускладнень.
У разі розвитку хоріоамніоніту показано завершення вагітності.
У лікувальному режимі призначають цефалоспорини III - IV генерації і метронідазол (або орнідазол) за 30 хвилин до введення цефалоспоринів (A).
Метод розродження визначається терміном вагітності, станом вагітної та плода, акушерською ситуацією.
У випадку оперативного розродження проводиться інтенсивна антибактеріальна терапія (2 антибіотика і метронідазол або орнідазол) у лікувальному режимі не менше 7 діб (C).
Шифр МКХ-10: O65
Клінічно вузьким тазом називають усі випадки функціональної невідповідності між голівкою плода та тазом матері незалежно від їх розмірів.
O65 Утруднені пологи внаслідок аномалії таза у матері
O65.0 Утруднені пологи внаслідок деформації таза
O65.1 Утруднені пологи внаслідок загальнорівномірнозвуженого таза
O65.2 Утруднені пологи внаслідок звуження входу до таза
O65.3 Утруднені пологи внаслідок звуження виходу та середнього діаметра таза
O65.4 Утруднені пологи внаслідок невідповідності розмірів таза і плода неуточнені
O65.5 Утруднені пологи внаслідок аномалії органів таза у матері
O65.8 Утруднені пологи внаслідок інших аномалій таза у матері
O65.9 Утруднені пологи внаслідок аномалії таза у матері неуточнені
Анатомічно вузький таз є головною причиною виникнення в пологах клінічно (функціонально) вузького таза.
Не мають прогностичного значення (A):
- визначення невідповідності розмірів голівки плода і таза матері до початку пологів на основі зросту матері, розміру її ступні;
- проведення клінічної або рентгенологічної пельвеометрії, в тому числі і комп'ютерної томопельвіометрії;
- високе стояння голівки плода перед пологами;
- індекс Солов'йова, ромб Міхаеліса, зовнішнє і внутрішнє акушерське дослідження;
- УЗД.
Не існує надійного способу для точного прогнозування до пологів невідповідності розмірів таза матері та голівки плода.
Самі пологи при головному передлежанні плода є найкращим тестом на таку відповідність. Цей діагноз виставляється лише у пологах (A).
Фактори ризику виникнення клінічно вузького таза:
- анатомічно вузький таз;
- великий плід;
- розгинальні передлежання голівки плода;
- переношена вагітність;
- гідроцефалія у плода;
- пухлини і вади розвитку плода;
- пухлини і вади розвитку таза матері;
- пухлини органів малого таза.
За наявності чинників ризику виникнення клінічно вузького таза особлива увага у пологах приділяється веденню партограми.
Умови діагностики клінічно вузького таза:
- розкриття шийки матки більше 8 см;
- відсутність плідного міхура;
- випорожнений сечовий міхур;
- нормальна скоротлива діяльність матки.
Діагностичні ознаки клінічно вузького таза:
1) відсутність поступального руху голівки при повному розкритті шийки матки та нормальній пологовій діяльності;
2) симптом Вастена врівень або позитивний (розмір Цангемейстера більше, ніж кон'югата екстерна);
3) недостатнє прилягання шийки матки до передлеглої голівки плода;
4) високе розташування контракційного кільця;
5) поява потуг при високому розташуванні голівки плода;
6) набряк шийки матки з можливим поширенням на піхву і зовнішні статеві органи;
7) симптоми здавлення сечового міхура.
За наявності двох чи більше ознакв становлюється діагноз клінічно вузького таза.
Акушерська тактика
Діагноз клінічно вузького таза є показанням до негайного розродження шляхом операції кесаревого розтину.
За умови загибелі плода розродження проводиться шляхом плодоруйнівної операції.
Акушерські щипці та вакуум-екстракція плода при клінічно вузькому тазі протипоказані.
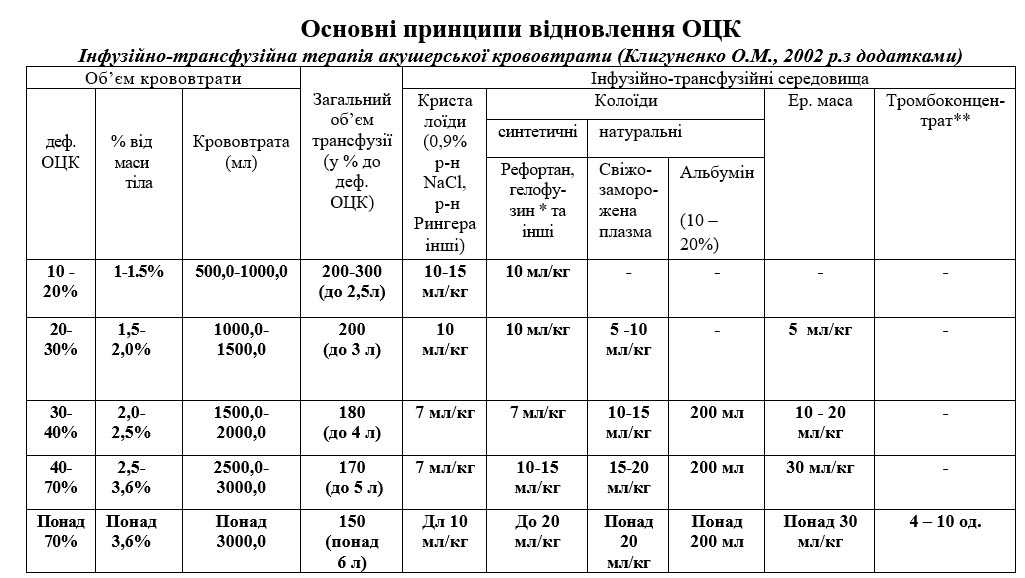 Примітки: * - модифікований рідкий желатин(Гелофузин) не рекомедується використовувати у вагітних з прееклампсією, у цих випадках перевагу надають похідним гідроксиетилкрохмалю (рефортан, стабізол).
Примітки: * - модифікований рідкий желатин(Гелофузин) не рекомедується використовувати у вагітних з прееклампсією, у цих випадках перевагу надають похідним гідроксиетилкрохмалю (рефортан, стабізол).
** - І одиниця тромбоконцентрату містить не менше 0,5x1011 тромбоцитів. Одна терапевтична дозамістить від 4 до 10 одиниць
МКХ-10 - O04
Медичний (штучний) аборт - переривання вагітності, викликане впливом безпосередньо на плідне яйце, матку, організм вагітної.
1. Обсяг обстеження для проведення медичного аборту:
1.1. Анамнез:
- визначення першого дня останньої менструації;
- болючість та нагрубання молочних залоз;
- нудота та блювання;
- стомлюваність;
- зміна апетиту;
- збільшення частоти сечовипускання.
1.2. Об'єктивний огляд:
- бімануальне дослідження;
- виключення ІПСШ та соматичних захворювань;
- огляд шийки матки.
1.3. Лабораторне обстеження:
- аналіз крові на RW;
- у першовагітних визначають резус-приналежність;
- визначення ступеня чистоти вагінального вмісту та особливостей мікробіоценозу піхви;
- цитологічне дослідження мазку із шийки матки (при першому зверненні у поточному році);
- тестування на ВІЛ за добровільною згодою після проведеного дотестового консультування.
1.4. Ультразвукове дослідження проводять у випадках, коли необхідно виключити позаматкову вагітність у терміні до 6 тижнів вагітності.
1.5. Оцінка факторів ризику:
1.5.1. Для всіх видів переривання вагітності:
- захворювання крові;
- алергічні реакції на медикаменти;
- регулярний прийом лікарських засобів;
- у випадку діагностування ІПСШ - лікування та санація.
1.5.2. Протипоказання для медикаментозного переривання вагітності із застосуванням міфепристону та мізопростолу:
- термін з першого дня останньої менструації понад 49 днів;
- надниркова недостатність;
- тяжка форма бронхіальної астми;
- алергія до препаратів міфепристону та мізопростолу;
- протипоказання до застосування простагландинів;
- серцево-судинні захворювання;
- паління: понад 10 сигарет на день жінками віком понад 35 років;
- ниркова недостатність;
- захворювання печінки;
- грудне вигодовування.
1.6. Передабортне консультування - це добровільне конфіденційне консультування спеціалістом щодо:
1) усвідомленого, поінформованого вибору рішення перервати вагітність (А);
2) особливостей операції переривання вагітності, можливих ускладнень та рекомендацій, пов'язаних з абортом;
3) післяабортної контрацепції та послуг з планування сім'ї.
2. Методи виконання штучного аборту до 12 тижнів вагітності:
- вакуум-аспірація порожнини матки (затримка менструації не більше 20 днів);
- дилатація шийки матки та вишкрібання стінок порожнини матки (кюретаж) (вагітність у терміні до 12 тижнів);
- медикаментозний аборт (до 49 днів з першого дня останньої менструації).
2.1. Підготовка шийки матки.
Підготовка шийки матки перед інструментальною евакуацією плідного яйця із порожнини матки проводиться у всіх випадках.
Пріоритетними групами є:
1) жінки, які мають аномалії розвитку шийки матки;
2) попередні операції та втручання на шийці матки;
3) вагітні дівчатка-підлітки, які мають високий ризик травмування та кровотеч під час аборту.
Призначається: мізопростол 400 мкг вагінально - за 3 - 4 години до операції або мізопростол 400 мкг перорально за 3 - 4 години до операції (A), або інші засоби при наявності протипоказань до використання простогландинів.
2.2. Знеболення під час проведення аборту.
2.2.1. Медикаментозне знеболення проводиться у всіх випадках виконання операції аборту. Для цього застосовуються три типи медикаментозних засобів - окремо або в комбінації: анальгетики, транквілізатори, анестетики.
Ненаркотичні аналгетики - нестероїдні протизапальні препарати - сприяють зменшенню больових відчуттів (A).
2.2.2. При виконанні вакуум-аспірації порожнини матки використовується для знеболення:
1) локальна анестезія - парацервікальна блокада в 4 точки з використанням анестетику типу лідокаїну (після проведення проби на індивідуальну переносимість) перед виконанням механічного розширення цервікального каналу.
Використання локальної анестезії звакуум-аспірацією є найбільш безпечним та ефективним методом виконання штучного аборту (A).
2) аналгезія;
3) легка седація (A).
2.2.3. При виконанні штучного аборту з використанням техніки дилатації та кюретажу застосовується глибока або легка седація, аналгезія та/або локальна анестезія.
2.3. Техніка штучного аборту
2.3.1. Вакуум-аспірація (BA) - евакуація вмісту порожнини матки через пластикову або металічну канюлю, приєднану до вакуумного насосу.
Електрична вакуумна аспірація (ЕВА) передбачає використання електричного вакуумного насосу.
При вагітності малого терміну - до 5 тижнів - можливо увести канюлю малого діаметра (5 - 6 мм) у порожнину матки без попереднього розширення цервікального каналу.
Аборт з використанням техніки ЕВА може продовжуватись від 3 до 10 хвилин.
Після ВА жінка знаходиться під наглядом лікаря не менше 30 хвилин.
2.3.2. Дилатація та кюретаж (ДК) - "гострий кюретаж" - передбачає розширення цервікального каналу механічним шляхом з використанням спеціальних розширювачів Гегара або фармакологічних засобів та наступним використанням "гострого" вишкрібання стінок матки
металічними кюретками.
ВА має переваги перед ДК: є більш безпечною таменш болючою маніпуляцією, супроводжується меншою крововтратою (A).
2.3.3. Медикаментозне переривання вагітності проводиться за бажанням жінки в терміни до 49 днів з першого дня останньої менструації шляхом застосування препаратів міфепристону та мізопростолу, що є ефективним, більш безпечним та прийнятним для ранніх термінів вагітності (A).
Пацієнтка в присутності лікаря приймає лікарський засіб "Міфепристон" в дозі відповідно до затвердженої інструкції фірми-виробника для застосування цього лікарського засобу з обов'язковим наступним (через 36 - 48 годин) прийомом 400 мкг мізопростолу в умовах
стаціонару під контролем лікаря, про що здійснюється запис до Медичної карти переривання вагітності (форма 003-1/о). (С).
Через кілька годин (як правило, протягом 3 - 6 годин) після прийому мізопростолу починається маткова кровотеча у зв'язку із вигнанням плідного яйця.
Спостереження пацієнток після медикаментозного аборту:
- у зв'язку з появою після прийняття мізопростолу болісних маткових скорочень, можливо нудоти, блювання та проносу, доцільно залишити жінку для спостереження в умовах стаціонару протягом однієї доби (але не менше 3 - 4 годин);
- через 7 - 10 днів після застосування мізопристолу в амбулаторних умовах проводиться огляд пацієнтки для виключення неповного вигнання плідного яйця, що спостерігається у 5 % випадків;
- проводиться ультразвукове дослідження для підтвердження відсутності плідного яйця в порожнині матки;
- у разі неповного видалення плідного яйця, кровомазання, що триває, проводиться діагностичне вишкрібання порожнини матки з направленням отриманого матеріалу на гістологічне дослідження (див. п. 2.3.2).
Після штучного переривання першої вагітності жінкам з резус-негативною приналежністю крові проводиться імунізація введенням 1 дози імуноглобуліну антирезус.
3. Ускладнення штучного аборту:
3.1. Неповний аборт - кровотеча із статевих шляхів, біль у животі, симптоми інфікування.
Тактика: підготовлений персонал (досвідчений фахівець):
1) здійснюється реевакуація вмісту порожнини матки з використанням вакуум-аспіратора;
2) проводиться диференційна діагностика больового синдрому або наявності кровотечі іншого генезу, виключення наявності інфекції.
3.2. Прогресуюча вагітність - встановлюється на підставі результатів динамічного спостереження.
Тактика: проводиться переривання вагітності методом дилатації шийки матки та кюретажу порожнини матки.
3.3. Маткова кровотеча - може бути наслідком залишків плідного яйця в порожнині матки, травми або пошкодження шийки матки, перфорації матки.
Тактика: в залежності від причини - реевакуація залишків з порожнини матки, застосування утеротоніків до зупинки кровотечі (не рекомендується використовувати окситоцин), внутрішньовенне введення розчинів, за показаннями - гемотрансфузія, лапароскопія, при відсутності умов - лапаротомія.
3.4. Наявність інфекції - часто є ускладненням неповного аборту, що має характерні симптоми: гіпертермія, виділення із статевих шляхів з неприємним' запахом, болі у животі та попереку, кров'яні виділення із статевих шляхів, що продовжуються, зміни у формулі крові.
Тактика: госпіталізація, антибіотикотерапія, при покращенні загального стану - реевакуація вмісту порожнини матки.
4. Післяабортне спостереження та консультування
Післяабортне консультування проводиться лікарем акушером-гінекологом, який здійснював аборт.
Мета: інформування жінки про можливі ускладнення післяабортного періоду і методи їх профілактики, з питань гігієни статевих стосунків, сучасних методів контрацепції, здорового способу життя, запобігання інфекціям, що передаються статевим шляхом.
Після аборту велике значення має своєчасність застосування методів контрацепції у попередженні небажаної вагітності.
Індивідуальний підбір контрацептиву здійснюється підготовленим спеціалістом з питань планування сім'ї відповідно до сучасних методів та принципів застосування контрацепції.
Шифри МКХ-10: D50 - D64
Анемія - патологічний стан, що характеризується зменшенням кількості еритроцитів та/або вмісту гемоглобіну в одиниці об'єму крові.
Класифікація
1. За етіологією (ВООЗ, 1992)
Анемії, пов'язані з харчуванням:
- Залізодефіцитна (D50)
- В 12-дефіцитна (D51)
- Фолієводефіцитна (D52)
- Інші, пов'язані з харчуванням (D53)
Гемолітичні анемії:
- Внаслідок ферментних порушень (D55)
- Таласемія (D56)
- Серпоподібні порушення (D57)
- Інші спадкові гемолітичні анемії (D58)
- Набута гемолітична анемія (D59)
Апластичні анемії:
- Набута чиста червоноклітинна аплазія (еритробластопенія) (D60)
- Інші апластичні анемії (D61)
- Гостра постгеморагічна анемія (D62)
Анемії при хронічних хворобах (D63)
- новоутвореннях (D63.0)
- інших хронічних хворобах (D63.8)
Інші анемії (D64)
2. За ступенем тяжкості* (ВООЗ,1991)
____________
* Наведені критерії тяжкості анемії рекомендовані виключно для вагітних жінок.
Переважна більшість випадків анемії у вагітних - це залізодефіцитна анемія (90 %), половина з них має поєднаний залізо- і фолієводефіцитний генез. Решта видів анемії зустрічається у вагітних відносно рідко.
Фолієводефіцитна анемія
1. Преконцепційна підготовка.
1.1. Повноцінне харчування з достатнім вмістом зелених овочів.
1.2. Призначення жінці, що планує вагітність, фолієвої кислоти 0,4 мг/добу у другій половині кожного менструального циклу.
2. Чинники ризику.
2.1. Гемоліз будь-якого генезу.
2.2. Багатопліддя.
2.3. Постійний прийом протисудомних препаратів.
2.4. Стан після резекції значної частини тонкого кишечнику.
3. Профілактика.
3.1. Додатковий прийом фолієвої кислоти по 0,4 мг/добу показаний усім вагітним, починаючи з самих ранніх термінів (А).
3.2. Вживання достатньої кількості фруктів та овочів, багатих на фолієву кислоту (шпинат, спаржа, салат, брокколі, капуста, картопля, помаранчі, диня тощо) у сирому вигляді (оскільки під час термічної обробки більша частина фолатів втрачається).
3.3. Прийом великої дози фолієвої кислоти (3 - 5 мг/добу) упродовж усієї вагітності, якщо жінка постійно приймає антиконвульсанти або інші антифолієві засоби (сульфасалазин, тріамтерен, зидовудин, ін.).
4. Діагностика.
4.1. Виявлення макроцитів, анізо- та пойкілоцитозу у мазку крові.
4.2. Встановлення дефіциту фолієвої кислоти в еритроцитах.
5. Лікування.
Призначення фолієвої кислоти 1 - 5 мг/добу.
6. Прикінцеві положення.
Потреба у фолієвій кислоті від самого початку вагітності зростає у 2,5 - 3 рази і сягає
0,6 - 0,8 мг/добу.
Додатковий прийом фолієвої кислоти під час вагітності зменшує частоту дефіциту фолатів та
анемії, але не впливає на перебіг вагітності, родів, стан плода і новонароджених (A).
Додатковий прийом фолієвої кислоти жінками у преконцепційному періоді та у I триместрі
вагітності веде до зниження частоти вроджених вад розвитку ЦНС у 3,5 рази у порівнянні з загальнопопуляційною (А). Прийом фолієвої кислоти, розпочатий після 7 тижнів вагітності, не впливає на частоту дефектів невральної трубки (А).
Інші види анемій
В 12-дефіцитна анемія
1. Причина - недостатність синтезувнутрішнього фактору Касла, необхідного для всмоктування вітаміну В 12(це спостерігається після резекції або видалення шлунку, при автоімунному гастриті); порушенням процесів всмоктування у клубовій кишці (неспецифічний
виразковий коліт, хвороба Крона, гельмінтози, стан після резекції клубової кишки); недостатнім вмістом вітаміну В 12 у їжі (відмова відтваринних продуктів). В 12-дефіцитна анемія є макроцитарною,гіперхромною і супроводжується неврологічною симптоматикою.
2. Діагностика базується на визначеннівмісту вітаміну В 12 (знижується до 50 пг/мл і нижче) за наявності вкрові гіперхромних макроцитів.
3. Лікування. Призначають ціанокобаламін 1000 мкг внутрішньом'язово 1 раз на тиждень упродовж 5 - 6 тижнів.
Таласемія
1. Спадково обумовлена (автосомно-рецисивний тип) кількісна недостатність синтезу a- або b-ланцюга молекули гемоглобіну. В Україні зустрічається надзвичайно рідко.
2. У разі легкої форми a-таласемії вагітність перебігає без ускладнень, лікування не проводять. Тяжкі форми вимагають призначення препаратів заліза per os, нерідко трансфузії еритроцитарної маси.
3. Особлива форма a-таласемії, що розвивається за умови мутації усіх чотирьох a-глобінових
генів, майже завжди призводить до водянки плода і зрештою до його внутрішньоматкової
загибелі. Ця форма також асоціюється з частим розвитком прееклампсії.
4. Якщо a-таласемія супроводжується спленомегалією, розродження проводять шляхом кесаревого розтину, в усіх інших випадках - через природні родові шляхи.
5. Легкі форми b-таласемії зазвичай не перешкоджають виношуванню вагітності. Остання перебігає без ускладнень. Лікування передбачає призначення фолієвої кислоти, інколи виникає
необхідність у трансфузії еритроцитарної маси. Хворі з тяжкою b-таласемією не доживають до дітородного віку.
Гемолітичні анемії
1. Зумовлені посиленим руйнуванням еритроцитів, яке не компенсується активацією еритропоезу. До них відносяться серпоподібноклітинна анемія, що є проявом спадково обумовленої структурної аномалії b-ланцюга молекули гемоглобіну;
спадковий мікросфероцитоз - аномалія структурного білка мембран еритроцитів - спектрину; анемії, обумовлені вродженими ферментативними порушеннями, найчастіше недостатністю глюкозо-6-фосфатдегідрогенази еритроцитів.
2. Вагітні з гемолітичними анеміями в усіх випадках потребують кваліфікованого ведення спеціалістом гематологом. Рішення щодо можливості виношування вагітності, характеру лікування, терміну і способу розродження вирішує гематолог.
3. Призначення препаратів заліза протипоказане.
Апластична анемія
1. Трапляється у вагітних достатньо рідко, причина у більшості випадків залишається невідомою.
2. Діагноз встановлюють на підставі морфологічного дослідження пунктату кісткового мозку.
3. Вагітність протипоказана і підлягає перериванню як у ранньому, так і у пізньому терміні. У разі розвитку або виявлення апластичної анемії після 22 тижнів вагітності показане дострокове розродження.
4. Хворі складають групу високого ризику щодо геморагічних та септичних ускладнень. Високою є материнська смертність, дуже часті випадки антенатальної загибелі плода.
Додаток
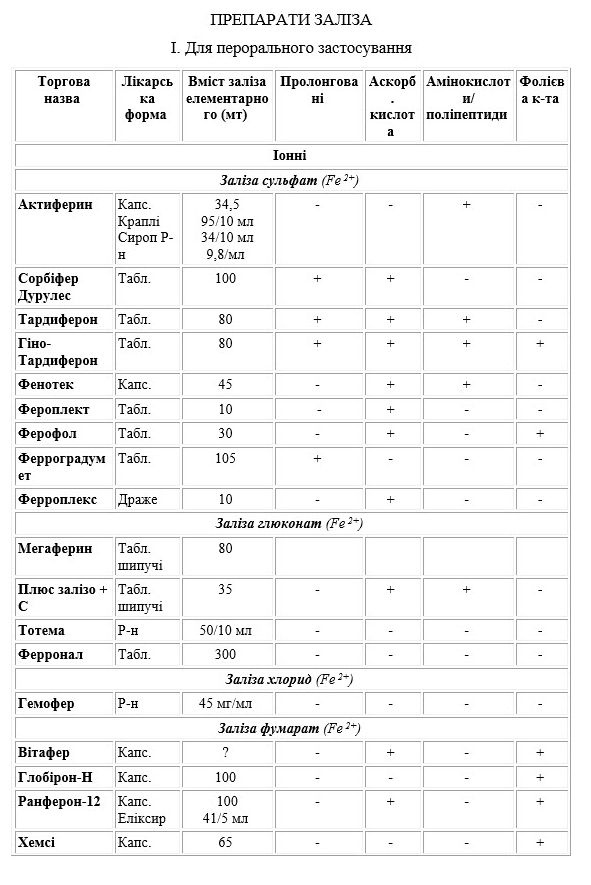
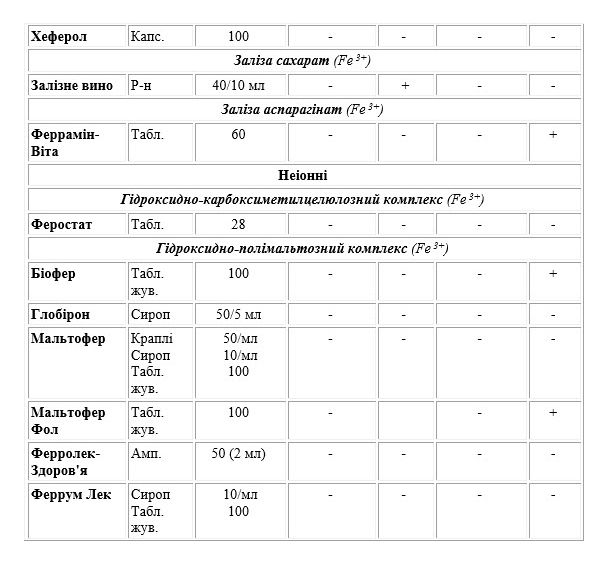
II. Для парентерального застосування
Скачать протоколы Клінічні протоколи з акушерської та гінекологічної допомоги Вы можете по ссылке ниже.
ПЕРЕДЧАСНИЙ РОЗРИВ ПЛОДОВИХ ОБОЛОНОК
КЛІНІЧНО ВУЗЬКИЙ ТАЗ
МЕДИЧНИЙ АБОРТ
АНЕМІЯ У ВАГІТНИХ
ЗАТВЕРДЖЕНО
наказом Міністерства охорони здоров'я України
від 29 грудня 2005 р. N782
наказом Міністерства охорони здоров'я України
від 29 грудня 2005 р. N782
КЛІНІЧНІ ПРОТОКОЛИ З АКУШЕРСЬКОЇ ТА ГІНЕКОЛОГІЧНОЇ ДОПОМОГИ
Клінічні протоколи, затверджені цим наказом, розроблені відповідно до чинних нормативів надання акушерсько-гінекологічної допомоги.
Використання клінічних протоколів в практичній діяльності лікаря дозволить стандартизувати та уніфікувати діагностику і лікування, застосовувати методики лікування з доведеною ефективністю, що знижують захворюваність і смертність пацієнта. Це дасть можливість пацієнтам отримувати обґрунтовані діагностику та лікування, а лікарям застосовувати сучасні
методики, засновані на науково-доказових засадах.
Клінічні протоколи розроблені на основі науково-доказової медицини.
Науково-доказова медицина (НДМ) визначається як новітня технологія збору, аналізу, синтезу та застосування наукової медичної нформації, яка дозволяє приймати оптимальні клінічні рішення як з погляду допомоги хворому, так і з економічної ефективності. НДМ базується на
достовірних доведеннях, передбачає пошук, порівняння, узагальнення та широке поширення доказів з метою використання в інтересах хворого.
Метод узагальнення результатів декількох досліджень для потреб практичної охорони здоров'я отримав назву мета-аналізу, який дозволив вирішити клінічну проблему: порівняння стандарту для оцінки результатів лікування.
Одним із досягнень методології контрольованих досліджень стала розробка та послідовне застосування методів рандомізації (випадковий розподіл пацієнтів у групах порівняння).
Рівні доказовості:
1. Докази, що отримані у результаті рандомізованих контрольованих досліджень (РКД) або мета-аналізу, мають самий високий рівень - A.
2. Дослідження із застосуванням методу "випадок-контроль" або когортного дослідження чи добре спланованого контрольного дослідження без рандомізації - рівень B.
3. Дослідження, отримані у результаті експертної оцінки або клінічного досвіду, - рівень C.
При організації надання діагностично-лікувальної акушерсько-гінекологічної допомоги використовуються методики та технології усіх рівнів з урахуванням поінформованої можливості пацієнта.
Шифр МКХ-10-P05
Малий для гестаційного віку (МГВ) плідвідноситься до таких плодів, які не досягають специфічного біометричного або вагового порогу до відповідного гестаційного віку. Десята вагова перцентиль найбільш часто використовується для визначення МГВ. Тільки 10 % дітей з найнижчою масою відносяться до плодів, малих для гестаційного віку. Чим нижча перцентиль
для визначення МГВ, тим більша імовірність затримки росту плода. При цьому низька маса плода не обов'язково пов'язана з затримкою його росту.
Затримка росту плода (ЗРП) - ускладненнявагітності, яке розвивається внаслідок плацентарної недостатності і призводить до народження дитини з масо-ростовими параметрами нижче 10-ої перцентилі для даного терміну вагітності.
Вагова перцентиль новонародженого і біометричних параметрів плода визначається за допомогою спеціальних діаграм (відповідність маси дитини при народженні і біометричних параметрів плода йогогестаційному віку) - рис. 1 або табл. (табл. 1).

Рис. 1. Вагові перцентилі у відповідності дотерміну вагітності
Примітка. 10 перцентиль та меншевідповідає малим для гестаційного віку плодам;
50 перцентиль - середнім (нормальним) за масою плодам;
90 перцентиль та більше - великим для гестаційного віку плодам (імовірність крупного плода).
Таблиця 1. Центильна оцінкафізичного розвитку новонародженого
| Довжина тіла, см | Значення перцентилей маси тіла, г | Значення перцентилей маси тіла, г | Значення перцентилей маси тіла, г |
| P 10 | P 50 | P 90 | |
| Недоношений новонароджений | | | |
| 34 | 898 | 1041 | 1205 |
| 35 | 1038 | 1199 | 1370 |
| 36 | 1178 | 1349 | 1526 |
| 37 | 1300 | 1483 | 1662 |
| 38 | 1403 | 1600 | 1791 |
| 39 | 1523 | 1737 | 1936 |
| 40 | 1645 | 1871 | 2072 |
| 41 | 1762 | 2008 | 2219 |
| 42 | 1885 | 2149 | 2359 |
| 43 | 2002 | 2289 | 2488 |
| 44 | 2131 | 2430 | 2627 |
| 45 | 2236 | 2552 | 2761 |
| 46 | 2325 | 2657 | 2893 |
| Доношений новонароджений | | | |
| 47 | 2500 | 2720 | 3070 |
| 48 | 2620 | 2880 | 3220 |
| 49 | 2750 | 3050 | 3410 |
| 50 | 2890 | 3220 | 3600 |
| 51 | 3030 | 3380 | 3780 |
| 52 | 3150 | 3530 | 3960 |
| 53 | 3270 | 3670 | 4120 |
| 54 | 3380 | 3800 | 4280 |
| 55 | 3450 | 3930 | 4460 |
| 56 | 3520 | 4040 | 4640 |
| 57 | 3550 | 4150 | 4840 |
Класифікація. Виділяють дві форми ЗРП:
1) симетрична - маса і довжина плодапропорційно знижені, всі органи рівномірно зменшені у розмірах;
2) асиметрична - зниження маси плода принормальних показниках його довжини, непропорційними розмірами різних органів плода.
Фактори ризику ЗРП:
1. Медичні:
- хронічна артеріальна гіпертензія;
- цукровий діабет;
- системні захворювання сполучної тканини;
- тромбофілії;
- захворювання нирок;
- прееклампсія вагітних;
- багатоплідна вагітність;
- крововтрата під час вагітності;
- аномалії пуповини та розташування плаценти;
- перинатальні інфекції;
- ЗРП в анамнезі;
- хромосомні та генетичні порушення;
- медикаменти (варфарин, фенітоїн).
2. Соціально-економічні:
- недостатнє харчування;
- тютюнопаління, вживання алкоголю, наркотиків;
- забруднення навколишнього середовища;
- професійні шкідливості.
Діагностика.
Біометричні методи:
- визначення висоти стояння дна матки (ВДМ) у II - III триместрахвагітності на основі гравідограми (рис. 2). В нормі до 30 тижня приріст ВДМ складає 0,7 - 1,9 см на тиждень; в 30 - 36 тиж. - 0,6 - 1,2 см на тиж.; 36 і більше - 0,1 - 0,4 см. Відставання розмірів на 2 см або відсутність приросту протягом 2 - 3 тиж. при динамічному спостереженні дає підставу запідозрити ЗРП;

Рис. 2. Гравідограма
- ультразвукова фетометрія включаєвизначення розмірів голівки, окружності живота та довжини стегна. При визначенні невідповідності одного або декількох основних фотометричних показників терміну вагітності проводиться розширена фетометрія та вираховуються співвідношення лобно-потиличного розміру до біпарієтального, окружності голівки до окружності живота, біпарієтального розміру до довжини стегна, довжини стегна до окружності живота. Найбільш цінним показником є прогнозована маса плода.
За даними УЗД виділяють три ступенятяжкості ЗРП:
- I ступінь - відставання показників фетометрії на 2 тижні від гестаційного терміну;
- II ступінь - відставання на 3 - 4 тижні від гестаційного терміну;
- III - більше ніж на 4 тижні.
Фетометрія є інформативною з 20 тижнявагітності (A).
Моніторинг стану плода
Для діагностики функціонального стану плода використовуються наступні біофізичні методи:
- біофізичний профіль плода (БПП) -оцінюється сума балів окремих біофізичних параметрів (дихальні рухи плода, тонус плода, рухова активність плода, реактивність серцевої діяльності плода на нестресовий тест (НСТ), об'єм навколоплодових вод);
- модифікований БПП поєднує нестресовийтест з індексом амніотичної рідини.
Таблиця 2. Оцінка результатіввизначення показників біофізичного профілю плода
| Параметри | Бали | Бали | Бали | |
| 2 | 1 | 0 | | |
| Нестресовий тест (реактивність серцевої діяльності плода після його рухів за даними КТГ) | 5 і більше акцелерацій ЧСС амплітудою не менше 15 уд./хв., тривалістю не менше 15 сек., пов'язаних із рухами плода за 20 хвилин спостереження | 2 - 4 акцелерацій ЧСС амплітудою не менше 15 уд./хв., тривалістю не менше 15 сек., пов'язаних із рухами плода за 20 хвилин спостереження | 1 акцелерація або відсутність її за 20 хв. спостереження | |
| Дихальні рухи плода (ДРП) | Не менше одного епізоду ДРП тривалістю 60 сек. і більш за 30 хв. спостереження | Не менше одного епізоду ДРП тривалістю від 30 до 60 сек. за 30 хв. спостереження | ДРП тривалістю менше 30 сек. або їх відсутність за 3 хв. спостереження | |
| Рухова активність плода | Не менше 3 генералізованих рухів за 30 хв. спостереження | 1 або 2 генералізованих рухів за 30 хв. спостереження | Відсутність генералізованих рухів | |
| Тонус плода | Один епізод і більше розгинань із поверненням у згинальне положення хребта та кінцівок за 30 хв. спостереження | Не менше одного епізоду розгинання із поверненням у згинальне положення за 30 хв. спостереження | Кінцівки в розгинальному положенні | |
| Об'єм навколоплідних вод | Води визначаються у матці, вертикальний діаметр вільної ділянки вод 2 см і більше | Вертикальний розмір вільної ділянки вод більше 1 см, але не менше 2 см | Тісне розташування дрібних частин плода, вертикальний діаметр вільної ділянки менше 1 см | |
Оцінка БПП
7 - 10 б - задовільний стан плода;
5 - 6 б - сумнівний тест (повторити через 2 - 3 дні);
4 б і нижче - патологічна оцінка БПП (вирішити питання про термінове розродження)
- доплерометрія швидкості кровотоку у артеріїпуповини (відображає стан мікроциркуляції у плодовій частині плаценти, судиннийопір якої відіграє основну роль у фетоплацентарній гемодинаміці) (A).
Діагностичні критерії:
Нормальний кровотік - високий діастолічнийкомпонент на доплерограмі по відношенню до ізолінії, співвідношення амплітуди систоли до діастоли становить не більше 3.
Патологічний кровотік:
- сповільнений кровотік - зниженнядіастолічного компонента, співвідношення амплітуди систоли до діастоли становить більше 3;
- термінальний кровотік (свідчить провисоку вірогідність антенатальної загибелі плода).
Нульовий - кровотік у фазі діастолиприпиняється (на доплерограмі відсутній діастолічний компонент).
Негативний (реверсний, зворотний) -кровотік у фазі діастоли набуває зворотного напрямку (на доплерограмі діастолічний компонент нижче ізолінії).
Лише дані комплексного динамічного спостереження і, в першу чергу, акушерська ситуація дають можливість встановити діагноз та сформувати план ведення.
Тактика ведення вагітності з ЗРП (див.алгоритм).
1. Лікування захворювань вагітної, які призводять до виникнення ЗРП.
2. Поетапне динамічне спостереження за станом плода:
2.1. При нормальних показниках біофізичних методів діагностики стану плода можливе амбулаторне спостереження та пролонгування вагітності до доношеного терміну.
2.2. Госпіталізація вагітної акушерського стаціонару III рівня надання медичної допомоги здійснюється за умови наявності наступних результатів дослідження БПП і/або доплерометрії кровотоку:
- патологічна оцінка БПП (4 бали і нижче);
- повторна (через добу) сумнівна оцінка БПП (5 - 6 б.);
- сповільнений діастолічний кровотік в артеріях пуповини;
- критичні зміни кровотоку в артеріях пуповини (нульовий та реверсний).
2.3. При сповільненому діастолічному кровотоці у артеріях пуповини проводять дослідження БПП:
- за відсутності патологічних показників БПП проводять повторну доплерометрію з інтервалом у 7 днів;
- при наявності патологічних показників БПП, проводять доплерометрію щонайменше 1 раз на 2 дні та БПП щоденно.
Оскільки немає ефективного методу лікування ЗРП та дистресу плода (А), ключовим моментом у веденні таких вагітних є чітка оцінка стану плода та своєчасне розродження (А).
3. Погіршення показників плодового кровотоку (виникнення постійного нульового або реверсного кровотоку в артеріях пуповини) у терміні після 30 тижнів є показанням для розродження шляхом операції кесаревого розтину. У терміні до 30 тижнів вагітності, зважаючи на глибоку функціональну незрілість плода, велику імовірність перинатальних втрат, питання про спосіб розродження вирішується індивідуально залежно від акушерської
ситуації та поінформованої згоди вагітної.
Пологи
1. Розродження через природні пологовішляхи проводять (під кардіомоніторним контролем за станом плода) принормальному або сповільненому кровотоці у артеріях пуповини, якщо немає
дистресу плода (оцінка БПП 6 б. і нижче).
2. Показанням для розродження шляхомкесаревого розтину є:
- критичні зміни кровоплину у артеріях пуповини (нульовий та реверсний) - екстрене дострокове розродження треба проводити незалежно від терміну вагітності;
- гострий дистрес плода (брадікардія менше 100 уд./хв. та патологічні децелерації ЧСС) незалежно від типу кровотоку (нормальний чи сповільнений) у артеріях пуповини під час вагітності;
- патологічний БПП (оцінка 4 б. і нижче) при відсутності біологічної зрілості шийки матки (після 30 тижнів вагітності).
Профілактика.
1. Виявлення факторів ризику ЗРП та проведення динамічного контролю за пацієнтами цієї групи вагітних.
2. Дотримання вагітною режиму дня та раціональне харчування.
3. Відмова від шкідливих звичок (тютюнопаління, вживання алкоголю тощо).

Рис. Алгоритм акушерської тактики приЗРП
Шифр МКХ-10: O42
Передчасний розрив плодових оболонок (ПРПО) - це спонтанний їх розрив до початку пологової діяльності у строки вагітності від 22 до 42 тижнів. Спостерігається у 10 - 15 % пологів.
O42 Передчасний розрив плодових оболонок
O42.0 Передчасний розрив плодових оболонок в межах 24 годин до початку пологів
O42.1 Передчасний розрив плодових оболонок, початок пологів після 24-годинного безводного періоду
O42.2 Передчасний розрив плодових оболонок, затримка пологів, пов'язана з проведенням терапії
O42.9 Передчасний розрив плодових оболонок, не уточнений
1. Ведення вагітних з підозрою на ПРПО.
1.1. Госпіталізація в акушерський стаціонар III рівня надання медичної допомоги з 22 до 34 тижнів вагітності.
Перед переводом вагітної з акушерських стаціонарів I - II рівнів до закладів III рівня надання медичної допомоги проводять зовнішнє акушерське обстеження, огляд шийки матки у дзеркалах та аускультацію серцебиття плода; при підтвердженому ПРПО - розпочинають профілактику респіраторного дистрес-синдрому внутрішньом'язевим введенням 6 мг дексаметазону з вказанням у направленні дози та часу його введення.
З 35 тижнів вагітності розродження може проводитися у закладах II рівня надання медичної допомоги, за необхідності - з викликом консультанта із закладу охорони здоров'я вищого рівня надання медичної допомоги.
1.2. Основні етапи обстеження у стаціонарі при госпіталізації:
- встановлення гестаційного терміну;
- визначення орієнтовного часу розриву плодових оболонок за даними анамнезу;
- діагностика наявності пологової діяльності зовнішніми методами;
- огляд шийки матки у дзеркалах.
Внутрішнє акушерське дослідження завідсутності пологової діяльності та протипоказань до очікувальної тактики ведення вагітної не проводиться (A);
- підтвердження ПРПО лабораторними методами у сумнівних випадках;
- УЗД з визначенням обсягу амніотичної рідини;
- бактеріоскопічне дослідження піхвових виділень з фарбуванням мазків за Грамом.
2. Діагностика (підтвердження) ПРПО
2.1. Огляд шийки матки в дзеркалах - візуально встановлюється вилиття амніотичної рідини із каналу шийки матки.
2.2. У разі утруднень у встановленні діагнозу у сумнівних випадках проводять диференціальну діагностику навколоплодових вод з сечею, підвищеною секрецією вагінальних і цервікальних залоз перед пологами з використанням одного або декількох нижченаведених тестів:
- Нітразиновий тест -декілька краплин рідини, взятої з піхви, наносять на смужку нітразинового паперу. За умови наявності амніотичної рідини папір забарвлюється у темно-синій колір (В).
- "Тест папороті" -феномен утворення візерунку листа папороті (арборизації). Ватним тампоном забирають матеріал з ділянки зовнішнього вічка цервікального каналу, тонким
шаром наносять на чисте предметне скло після чого препарат висушують на повітрі
протягом 5 - 7 хвилин. Препараті проглядають під мікроскопом при малому збільшенні. Виявлення кристалізації у вигляді листка папороті або деревовидної структури є підтвердженням наявності навколоплодових вод. Лист папороті, який утворюється при арборизації амніотичної рідини, має більше гілочок, ніж при арборизації цервікального слизу. "Тест папороті" вважається більш точним, ніж нітразиновий (B).
- Цитологічний тест -виявлення клітин навколоплодових вод у мазку з піхви дає менше хибних результатів, ніж нітразиновий тест, і може бути найбільш точним для підтвердження діагнозу (B).
- Визначення pH за допомогою тест-смужки:навколоплодові води мають лужну реакцію (pH 7,0 - 7,5), а піхвовий вміст в нормі - кислу (pH 4,0 - 4,4). Стерильним ватним тампоном забирають матеріал з ділянки зовнішнього вічка цервікального каналу, наносять на тест-смужку. Забарвлення смужки у синьо-зелений (pH 6,5) або синій колір (pH 7,0) свідчить
про наявність в досліджуваному матеріалі навколоплодових вод. Хибнопозитивні результати можливі при попаданні крові, сечі або антисептиків.
- Дослідження мазків з піхвового вмісту заметодикою Л. С. Зейванг. На предметне скло наносять 1 - 2 краплинипіхвового вмісту і додають одну-дві краплини 1 %-ого водного розчину еозину з наступним переглядом у світлооптичному мікроскопі при малому збільшенні. При вилитті навколоплодових вод у досліджуваній рідині серед яскраво-рожевих епітеліальних клітин піхви та еритроцитів виявляють скупчення незафарбованих без'ядерних
клітин епідермісу плода, які не сприймають фарбу внаслідок того, що вкриті першородною змазкою (В).
2.3. Ультрасонографія - якщо виявлена достатня кількість амніотичної рідини, діагноз передчасного розриву плодових оболонок є сумнівним (A).
У разі виявлення маловоддя та за умови хоча бодного позитивного тесту на навколоплодові води встановлюється діагноз ПРПО (B).
Спонтанна пологова діяльність (без спроб індукції пологової діяльності) за умови доношеної вагітності розвивається у 70 % вагітних протягом перших 24 годин від моменту констатації розриву плодових оболонок, а у 90 % - в перші 48 годин (B). Очікувальна тактика у цих випадках за відсутності клінічних проявів інфекції та своєчасної антибіотикопрофілактики
не підвищує частоту гнійно-запальних ускладнень у матері і у новонародженого (A).
3. Ведення вагітних із передчасним розривомплодових оболонок
Обирається індивідуальна тактика ведення залежно від терміну вагітності, супутньої патології, акушерської ситуації, акушерсько-гінекологічного анамнезу.
У всіх випадках пацієнтка та її родина мають отримати докладну інформацію про стан вагітної та стан плода, переваги і можливу небезпеку того чи іншого способу подальшого ведення вагітності з отриманням письмової згоди пацієнтки.
Очікувальна тактика (без індукції пологовоїдіяльності) може бути обрана:
- у вагітних з низьким ступенем прогнозованого перинатального і акушерського ризику (A);
- при задовільному стані плода;
- при відсутності клініко-лабораторних ознак хоріоамніоніту (підвищення температури тіла >38° C, запах навколоплодових вод, серцебиття плода >170уд./хв.; наявність двох або більше симптомів дає підставу для встановленнядіагнозу хоріоамніоніту);
- при відсутності ускладнень після вилиття навколоплодових вод (випадіння петель пуповини, відшарування плаценти та інших показань для ургентного розродження).
У разі вибору очікувальної тактики в акушерському стаціонарі необхідно проводити:
- вимірювання температури тіла вагітної та пульсометрію двічі на добу (C);
- визначення кількості лейкоцитів у периферичній крові залежно від клінічного перебігу, але не рідше ніж 1 раз на три доби (C);
- бактеріоскопічне дослідження виділень із піхви 1 раз на три доби (з підрахунком кількості лейкоцитів у мазку) (C);
- спостереження за станом плода методом аускультації двічі на добу та, за необхідності, запису КТГ не рідше 1 разу на добу з 32 тижнів вагітності (B);
- попередження вагітної про необхідність самостійного проведення тесту рухів плода та звертання до чергового лікаря у разі змін рухової активності плода (дуже повільні або занадто бурхливі);
- профілактичне введення напівсинтетичних пеніцилінів або цефалоспоринів II генерації у середніх терапевтичних дозах з моменту госпіталізації протягом 5 - 7 діб за відсутності ознак інфекції у матері (A).
3.1. Термін вагітності 22 - 25 тижнів:
- спостереження за станом матері та плода без проведення внутрішнього акушерського дослідження проводиться в умовах акушерського стаціонару III рівня надання медичної допомоги;
- антибактеріальна терапія з моменту госпіталізації в акушерський стаціонар (A).
3.2. Термін вагітності 26 - 34 тижні:
- спостереження за станом матері та плода без проведення внутрішнього акушерського дослідження проводиться в умовах акушерського стаціонару III рівня надання медичної допомоги;
- антибактеріальна терапія з моменту госпіталізації в акушерський стаціонар (A);
- профілактика респіраторного дистрес-синдрому плода (A).
3.2.1. Профілактика респіраторногодистрес-синдрому плода проводиться внутрішньом'язевим введенням дексаметазону по 6 мг кожні 12 годин (на курс 24 мг) або бетаметазону по 12 мг кожні 12 години (на курс 24 мг). Повторні курси профілактики не проводяться (A).
3.3. Термін вагітності 35 - 36 тижнів:
- можлива очікувальна та активна тактика;
- при задовільному стані матері та плода і відсутності показань до оперативного розродження спостереження проводиться без проведення внутрішнього акушерського дослідження у закладах охорони здоров'я II
- III рівня надання медичної допомоги;
- антибактеріальна терапія починається після 18 годин безводного проміжку (A);
- за умови відсутності розвитку спонтанної пологової діяльності через 24 години проводиться внутрішнє акушерське дослідження;
- при зрілій шийці матки індукція родової діяльності починається зранку (не раніше 6 год.) окситоцином або простагландинами (B);
- при незрілій шийці матки проводиться підготовка до пологів інтравагінальним введенням простагландину E 2 (A);
- за наявності показань проводиться розродження шляхом операції кесаревого розтину (A).
3.4. Термін вагітності 37 - 42 тижні:
- при відсутності спонтанної пологової діяльності через 24 години проводиться внутрішнє акушерське дослідження;
- при зрілій шийці матки проводиться індукція родової діяльності зранку (не раніше 6 год.) окситоцином або простагландином F2 a (B);
- при незрілій шийці матки підготовка до пологів проводиться інтравагінальним введенням простагландину E 2 (A); при наявності показань розродження проводять шляхом операції кесаревого розтину (A).
4. Тактика ведення вагітних при наявності інфекційних ускладнень.
У разі розвитку хоріоамніоніту показано завершення вагітності.
У лікувальному режимі призначають цефалоспорини III - IV генерації і метронідазол (або орнідазол) за 30 хвилин до введення цефалоспоринів (A).
Метод розродження визначається терміном вагітності, станом вагітної та плода, акушерською ситуацією.
У випадку оперативного розродження проводиться інтенсивна антибактеріальна терапія (2 антибіотика і метронідазол або орнідазол) у лікувальному режимі не менше 7 діб (C).
Шифр МКХ-10: O65
Клінічно вузьким тазом називають усі випадки функціональної невідповідності між голівкою плода та тазом матері незалежно від їх розмірів.
O65 Утруднені пологи внаслідок аномалії таза у матері
O65.0 Утруднені пологи внаслідок деформації таза
O65.1 Утруднені пологи внаслідок загальнорівномірнозвуженого таза
O65.2 Утруднені пологи внаслідок звуження входу до таза
O65.3 Утруднені пологи внаслідок звуження виходу та середнього діаметра таза
O65.4 Утруднені пологи внаслідок невідповідності розмірів таза і плода неуточнені
O65.5 Утруднені пологи внаслідок аномалії органів таза у матері
O65.8 Утруднені пологи внаслідок інших аномалій таза у матері
O65.9 Утруднені пологи внаслідок аномалії таза у матері неуточнені
Анатомічно вузький таз є головною причиною виникнення в пологах клінічно (функціонально) вузького таза.
Не мають прогностичного значення (A):
- визначення невідповідності розмірів голівки плода і таза матері до початку пологів на основі зросту матері, розміру її ступні;
- проведення клінічної або рентгенологічної пельвеометрії, в тому числі і комп'ютерної томопельвіометрії;
- високе стояння голівки плода перед пологами;
- індекс Солов'йова, ромб Міхаеліса, зовнішнє і внутрішнє акушерське дослідження;
- УЗД.
Не існує надійного способу для точного прогнозування до пологів невідповідності розмірів таза матері та голівки плода.
Самі пологи при головному передлежанні плода є найкращим тестом на таку відповідність. Цей діагноз виставляється лише у пологах (A).
Фактори ризику виникнення клінічно вузького таза:
- анатомічно вузький таз;
- великий плід;
- розгинальні передлежання голівки плода;
- переношена вагітність;
- гідроцефалія у плода;
- пухлини і вади розвитку плода;
- пухлини і вади розвитку таза матері;
- пухлини органів малого таза.
За наявності чинників ризику виникнення клінічно вузького таза особлива увага у пологах приділяється веденню партограми.
Умови діагностики клінічно вузького таза:
- розкриття шийки матки більше 8 см;
- відсутність плідного міхура;
- випорожнений сечовий міхур;
- нормальна скоротлива діяльність матки.
Діагностичні ознаки клінічно вузького таза:
1) відсутність поступального руху голівки при повному розкритті шийки матки та нормальній пологовій діяльності;
2) симптом Вастена врівень або позитивний (розмір Цангемейстера більше, ніж кон'югата екстерна);
3) недостатнє прилягання шийки матки до передлеглої голівки плода;
4) високе розташування контракційного кільця;
5) поява потуг при високому розташуванні голівки плода;
6) набряк шийки матки з можливим поширенням на піхву і зовнішні статеві органи;
7) симптоми здавлення сечового міхура.
За наявності двох чи більше ознакв становлюється діагноз клінічно вузького таза.
Акушерська тактика
Діагноз клінічно вузького таза є показанням до негайного розродження шляхом операції кесаревого розтину.
За умови загибелі плода розродження проводиться шляхом плодоруйнівної операції.
Акушерські щипці та вакуум-екстракція плода при клінічно вузькому тазі протипоказані.
 Примітки: * - модифікований рідкий желатин(Гелофузин) не рекомедується використовувати у вагітних з прееклампсією, у цих випадках перевагу надають похідним гідроксиетилкрохмалю (рефортан, стабізол).
Примітки: * - модифікований рідкий желатин(Гелофузин) не рекомедується використовувати у вагітних з прееклампсією, у цих випадках перевагу надають похідним гідроксиетилкрохмалю (рефортан, стабізол).** - І одиниця тромбоконцентрату містить не менше 0,5x1011 тромбоцитів. Одна терапевтична дозамістить від 4 до 10 одиниць
МКХ-10 - O04
Медичний (штучний) аборт - переривання вагітності, викликане впливом безпосередньо на плідне яйце, матку, організм вагітної.
1. Обсяг обстеження для проведення медичного аборту:
1.1. Анамнез:
- визначення першого дня останньої менструації;
- болючість та нагрубання молочних залоз;
- нудота та блювання;
- стомлюваність;
- зміна апетиту;
- збільшення частоти сечовипускання.
1.2. Об'єктивний огляд:
- бімануальне дослідження;
- виключення ІПСШ та соматичних захворювань;
- огляд шийки матки.
1.3. Лабораторне обстеження:
- аналіз крові на RW;
- у першовагітних визначають резус-приналежність;
- визначення ступеня чистоти вагінального вмісту та особливостей мікробіоценозу піхви;
- цитологічне дослідження мазку із шийки матки (при першому зверненні у поточному році);
- тестування на ВІЛ за добровільною згодою після проведеного дотестового консультування.
1.4. Ультразвукове дослідження проводять у випадках, коли необхідно виключити позаматкову вагітність у терміні до 6 тижнів вагітності.
1.5. Оцінка факторів ризику:
1.5.1. Для всіх видів переривання вагітності:
- захворювання крові;
- алергічні реакції на медикаменти;
- регулярний прийом лікарських засобів;
- у випадку діагностування ІПСШ - лікування та санація.
1.5.2. Протипоказання для медикаментозного переривання вагітності із застосуванням міфепристону та мізопростолу:
- термін з першого дня останньої менструації понад 49 днів;
- надниркова недостатність;
- тяжка форма бронхіальної астми;
- алергія до препаратів міфепристону та мізопростолу;
- протипоказання до застосування простагландинів;
- серцево-судинні захворювання;
- паління: понад 10 сигарет на день жінками віком понад 35 років;
- ниркова недостатність;
- захворювання печінки;
- грудне вигодовування.
1.6. Передабортне консультування - це добровільне конфіденційне консультування спеціалістом щодо:
1) усвідомленого, поінформованого вибору рішення перервати вагітність (А);
2) особливостей операції переривання вагітності, можливих ускладнень та рекомендацій, пов'язаних з абортом;
3) післяабортної контрацепції та послуг з планування сім'ї.
2. Методи виконання штучного аборту до 12 тижнів вагітності:
- вакуум-аспірація порожнини матки (затримка менструації не більше 20 днів);
- дилатація шийки матки та вишкрібання стінок порожнини матки (кюретаж) (вагітність у терміні до 12 тижнів);
- медикаментозний аборт (до 49 днів з першого дня останньої менструації).
2.1. Підготовка шийки матки.
Підготовка шийки матки перед інструментальною евакуацією плідного яйця із порожнини матки проводиться у всіх випадках.
Пріоритетними групами є:
1) жінки, які мають аномалії розвитку шийки матки;
2) попередні операції та втручання на шийці матки;
3) вагітні дівчатка-підлітки, які мають високий ризик травмування та кровотеч під час аборту.
Призначається: мізопростол 400 мкг вагінально - за 3 - 4 години до операції або мізопростол 400 мкг перорально за 3 - 4 години до операції (A), або інші засоби при наявності протипоказань до використання простогландинів.
2.2. Знеболення під час проведення аборту.
2.2.1. Медикаментозне знеболення проводиться у всіх випадках виконання операції аборту. Для цього застосовуються три типи медикаментозних засобів - окремо або в комбінації: анальгетики, транквілізатори, анестетики.
Ненаркотичні аналгетики - нестероїдні протизапальні препарати - сприяють зменшенню больових відчуттів (A).
2.2.2. При виконанні вакуум-аспірації порожнини матки використовується для знеболення:
1) локальна анестезія - парацервікальна блокада в 4 точки з використанням анестетику типу лідокаїну (після проведення проби на індивідуальну переносимість) перед виконанням механічного розширення цервікального каналу.
Використання локальної анестезії звакуум-аспірацією є найбільш безпечним та ефективним методом виконання штучного аборту (A).
2) аналгезія;
3) легка седація (A).
2.2.3. При виконанні штучного аборту з використанням техніки дилатації та кюретажу застосовується глибока або легка седація, аналгезія та/або локальна анестезія.
2.3. Техніка штучного аборту
2.3.1. Вакуум-аспірація (BA) - евакуація вмісту порожнини матки через пластикову або металічну канюлю, приєднану до вакуумного насосу.
Електрична вакуумна аспірація (ЕВА) передбачає використання електричного вакуумного насосу.
При вагітності малого терміну - до 5 тижнів - можливо увести канюлю малого діаметра (5 - 6 мм) у порожнину матки без попереднього розширення цервікального каналу.
Аборт з використанням техніки ЕВА може продовжуватись від 3 до 10 хвилин.
Після ВА жінка знаходиться під наглядом лікаря не менше 30 хвилин.
2.3.2. Дилатація та кюретаж (ДК) - "гострий кюретаж" - передбачає розширення цервікального каналу механічним шляхом з використанням спеціальних розширювачів Гегара або фармакологічних засобів та наступним використанням "гострого" вишкрібання стінок матки
металічними кюретками.
ВА має переваги перед ДК: є більш безпечною таменш болючою маніпуляцією, супроводжується меншою крововтратою (A).
2.3.3. Медикаментозне переривання вагітності проводиться за бажанням жінки в терміни до 49 днів з першого дня останньої менструації шляхом застосування препаратів міфепристону та мізопростолу, що є ефективним, більш безпечним та прийнятним для ранніх термінів вагітності (A).
Пацієнтка в присутності лікаря приймає лікарський засіб "Міфепристон" в дозі відповідно до затвердженої інструкції фірми-виробника для застосування цього лікарського засобу з обов'язковим наступним (через 36 - 48 годин) прийомом 400 мкг мізопростолу в умовах
стаціонару під контролем лікаря, про що здійснюється запис до Медичної карти переривання вагітності (форма 003-1/о). (С).
(абзац другий пункту 2.3.3 у редакції наказу
Міністерства охорони здоров'я України від 24.03.2009 р. N 182)
Міністерства охорони здоров'я України від 24.03.2009 р. N 182)
Через кілька годин (як правило, протягом 3 - 6 годин) після прийому мізопростолу починається маткова кровотеча у зв'язку із вигнанням плідного яйця.
Спостереження пацієнток після медикаментозного аборту:
- у зв'язку з появою після прийняття мізопростолу болісних маткових скорочень, можливо нудоти, блювання та проносу, доцільно залишити жінку для спостереження в умовах стаціонару протягом однієї доби (але не менше 3 - 4 годин);
- через 7 - 10 днів після застосування мізопристолу в амбулаторних умовах проводиться огляд пацієнтки для виключення неповного вигнання плідного яйця, що спостерігається у 5 % випадків;
- проводиться ультразвукове дослідження для підтвердження відсутності плідного яйця в порожнині матки;
- у разі неповного видалення плідного яйця, кровомазання, що триває, проводиться діагностичне вишкрібання порожнини матки з направленням отриманого матеріалу на гістологічне дослідження (див. п. 2.3.2).
Після штучного переривання першої вагітності жінкам з резус-негативною приналежністю крові проводиться імунізація введенням 1 дози імуноглобуліну антирезус.
3. Ускладнення штучного аборту:
3.1. Неповний аборт - кровотеча із статевих шляхів, біль у животі, симптоми інфікування.
Тактика: підготовлений персонал (досвідчений фахівець):
1) здійснюється реевакуація вмісту порожнини матки з використанням вакуум-аспіратора;
2) проводиться диференційна діагностика больового синдрому або наявності кровотечі іншого генезу, виключення наявності інфекції.
3.2. Прогресуюча вагітність - встановлюється на підставі результатів динамічного спостереження.
Тактика: проводиться переривання вагітності методом дилатації шийки матки та кюретажу порожнини матки.
3.3. Маткова кровотеча - може бути наслідком залишків плідного яйця в порожнині матки, травми або пошкодження шийки матки, перфорації матки.
Тактика: в залежності від причини - реевакуація залишків з порожнини матки, застосування утеротоніків до зупинки кровотечі (не рекомендується використовувати окситоцин), внутрішньовенне введення розчинів, за показаннями - гемотрансфузія, лапароскопія, при відсутності умов - лапаротомія.
3.4. Наявність інфекції - часто є ускладненням неповного аборту, що має характерні симптоми: гіпертермія, виділення із статевих шляхів з неприємним' запахом, болі у животі та попереку, кров'яні виділення із статевих шляхів, що продовжуються, зміни у формулі крові.
Тактика: госпіталізація, антибіотикотерапія, при покращенні загального стану - реевакуація вмісту порожнини матки.
4. Післяабортне спостереження та консультування
Післяабортне консультування проводиться лікарем акушером-гінекологом, який здійснював аборт.
Мета: інформування жінки про можливі ускладнення післяабортного періоду і методи їх профілактики, з питань гігієни статевих стосунків, сучасних методів контрацепції, здорового способу життя, запобігання інфекціям, що передаються статевим шляхом.
Після аборту велике значення має своєчасність застосування методів контрацепції у попередженні небажаної вагітності.
Індивідуальний підбір контрацептиву здійснюється підготовленим спеціалістом з питань планування сім'ї відповідно до сучасних методів та принципів застосування контрацепції.
Шифри МКХ-10: D50 - D64
Анемія - патологічний стан, що характеризується зменшенням кількості еритроцитів та/або вмісту гемоглобіну в одиниці об'єму крові.
Класифікація
1. За етіологією (ВООЗ, 1992)
Анемії, пов'язані з харчуванням:
- Залізодефіцитна (D50)
- В 12-дефіцитна (D51)
- Фолієводефіцитна (D52)
- Інші, пов'язані з харчуванням (D53)
Гемолітичні анемії:
- Внаслідок ферментних порушень (D55)
- Таласемія (D56)
- Серпоподібні порушення (D57)
- Інші спадкові гемолітичні анемії (D58)
- Набута гемолітична анемія (D59)
Апластичні анемії:
- Набута чиста червоноклітинна аплазія (еритробластопенія) (D60)
- Інші апластичні анемії (D61)
- Гостра постгеморагічна анемія (D62)
Анемії при хронічних хворобах (D63)
- новоутвореннях (D63.0)
- інших хронічних хворобах (D63.8)
Інші анемії (D64)
2. За ступенем тяжкості* (ВООЗ,1991)
| Ступінь тяжкості | Концентрація гемоглобіну (г/л) | Гематокрит ( %) |
| Легкий | 109 - 90 | 37 - 31 |
| Середній | 89 - 70 | 30 - 24 |
| Тяжкий | 69 - 40 | 23 - 13 |
| Дуже тяжкий | <40 | <13 |
____________
* Наведені критерії тяжкості анемії рекомендовані виключно для вагітних жінок.
Переважна більшість випадків анемії у вагітних - це залізодефіцитна анемія (90 %), половина з них має поєднаний залізо- і фолієводефіцитний генез. Решта видів анемії зустрічається у вагітних відносно рідко.
Фолієводефіцитна анемія
1. Преконцепційна підготовка.
1.1. Повноцінне харчування з достатнім вмістом зелених овочів.
1.2. Призначення жінці, що планує вагітність, фолієвої кислоти 0,4 мг/добу у другій половині кожного менструального циклу.
2. Чинники ризику.
2.1. Гемоліз будь-якого генезу.
2.2. Багатопліддя.
2.3. Постійний прийом протисудомних препаратів.
2.4. Стан після резекції значної частини тонкого кишечнику.
3. Профілактика.
3.1. Додатковий прийом фолієвої кислоти по 0,4 мг/добу показаний усім вагітним, починаючи з самих ранніх термінів (А).
3.2. Вживання достатньої кількості фруктів та овочів, багатих на фолієву кислоту (шпинат, спаржа, салат, брокколі, капуста, картопля, помаранчі, диня тощо) у сирому вигляді (оскільки під час термічної обробки більша частина фолатів втрачається).
3.3. Прийом великої дози фолієвої кислоти (3 - 5 мг/добу) упродовж усієї вагітності, якщо жінка постійно приймає антиконвульсанти або інші антифолієві засоби (сульфасалазин, тріамтерен, зидовудин, ін.).
4. Діагностика.
4.1. Виявлення макроцитів, анізо- та пойкілоцитозу у мазку крові.
4.2. Встановлення дефіциту фолієвої кислоти в еритроцитах.
5. Лікування.
Призначення фолієвої кислоти 1 - 5 мг/добу.
6. Прикінцеві положення.
Потреба у фолієвій кислоті від самого початку вагітності зростає у 2,5 - 3 рази і сягає
0,6 - 0,8 мг/добу.
Додатковий прийом фолієвої кислоти під час вагітності зменшує частоту дефіциту фолатів та
анемії, але не впливає на перебіг вагітності, родів, стан плода і новонароджених (A).
Додатковий прийом фолієвої кислоти жінками у преконцепційному періоді та у I триместрі
вагітності веде до зниження частоти вроджених вад розвитку ЦНС у 3,5 рази у порівнянні з загальнопопуляційною (А). Прийом фолієвої кислоти, розпочатий після 7 тижнів вагітності, не впливає на частоту дефектів невральної трубки (А).
Інші види анемій
В 12-дефіцитна анемія
1. Причина - недостатність синтезувнутрішнього фактору Касла, необхідного для всмоктування вітаміну В 12(це спостерігається після резекції або видалення шлунку, при автоімунному гастриті); порушенням процесів всмоктування у клубовій кишці (неспецифічний
виразковий коліт, хвороба Крона, гельмінтози, стан після резекції клубової кишки); недостатнім вмістом вітаміну В 12 у їжі (відмова відтваринних продуктів). В 12-дефіцитна анемія є макроцитарною,гіперхромною і супроводжується неврологічною симптоматикою.
2. Діагностика базується на визначеннівмісту вітаміну В 12 (знижується до 50 пг/мл і нижче) за наявності вкрові гіперхромних макроцитів.
3. Лікування. Призначають ціанокобаламін 1000 мкг внутрішньом'язово 1 раз на тиждень упродовж 5 - 6 тижнів.
Таласемія
1. Спадково обумовлена (автосомно-рецисивний тип) кількісна недостатність синтезу a- або b-ланцюга молекули гемоглобіну. В Україні зустрічається надзвичайно рідко.
2. У разі легкої форми a-таласемії вагітність перебігає без ускладнень, лікування не проводять. Тяжкі форми вимагають призначення препаратів заліза per os, нерідко трансфузії еритроцитарної маси.
3. Особлива форма a-таласемії, що розвивається за умови мутації усіх чотирьох a-глобінових
генів, майже завжди призводить до водянки плода і зрештою до його внутрішньоматкової
загибелі. Ця форма також асоціюється з частим розвитком прееклампсії.
4. Якщо a-таласемія супроводжується спленомегалією, розродження проводять шляхом кесаревого розтину, в усіх інших випадках - через природні родові шляхи.
5. Легкі форми b-таласемії зазвичай не перешкоджають виношуванню вагітності. Остання перебігає без ускладнень. Лікування передбачає призначення фолієвої кислоти, інколи виникає
необхідність у трансфузії еритроцитарної маси. Хворі з тяжкою b-таласемією не доживають до дітородного віку.
Гемолітичні анемії
1. Зумовлені посиленим руйнуванням еритроцитів, яке не компенсується активацією еритропоезу. До них відносяться серпоподібноклітинна анемія, що є проявом спадково обумовленої структурної аномалії b-ланцюга молекули гемоглобіну;
спадковий мікросфероцитоз - аномалія структурного білка мембран еритроцитів - спектрину; анемії, обумовлені вродженими ферментативними порушеннями, найчастіше недостатністю глюкозо-6-фосфатдегідрогенази еритроцитів.
2. Вагітні з гемолітичними анеміями в усіх випадках потребують кваліфікованого ведення спеціалістом гематологом. Рішення щодо можливості виношування вагітності, характеру лікування, терміну і способу розродження вирішує гематолог.
3. Призначення препаратів заліза протипоказане.
Апластична анемія
1. Трапляється у вагітних достатньо рідко, причина у більшості випадків залишається невідомою.
2. Діагноз встановлюють на підставі морфологічного дослідження пунктату кісткового мозку.
3. Вагітність протипоказана і підлягає перериванню як у ранньому, так і у пізньому терміні. У разі розвитку або виявлення апластичної анемії після 22 тижнів вагітності показане дострокове розродження.
4. Хворі складають групу високого ризику щодо геморагічних та септичних ускладнень. Високою є материнська смертність, дуже часті випадки антенатальної загибелі плода.
Додаток


II. Для парентерального застосування
| Торгова назва | Склад | Лікарська форма | Вміст заліза (мг/мл) |
| Венофер | Комплекс гідроксиду заліза з сахарозою | Амп. 5 мл | 20 |
| Мальтофер | Комплекс гідроксиду заліза з мальтозою | Амп. 2 мл | 50 |
| Ферролек-плюс | Комплекс гідроксиду заліза та низькомолекулярного декстрану | Амп. 2 мл | 50 |
Скачать протоколы Клінічні протоколи з акушерської та гінекологічної допомоги Вы можете по ссылке ниже.
21.06.2017 | 13:25:13
