Лимфаденопатия. Причины, диагностика и принципы лечения лимфаденопатии.
Раздел:
Статьи
/ Общая врачебная практика.
/ Инфекционные болезни.
/ Лимфаденопатия. Причины, диагностика и принципы лечения лимфаденопатии.
Лимфаденопатия (ЛАП) - обобщающий термин, обозначающий увеличение размеров лимфатических узлов (ЛУ) независимо от причины и характера патологического процесса. Лимфаденопатия является одним из симптомов целого ряда заболеваний, различных по этиологии, клиническим проявлениям, методам диагностики и лечения.
В организме человека насчитывается около 600 лимфатических узлов, представляющих собой периферические лимфоидные органы, состоящие из клеток различных типов, соединяющиеся с системой кровообращения лимфатическими сосудами и посткапиллярными венулами. Лимфоузлы располагаются по ходу лимфатических сосудов, являются органами лимфоцитопоэза, иммунной защиты и депонирования протекающей лимфы. Имеют округлую или бобовидную форму; к выпуклой поверхности лимфоузла подходят приносящие лимфатические сосуды, в области ворот на вогнутой поверхности входят артерии и нервы, выходят выносящие лимфатические сосуды и вены. Благодаря такому расположению по ходу лимфатических сосудов ЛУ являются своеобразным фильтром для оттекающей от тканей жидкости (лимфы) на пути в кровяное русло. Протекая через ЛУ, лимфа очищается от инородных частиц и антигенов на 95-99%, обогащается антителами и лимфоцитами. ЛУ покрыты соединительнотканной капсулой, от которой вглубь органа отходят трабекулы. Строма узлов представлена ретикулярной соединительной тканью - сетью ретикулярных клеток, коллагеновых и ретикулярных волокон, а также макрофагами и антигенпредставляющими клетками. Паренхима узлов представлена лимфоидными клетками.
Лимфатические узлы содержат лимфоциты и макрофаги; корковый синус ЛУ заполнен фагоцитами, обеспечивающими первый этап иммунного ответа при инфекциях. Антигенное раздражение сопровождается пролиферацией Т- и В-лимфоцитов в ЛУ, трансформацией В-лимфоцитов в плазматические клетки, секретирующие Ig (антитела). Каждый ЛУ контролирует определенный участок лимфатической системы. При попадании в организм микробов ближайший (регионарный) к этому месту ЛУ уже через несколько часов начинает увеличиваться в размерах, лимфоидные клетки его интенсивно делятся и образуют огромное количество малых лимфоцитов. Функция малых лимфоцитов - организация специфической иммунной защиты от чужеродных агентов - антигенов. Совместное расположение большого числа макрофагов, дендритных клеток, клеток Лангерганса и лимфоцитов позволяет ЛУ выполнять основную функцию специализированной структуры, объединяющей все эти типы клеток для создания эффективной клеточной и гуморальной иммунной реакции организма. В лимфатических узлах происходят антигензависимая пролиферация (клонирование) и дифференцировка Т- и В-лимфоцитов в эффекторные клетки, а также образование Т- и В-клеток памяти.
Кроме того, ЛУ - биологический фильтр, препятствующий поступлению в лимфу и кровь различных инородных агентов, включая микроорганизмы, продукты их метаболизма и токсины. Поэтому при многих инфекционных болезнях закономерно возникает в той или иной мере выраженная ЛАП, которая обычно сочетается с другими характерными для инфекций симптомами: лихорадкой, интоксикацией, гепатоспленомегалией, сыпью и т.д.
Увеличение размеров лимфоузлов (ЛАП) может быть обусловлено: увеличением количества лимфоцитов и макрофагов в ходе иммунного ответа на антиген; инфильтрацией воспалительными клетками при инфекциях, затрагивающих сам лимфатический узел (лимфаденит); пролиферацией in situ злокачественных лимфоцитов и макрофагов; инфильтрацией ЛУ метастатическими злокачественными клетками.
Лимфаденопатию наблюдают при следующих заболеваниях: инфекционных (включая туберкулез и сифилис); лимфопролиферативных; онкогематологических; аутоиммунных; местных воспалительных процессах.
Среди сотен лимфоузлов различают поверхностные, доступные пальпации, и глубокие, выявляемые только при специальных исследованиях [УЗИ, компьютерной томографии (КТ) и др.].
В норме лимфатические узлы безболезненны, подвижны, эластической консистенции, размер их колеблется от нескольких миллиметров до 1 см (паховые до 1,5 см). Максимальная величина - у лимфоузлов, располагающихся по ходу лимфатических сосудов, собирающих лимфу из областей, подвергающихся наибольшему антигенному раздражению (паховых, шейных, подмышечных), причиной которого служат травмы, воспалительные процессы в рото- и носоглотке. Хронические, многократно рецидивирующие воспалительные процессы ВДП, такие как тонзиллит, фарингит, хронические воспалительные процессы в полости рта могут приводить к стойкому увеличению лимфоузлов преимущественно шейной группы. Как правило, размер таких лимфоузлов не превышает 1,0-1,5 см.
Резко увеличенные лимфатические узлы (3-5 см в диаметре), нередко с нагноением и некрозом, называют бубонами.
Для оценки состояния лимфоузлов при клиническом исследовании учитывают жалобы пациента на их болезненность и припухлость, обращают внимание на локализацию лимфаденопатии, четкость контуров и размеры ЛУ, изменение окраски кожи над ними, консистенцию, подвижность или спаянность между собой и окружающими тканями.
Осмотр и пальпацию лимфоузлов проводят в следующем порядке: затылочные, пред- и заушные, передне- и заднешейные, поднижнечелюстные, над- и подключичные, подмышечные, локтевые, паховые, бедренные, подколенные.
Увеличение лимфоузлов одной группы называют локальной (регионарной) ЛАП, увеличение лимфатических узлов двух и более групп - полиаденопатией, или генерализованной ЛАП.
Различают острую (до 3 мес), затяжную (до 6 мес) и хроническую (персистирующую) лимфаденопатию (свыше 6 мес).
При инфекционных болезнях нередко развивается лимфаденит - воспаление ЛУ, ближайших к месту проникновения возбудителя; при этом характер воспалительного процесса в ЛУ может быть различным (серозное, серозно-геморрагическое, гнойное воспаление). Лимфадениты характерны для туляремии, чумы, иерсиниозов, сибирской язвы, скарлатины, рожи, ангины, листериоза, стафилококковой и стрептококковой гнойной инфекции, дифтерии, иксодового клещевого боррелиоза, содоку, клещевого сыпного североазиатского тифа, герпетической инфекции (ГИ), ящура, коровьей оспы. Лимфаденит может сочетаться с первичным аффектом или с полиаденопатией (при туляремии, чуме, листериозе, сифилисе, доброкачественном лимфоретикулезе, токсоплазмозе и др.).
Острые и (реже) хронические лимфадениты могут сопровождаться нагноением и некрозом пораженных лимфатических узлов (гнойная стрептококковая и стафилококковая инфекция, скарлатина, ангина, доброкачественный лимфоретикулез, чума, туляремия). Исходом может быть полное рассасывание ЛУ или его склерозирование.
Нередко воспалительный процесс в лимфоузлах носит специфический характер. При этом гистологическое исследование биоптата или постмортальное исследование позволяют обнаружить специфические гранулемы (бруцеллез, доброкачественный лимфоретикулез, псевдотуберкулез, листериоз, туляремия, туберкулез, сифилис и др.).
Перечень нозологических форм, протекающих с лимфаденопатией, представлен в табл. 1.1.
Таблица 1.1. Инфекционные болезни, сопровождающиеся лимфаденопатией
Обозначения: «+» - наличие признака; «-» - отсутствие признака; в - признак возможен; ч - встречается часто; р - встречается редко; Лимфаденопатия по продолжительности: о - острая; з - затяжная; х - хроническая.
Инфекционные болезни с генерализованной лимфаденопатией: инфекционный мононуклеоз, ВИЧ-инфекция, краснуха, токсоплазмоз, аденовирусная инфекция, бруцеллез, иерсиниоз (псевдотуберкулез) и др.
Инфекционные болезни с локальной ЛАП: туляремия, чума, болезнь кошачьих царапин, содоку, листериоз, иксодовый клещевой боррелиоз, сибирская язва, дифтерия, рожа и др.
Одним из самых демонстративных представителей группы инфекционных болезней с локальной лимфаденопатией служит туляремия. Бубон, чаще паховый, подмышечный, шейный, обычно формируется в ЛУ, ближайших к месту проникновения возбудителя (при контактах с грызунами или укусах кровососущими насекомыми), и сочетается с общеинфекционным синдромом - лихорадкой, умеренной интоксикацией, а также с местными изменениями (первичным аффектом) - небольшой безболезненной язвочкой на коже в месте укуса насекомого, либо односторонним конъюнктивитом, либо тонзиллитом (односторонним, язвенно-некротическим или пленчатым). Величина туляремийного бубона - 3-5 см в диаметре и больше (до 10 см); он характеризуется четкими контурами, отсутствием периаденита, подвижностью, незначительной болезненностью при пальпации. Кожа над бубоном вначале не изменена, но при отсутствии адекватной антибиотикотерапии через 3-4 нед возможно нагноение бубона (гиперемия кожи, ЛУ с ней спаивается, становится болезненным, появляется флюктуация), его самопроизвольное вскрытие с образованием свища. При склерозировании бубона увеличение ЛУ сохраняется длительно после выздоровления. Один из вариантов эволюции бубона - рассасывание, происходящее медленно, на протяжении нескольких месяцев.
Доброкачественный лимфоретикулез (болезнь кошачьих царапин, фелиноз). Лимфаденит - наиболее характерный симптом болезни. ЛУ плотноэластической консистенции, малоподвижный вследствие периаденита, умеренно болезненный при пальпации, кожа над ним гиперемирована, окружающие ткани отечны. Возможно развитие лимфаденита не только регионарного ЛУ, но и последующих за ним по току лимфы (например, подмышечных); иногда увеличивается не один, а несколько ЛУ одной или соседних групп. Через 2-4 нед лимфатические узлы могут нагнаиваться, образуются свищи и выделяется гной. Процесс склонен к затяжному рецидивирующему течению, лихорадка, интоксикация, лимфаденит могут сохраняться в течение нескольких месяцев. При гистологическом исследовании биоптата ЛУ - картина гранулематозного гнойно-некротического лимфаденита. В сыворотке крови выявляются антитела к возбудителю - Bartonella henselae.
Содоку (болезнь от укуса крыс). В месте укуса появляются припухлость, гиперемия кожи, отмечаются болезненность и увеличение регионарного или группы ЛУ (чаще подмышечных), которые плотны на ощупь, спаяны между собой и с окружающими тканями. От области укуса, где могут образовываться язвы, очаги некроза (первичный аффект), до увеличенных ЛУ заметна отечная красная полоса - лимфангит. В биоптате увеличенного ЛУ обнаруживают гиперплазию лимфоидной ткани, мелкоклеточную инфильтрацию. Возбудитель может быть выделен при посеве пунктата лимфоузла.
Листериоз, одна из клинических форм которого носит название железистой и подразделяется на два варианта: ангинозно-железистый и глазо-железистый, также сопровождается ЛАП. Первый вариант характеризуется повышением температуры тела, интоксикацией, ангиной (язвенно-некротической либо пленчатой), увеличением и болезненностью поднижнечелюстных, реже шейных и аксиллярных ЛУ (иногда наблюдается полиаденопатия). Для глазо-железистого варианта типичен односторонний гнойный конъюнктивит, выраженный отек век, сужение глазной щели с одновременным увеличением и болезненностью заушного и поднижнечелюстного ЛУ с соответствующей стороны (синдром Парино, который встречается также при туляремии, фелинозе в случае проникновения возбудителя через конъюнктиву). Диагноз листериоза подтверждается выделением культуры листерий из различных биологических субстратов: мазков с миндалин, пунктатов лимфоузлов, гнойного отделяемого из глаз, крови и др.
На практике нередко возникает необходимость в проведении дифференциальной диагностики между гнойным «банальным» лимфаденитом и специфическими лимфаденитами при туляремии, а также при чуме (табл. 1.2).
Таблица 1.2. Сравнительная характеристика гнойного лимфаденита и бубона при чуме, туляремии
Больной чумой обычно из природного очага этой болезни - Забайкалья, Закавказья, районов Каспийского и Аральского морей, Вьетнама, Бирмы и др. Диагноз чумы подтверждается выделением возбудителя из пунктата бубона.
Следует учитывать, что неспецифический гнойный лимфаденит чаще вторичен, а первичным гнойным очагом могут быть фурункулы, инфицированная рана, абсцесс, панариций, мастит и др. Нередко обнаруживают лимфангит от первичного очага к регионарному ЛУ, который обычно значительно увеличен, болезнен, кожа над ним гиперемирована. Лихорадка, интоксикация возникают одновременно с лимфаденитом или позже, а не предшествуют ему. В гемограмме определяют нейтрофильный лейкоцитоз, повышение скорости оседания эритроцитов (СОЭ). При посеве гноя, полученного во время пункции ЛУ, выделяют стрептококк или стафилококк.
Локальная лимфаденопатия характерна также для дифтерии, рожи, астраханской клещевой лихорадки, сибирской язвы, иксодового клещевого боррелиоза, описанных далее в соответствующих разделах.
Классический пример инфекционного заболевания с генерализованной лимфаденопатией - инфекционный мононуклеоз, вызванный вирусом Эпштейна-Барр (ЭБВ ИМ), при котором возникает симметричное увеличение прежде всего заднешейных и поднижнечелюстных лимфатических узлов, в меньшей степени и реже - подмышечных и паховых. Обычно ЛУ увеличиваются группами, реже - по одному, размер их может варьировать от 0,5 до 5 см. При пальпации ЛУ плотноватые, не спаяны между собой и с окружающей клетчаткой, безболезненны или слегка болезненны, окраска кожи над ними не изменена. Иногда вокруг увеличенных ЛУ на шее видна пастозность подкожной клетчатки. Для ЭБВ ИМ характерно несоответствие между степенью увеличения ЛУ и выраженностью изменений в ротоглотке: миндалины могут быть значительно увеличены, отечны, покрыты сплошным плотным налетом, выходящим за их границы, а размеры ЛУ при этом незначительно превышают обычные. И наоборот, тонзиллит может быть катаральным, а шейные ЛУ достигают больших размеров, иногда образуют сплошной конгломерат. Как правило, шейные ЛУ при инфекционном мононуклеозе четко контурируются и хорошо видны при повороте головы. У некоторых больных лимфаденопатия достигает такой степени, что изменяется конфигурация шеи («бычья шея»). Нагноения лимфатических узлов при инфекционном мононуклеозе не бывает. Редко увеличиваются не периферические, а ЛУ средостения или мезентериальные. Полиаденопатия сочетается с лихорадкой, экссудативным фарингитом, тонзиллитом, увеличением селезенки и печени, характерными изменениями в гемограмме: лимфо-моноцитоз, атипичные мононуклеары в количестве более 10%.
Инфекционный мононуклеоз широко распространен как у детей, так и у подростков, лиц молодого возраста. Кроме ЭБВ ИМ, выделяют и цитомегаловирусный мононуклеоз; клинически они чрезвычайно сходны.
Увеличение лимфоузлов - одно из ярких клинических проявлений ВИЧ-инфекции. В стадии острой ВИЧ-инфекции обычно увеличиваются затылочные и задне-шейные ЛУ, позднее - поднижнечелюстные, подмышечные и паховые. ЛУ безболезненны, мягковато-эластической консистенции, размером 1-3 см в диаметре, не спаяны между собой и с окружающими тканями, кожа над ними не изменена. Одновременно с ЛАП наблюдают лихорадку, нередко фарингит и/или тонзиллит, увеличение печени, иногда и селезенки («мононуклеозоподобный синдром»). Продолжительность полиаденопатии, возникшей в стадии острой ВИЧ-инфекции, чаще всего составляет 2-4 нед. При прогрессировании заболевания ЛАП сохраняется или появляется впервые, и в дальнейшем на протяжении нескольких месяцев/лет генерализованная ЛАП может быть единственным клиническим маркером ВИЧ-инфекции или сочетаться с другими ее проявлениями. Присоединение оппортунистических инфекций сопровождается уплотнением ЛУ, консистенция их становится плотноватоэластической, локализация и размеры ЛУ зависят от конкретных вторичных заболеваний. В терминальной стадии ВИЧ-инфекции размеры ЛУ заметно уменьшаются, некоторые ранее увеличенные вовсе перестают пальпироваться.
Краснуха - одна из инфекций, характеризующихся периферической ЛАП. Уже в продромальном периоде, еще до появления каких-либо других клинических симптомов, увеличиваются затылочные, заушные и заднешейные ЛУ, при этом они становятся плотноватыми и болезненными при пальпации. Увеличение ЛУ - патогномоничный симптом краснухи, оно может быть столь выраженным, что обычно определяется визуально. Для краснухи характерны также: сыпь на коже (мелкопятнистая, бледно-розовая, исчезает бесследно через 1-3 дня), незначительные катаральные явления, изменения в гемограмме (лейкопения, относительный лимфоцитоз, плазматические клетки 10-20%).
При кори увеличиваются те же группы ЛУ, что и при краснухе, однако они безболезненны при пальпации. ЛАП - не ведущий симптом кори, сочетается с более яркими проявлениями этой болезни, в том числе с выраженным катаральным синдромом, пятнами Бельского-Филатова-Коплика на слизистой оболочке ротовой полости, обильной пятнисто-папулезной экзантемой, появляющейся и исчезающей поэтапно, оставляющей после себя пигментацию.
Своеобразна лимфаденопатия при токсоплазмозе. В частности, при остром токсоплазмозе увеличиваются шейные, затылочные и паховые лимфатические узлы, а при хроническом наблюдается генерализованная ЛАП. ЛУ мягкие или плотноватые, слегка болезненны или безболезненны при пальпации, мелкие (размером 1,5-2,0 см в диаметре), подвижные, не спаяны с окружающими тканями, не образуют конгломератов, не нагнаиваются, кожа над ними не изменена. Возможно значительное увеличение брыжеечных лимфоузлов, сопровождающееся клиникой «острого живота». Изредка увеличиваются над- и подключичные, локтевые, паратрахеальные ЛУ. У детей чаще наблюдается полилимфаденопатия. Волнообразное увеличение лимфоузлов может сохраняться несколько месяцев и даже лет, т.е. значительно дольше, чем при других инфекциях (кроме ВИЧ-инфекции). Со временем размеры ЛУ уменьшаются, они становятся более плотными. Для гистологической картины биоптата ЛУ характерно скопление пролиферирующих эпителиоидных клеток.
Увеличение как периферических (преимущественно шейных), так и висцеральных лимфоузлов нередко встречается при иерсиниозах. В частности, долгое время считалось, что мезаденит является если не единственной, то самой частой формой псевдотуберкулеза. И в настоящее время во всех клинических классификациях выделяют мезаденит иерсиниозной (псевдотуберкулезной) этиологии, который клинически проявляется болью в правой подвздошной области, лихорадкой, интоксикацией в сочетании с другими, свойственными иерсиниозам симптомами - тошнотой, рвотой, диареей, артралгией, миалгией, различного характера экзантемами и др. У некоторых пациентов, особенно у детей, удается пальпировать в околопупочной области или книзу и справа от пупка увеличенные и болезненные ЛУ, а во время оперативного вмешательства, предпринятого в связи с предполагаемым острым аппендицитом, хирурги обнаруживают множественные сочные ЛУ брыжейки до 3 см в диаметре, а в части случаев - конгломераты ЛУ диаметром 5-6 см.
Генерализованная лимфаденопатии встречается и при других инфекционных болезнях, актуальность которых для России менее велика.
Для постановки диагноза больному с ЛАП необходим учет следующих факторов.
• Возраст пациента (инфекционный мононуклеоз, аденовирусная инфекция, краснуха чаще встречаются у детей и лиц молодого возраста).
• Сведения о перенесенных заболеваниях (частые ангины и ОРЗ, воспалительные процессы в ротоглотке объясняют увеличение ЛУ шейной группы), обращают особое внимание на туберкулез, ЛАП в анамнезе.
• Характер ЛАП (локализация, размеры, консистенция, болезненность, подвижность ЛУ). Болезненность ЛУ возникает при быстром увеличении его в объеме в результате растяжения его капсулы. Боль возникает при воспалительном процессе с нагноением ЛУ, а также при кровоизлиянии в некротический центр ЛУ при злокачественном поражении. Плотные, как камень, лимфоузлы типичны для онкопатологии и чаще всего указывают на метастазирование основной опухоли. Плотные эластичные ЛУ чаще свидетельствуют в пользу лимфомы. Более мягкие лимфатические узлы, иногда с флюктуацией, характерны для лимфаденопатии инфекционной природы.
• Другие симптомы (лихорадка, спленомегалия, высыпания на коже, поражение легких и др.).
• Эпидемиологический анамнез (контакт с животными, пребывание в эндемических по тем или иным инфекциям регионах, беспорядочные половые связи и т.д.). Контакт с кошкой, употребление недостаточно термически обработанного мяса, сырого молока дают основание предполагать фелиноз, токсоплазмоз, бруцеллез. Гемотрансфузии, трансплантация в анамнезе, гемофилия, промискуитет, гомосексуализм, наркомания обязывают проводить исследования на ВИЧ-инфекцию, ЦМВИ, сифилис, герпесвирусную инфекцию. Присасывание клеща - аргумент в пользу клещевых риккетсиозов, иксодового клещевого боррелиоза, туляремии (для последней более существенны охота, выделка шкур, контакты с грызунами).
Обследование пациентов с ЛАП проводят поэтапно. Иногда достаточно результатов определения показателей периферической крови: ИМ (лимфомоноцитоз, атипичные мононуклеары), хронического лимфолейкоза (абсолютный лимфоцитоз с наличием клеток Гумпрехта), острого лимфобластного лейкоза (наличие бластных клеток), лимфогранулематоза (абсолютная лимфопения, эозинофилия). К рутинным методам относят также: рентгенологическое исследование органов грудной клетки, УЗИ органов брюшной полости и малого таза, исследование сыворотки крови на антитела к возбудителям вышеупомянутых инфекционных болезней. При необходимости проводят пункцию и/или биопсию ЛУ с бактериологическим и гистологическим исследованием биоптата, определение специфических онкомаркеров.
Дифференциальная диагностика при обнаружении увеличенных лимфоузлов включает обширный круг как инфекционных, так и соматических заболеваний, что видно на примере даже локальной лимфаденопатии.
Необходимо помнить, что увеличение лимфоузлов характерно для саркоидоза, лекарственной болезни, различных системных и онкогематологических заболеваний. При последних наблюдается неуклонное увеличение размеров ЛУ, каменистая плотность, бугристость, безболезненность, образование конгломератов из спаянных между собой и с окружающими тканями ЛУ, сочетанное увеличение как периферических, так и висцеральных ЛУ. При этом отсутствует общеинфекционный синдром, присущий болезням инфекционным.
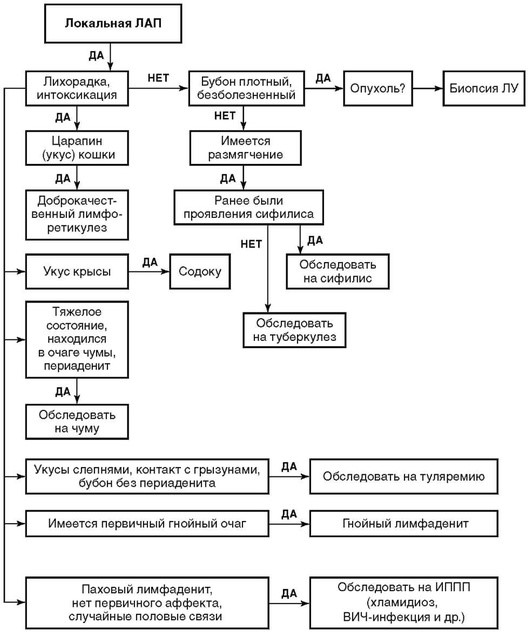
Рис. 1.1. Дифференциально-диагностический алгоритм при локальной лимфаденопатии
• Необходимо как можно раньше установить причину лимфаденопатии и только после этого назначать соответствующую терапию.
• Антибактериальные препараты следует применять только при бактериальных инфекциях, в том числе риккетсиозах.
• При лимфаденопатии неустановленной этиологии рекомендуют избегать назначения глюкокортикоидов.
• При нагноении лимфатических узлов (туляремия, доброкачественный лимфоретикулез, стафилококковый, стрептококковый лимфаденит) показано хирургическое вмешательство.
Источник: Инфекционные болезни: национальное руководство / под ред. Н. Д. Ющука, Ю. Я. Венгерова. - 3-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2021.
В организме человека насчитывается около 600 лимфатических узлов, представляющих собой периферические лимфоидные органы, состоящие из клеток различных типов, соединяющиеся с системой кровообращения лимфатическими сосудами и посткапиллярными венулами. Лимфоузлы располагаются по ходу лимфатических сосудов, являются органами лимфоцитопоэза, иммунной защиты и депонирования протекающей лимфы. Имеют округлую или бобовидную форму; к выпуклой поверхности лимфоузла подходят приносящие лимфатические сосуды, в области ворот на вогнутой поверхности входят артерии и нервы, выходят выносящие лимфатические сосуды и вены. Благодаря такому расположению по ходу лимфатических сосудов ЛУ являются своеобразным фильтром для оттекающей от тканей жидкости (лимфы) на пути в кровяное русло. Протекая через ЛУ, лимфа очищается от инородных частиц и антигенов на 95-99%, обогащается антителами и лимфоцитами. ЛУ покрыты соединительнотканной капсулой, от которой вглубь органа отходят трабекулы. Строма узлов представлена ретикулярной соединительной тканью - сетью ретикулярных клеток, коллагеновых и ретикулярных волокон, а также макрофагами и антигенпредставляющими клетками. Паренхима узлов представлена лимфоидными клетками.
Лимфатические узлы содержат лимфоциты и макрофаги; корковый синус ЛУ заполнен фагоцитами, обеспечивающими первый этап иммунного ответа при инфекциях. Антигенное раздражение сопровождается пролиферацией Т- и В-лимфоцитов в ЛУ, трансформацией В-лимфоцитов в плазматические клетки, секретирующие Ig (антитела). Каждый ЛУ контролирует определенный участок лимфатической системы. При попадании в организм микробов ближайший (регионарный) к этому месту ЛУ уже через несколько часов начинает увеличиваться в размерах, лимфоидные клетки его интенсивно делятся и образуют огромное количество малых лимфоцитов. Функция малых лимфоцитов - организация специфической иммунной защиты от чужеродных агентов - антигенов. Совместное расположение большого числа макрофагов, дендритных клеток, клеток Лангерганса и лимфоцитов позволяет ЛУ выполнять основную функцию специализированной структуры, объединяющей все эти типы клеток для создания эффективной клеточной и гуморальной иммунной реакции организма. В лимфатических узлах происходят антигензависимая пролиферация (клонирование) и дифференцировка Т- и В-лимфоцитов в эффекторные клетки, а также образование Т- и В-клеток памяти.
Кроме того, ЛУ - биологический фильтр, препятствующий поступлению в лимфу и кровь различных инородных агентов, включая микроорганизмы, продукты их метаболизма и токсины. Поэтому при многих инфекционных болезнях закономерно возникает в той или иной мере выраженная ЛАП, которая обычно сочетается с другими характерными для инфекций симптомами: лихорадкой, интоксикацией, гепатоспленомегалией, сыпью и т.д.
Увеличение размеров лимфоузлов (ЛАП) может быть обусловлено: увеличением количества лимфоцитов и макрофагов в ходе иммунного ответа на антиген; инфильтрацией воспалительными клетками при инфекциях, затрагивающих сам лимфатический узел (лимфаденит); пролиферацией in situ злокачественных лимфоцитов и макрофагов; инфильтрацией ЛУ метастатическими злокачественными клетками.
Лимфаденопатию наблюдают при следующих заболеваниях: инфекционных (включая туберкулез и сифилис); лимфопролиферативных; онкогематологических; аутоиммунных; местных воспалительных процессах.
Среди сотен лимфоузлов различают поверхностные, доступные пальпации, и глубокие, выявляемые только при специальных исследованиях [УЗИ, компьютерной томографии (КТ) и др.].
В норме лимфатические узлы безболезненны, подвижны, эластической консистенции, размер их колеблется от нескольких миллиметров до 1 см (паховые до 1,5 см). Максимальная величина - у лимфоузлов, располагающихся по ходу лимфатических сосудов, собирающих лимфу из областей, подвергающихся наибольшему антигенному раздражению (паховых, шейных, подмышечных), причиной которого служат травмы, воспалительные процессы в рото- и носоглотке. Хронические, многократно рецидивирующие воспалительные процессы ВДП, такие как тонзиллит, фарингит, хронические воспалительные процессы в полости рта могут приводить к стойкому увеличению лимфоузлов преимущественно шейной группы. Как правило, размер таких лимфоузлов не превышает 1,0-1,5 см.
Резко увеличенные лимфатические узлы (3-5 см в диаметре), нередко с нагноением и некрозом, называют бубонами.
Для оценки состояния лимфоузлов при клиническом исследовании учитывают жалобы пациента на их болезненность и припухлость, обращают внимание на локализацию лимфаденопатии, четкость контуров и размеры ЛУ, изменение окраски кожи над ними, консистенцию, подвижность или спаянность между собой и окружающими тканями.
Осмотр и пальпацию лимфоузлов проводят в следующем порядке: затылочные, пред- и заушные, передне- и заднешейные, поднижнечелюстные, над- и подключичные, подмышечные, локтевые, паховые, бедренные, подколенные.
Увеличение лимфоузлов одной группы называют локальной (регионарной) ЛАП, увеличение лимфатических узлов двух и более групп - полиаденопатией, или генерализованной ЛАП.
Различают острую (до 3 мес), затяжную (до 6 мес) и хроническую (персистирующую) лимфаденопатию (свыше 6 мес).
При инфекционных болезнях нередко развивается лимфаденит - воспаление ЛУ, ближайших к месту проникновения возбудителя; при этом характер воспалительного процесса в ЛУ может быть различным (серозное, серозно-геморрагическое, гнойное воспаление). Лимфадениты характерны для туляремии, чумы, иерсиниозов, сибирской язвы, скарлатины, рожи, ангины, листериоза, стафилококковой и стрептококковой гнойной инфекции, дифтерии, иксодового клещевого боррелиоза, содоку, клещевого сыпного североазиатского тифа, герпетической инфекции (ГИ), ящура, коровьей оспы. Лимфаденит может сочетаться с первичным аффектом или с полиаденопатией (при туляремии, чуме, листериозе, сифилисе, доброкачественном лимфоретикулезе, токсоплазмозе и др.).
Острые и (реже) хронические лимфадениты могут сопровождаться нагноением и некрозом пораженных лимфатических узлов (гнойная стрептококковая и стафилококковая инфекция, скарлатина, ангина, доброкачественный лимфоретикулез, чума, туляремия). Исходом может быть полное рассасывание ЛУ или его склерозирование.
Нередко воспалительный процесс в лимфоузлах носит специфический характер. При этом гистологическое исследование биоптата или постмортальное исследование позволяют обнаружить специфические гранулемы (бруцеллез, доброкачественный лимфоретикулез, псевдотуберкулез, листериоз, туляремия, туберкулез, сифилис и др.).
Перечень нозологических форм, протекающих с лимфаденопатией, представлен в табл. 1.1.
Таблица 1.1. Инфекционные болезни, сопровождающиеся лимфаденопатией
| Нозологическая форма | Частота локальной лимфаденопатии | Нагноение локальной лимфаденопатии | Длительность локальной лимфаденопатии | Первичный аффект локальной лимфаденопатии | Частота полиаденопатии | Длительность полиаденопатии |
| Бактериозы | | | | | | |
| Туляремия | + | в | з, х | ч | в | о, з |
| Чума | + | ч | о | р | в | о |
| Доброкачественный лимфоретикулез | + | в | з | ч | в | з, х |
| Содоку | + | ч | о | + | - | - |
| Стрептобациллез | р | р | о | р | - | - |
| Иксодовый клещевой боррелиоз | ч | - | о | ч | - | - |
| Рожа | ч | р | о | - | - | - |
| Стрептококковая, стафилококковая инфекции | ч | ч | о | Очаг гнойной инфекции | - | - |
| Сибирская язва | ч | - | о | + | - | - |
| Туберкулез | в | в | х | - | в | х |
| Сифилис первичный | + | - | о, з | + | - | - |
| Сифилис вторичный | - | - | - | - | ч | х |
| Дифтерия | + | - | о | - | - | - |
| Хламидиоз урогенитальный | ч | в | з | - | - | - |
| Псевдотуберкулез | в | - | о | - | в | о |
| Бруцеллез | - | - | - | - | ч | х |
| Листериоз | в | - | о | - | в | о |
| Риккетсиозы | | | | | | |
| Лихорадка цуцугамуши | + | - | о | + | в | о |
| Марсельская лихорадка | в | - | о | + | - | - |
| Астраханская клещевая лихорадка | в | - | о | + | - | - |
| Клещевой сыпной тиф североазиатский | в | - | о | + | - | - |
| Вирусные инфекции | | | | | | |
| ИМ | - | - | - | - | + | о, з, х |
| Аденовирусная инфекция | в | - | о | - | в | о |
| Краснуха | - | - | - | - | + | о |
| Корь | - | - | - | - | + | о |
| ЦМВИ | - | - | - | - | в | з |
| Простой герпес | ч | - | о | - | - | - |
| Опоясывающий герпес | ч | - | о | - | - | - |
| Ящур | + | - | о | - | - | - |
| ВИЧ-инфекция | - | - | - | - | + | з, х |
| Лихорадка денге | - | - | о | - | ч | о |
| Протозоозы | | | | | | |
| Токсоплазмоз | + | - | х | - | в | х |
| Трипаносомоз африканский | ч | - | о | + | ч | о |
| Трипаносомоз американский | ч | - | з | ч | + | о, з |
| Висцеральный лейшманиоз | - | - | - | - | ч | х |
| Глистные инвазии | | | | | | |
| Филяриатозы | + | - | х | - | - | - |
Обозначения: «+» - наличие признака; «-» - отсутствие признака; в - признак возможен; ч - встречается часто; р - встречается редко; Лимфаденопатия по продолжительности: о - острая; з - затяжная; х - хроническая.
Инфекционные болезни с генерализованной лимфаденопатией: инфекционный мононуклеоз, ВИЧ-инфекция, краснуха, токсоплазмоз, аденовирусная инфекция, бруцеллез, иерсиниоз (псевдотуберкулез) и др.
Инфекционные болезни с локальной ЛАП: туляремия, чума, болезнь кошачьих царапин, содоку, листериоз, иксодовый клещевой боррелиоз, сибирская язва, дифтерия, рожа и др.
Одним из самых демонстративных представителей группы инфекционных болезней с локальной лимфаденопатией служит туляремия. Бубон, чаще паховый, подмышечный, шейный, обычно формируется в ЛУ, ближайших к месту проникновения возбудителя (при контактах с грызунами или укусах кровососущими насекомыми), и сочетается с общеинфекционным синдромом - лихорадкой, умеренной интоксикацией, а также с местными изменениями (первичным аффектом) - небольшой безболезненной язвочкой на коже в месте укуса насекомого, либо односторонним конъюнктивитом, либо тонзиллитом (односторонним, язвенно-некротическим или пленчатым). Величина туляремийного бубона - 3-5 см в диаметре и больше (до 10 см); он характеризуется четкими контурами, отсутствием периаденита, подвижностью, незначительной болезненностью при пальпации. Кожа над бубоном вначале не изменена, но при отсутствии адекватной антибиотикотерапии через 3-4 нед возможно нагноение бубона (гиперемия кожи, ЛУ с ней спаивается, становится болезненным, появляется флюктуация), его самопроизвольное вскрытие с образованием свища. При склерозировании бубона увеличение ЛУ сохраняется длительно после выздоровления. Один из вариантов эволюции бубона - рассасывание, происходящее медленно, на протяжении нескольких месяцев.
Доброкачественный лимфоретикулез (болезнь кошачьих царапин, фелиноз). Лимфаденит - наиболее характерный симптом болезни. ЛУ плотноэластической консистенции, малоподвижный вследствие периаденита, умеренно болезненный при пальпации, кожа над ним гиперемирована, окружающие ткани отечны. Возможно развитие лимфаденита не только регионарного ЛУ, но и последующих за ним по току лимфы (например, подмышечных); иногда увеличивается не один, а несколько ЛУ одной или соседних групп. Через 2-4 нед лимфатические узлы могут нагнаиваться, образуются свищи и выделяется гной. Процесс склонен к затяжному рецидивирующему течению, лихорадка, интоксикация, лимфаденит могут сохраняться в течение нескольких месяцев. При гистологическом исследовании биоптата ЛУ - картина гранулематозного гнойно-некротического лимфаденита. В сыворотке крови выявляются антитела к возбудителю - Bartonella henselae.
Содоку (болезнь от укуса крыс). В месте укуса появляются припухлость, гиперемия кожи, отмечаются болезненность и увеличение регионарного или группы ЛУ (чаще подмышечных), которые плотны на ощупь, спаяны между собой и с окружающими тканями. От области укуса, где могут образовываться язвы, очаги некроза (первичный аффект), до увеличенных ЛУ заметна отечная красная полоса - лимфангит. В биоптате увеличенного ЛУ обнаруживают гиперплазию лимфоидной ткани, мелкоклеточную инфильтрацию. Возбудитель может быть выделен при посеве пунктата лимфоузла.
Листериоз, одна из клинических форм которого носит название железистой и подразделяется на два варианта: ангинозно-железистый и глазо-железистый, также сопровождается ЛАП. Первый вариант характеризуется повышением температуры тела, интоксикацией, ангиной (язвенно-некротической либо пленчатой), увеличением и болезненностью поднижнечелюстных, реже шейных и аксиллярных ЛУ (иногда наблюдается полиаденопатия). Для глазо-железистого варианта типичен односторонний гнойный конъюнктивит, выраженный отек век, сужение глазной щели с одновременным увеличением и болезненностью заушного и поднижнечелюстного ЛУ с соответствующей стороны (синдром Парино, который встречается также при туляремии, фелинозе в случае проникновения возбудителя через конъюнктиву). Диагноз листериоза подтверждается выделением культуры листерий из различных биологических субстратов: мазков с миндалин, пунктатов лимфоузлов, гнойного отделяемого из глаз, крови и др.
На практике нередко возникает необходимость в проведении дифференциальной диагностики между гнойным «банальным» лимфаденитом и специфическими лимфаденитами при туляремии, а также при чуме (табл. 1.2).
| Признак | Чума | Туляремия | Гнойный лимфаденит |
| Болезненность | Резкая | Незначительная | Выраженная |
| Периаденит | Есть | Нет | Возможен |
| Контуры | Нечеткие | Четкие | При периадените нечеткие |
| Кожа над бубоном | Багрово-красная | Не изменена, при нагноении синюшная | Красная |
| Нагноение и вскрытие | Как правило, на 8-10-е сутки болезни | Непостоянно, через 3-4 нед | Возможно в первые дни |
| Первичный аффект | Редко при кожной форме | Часто | Гнойный очаг (фурункул, панариций и др.) |
| Интоксикация | Резко выражена | Умеренная | Слабая |
| Лихорадка | Предшествует бубону | Предшествует бубону | Появляется одновременно или позже местных изменений |
Таблица 1.2. Сравнительная характеристика гнойного лимфаденита и бубона при чуме, туляремии
Больной чумой обычно из природного очага этой болезни - Забайкалья, Закавказья, районов Каспийского и Аральского морей, Вьетнама, Бирмы и др. Диагноз чумы подтверждается выделением возбудителя из пунктата бубона.
Следует учитывать, что неспецифический гнойный лимфаденит чаще вторичен, а первичным гнойным очагом могут быть фурункулы, инфицированная рана, абсцесс, панариций, мастит и др. Нередко обнаруживают лимфангит от первичного очага к регионарному ЛУ, который обычно значительно увеличен, болезнен, кожа над ним гиперемирована. Лихорадка, интоксикация возникают одновременно с лимфаденитом или позже, а не предшествуют ему. В гемограмме определяют нейтрофильный лейкоцитоз, повышение скорости оседания эритроцитов (СОЭ). При посеве гноя, полученного во время пункции ЛУ, выделяют стрептококк или стафилококк.
Локальная лимфаденопатия характерна также для дифтерии, рожи, астраханской клещевой лихорадки, сибирской язвы, иксодового клещевого боррелиоза, описанных далее в соответствующих разделах.
Классический пример инфекционного заболевания с генерализованной лимфаденопатией - инфекционный мононуклеоз, вызванный вирусом Эпштейна-Барр (ЭБВ ИМ), при котором возникает симметричное увеличение прежде всего заднешейных и поднижнечелюстных лимфатических узлов, в меньшей степени и реже - подмышечных и паховых. Обычно ЛУ увеличиваются группами, реже - по одному, размер их может варьировать от 0,5 до 5 см. При пальпации ЛУ плотноватые, не спаяны между собой и с окружающей клетчаткой, безболезненны или слегка болезненны, окраска кожи над ними не изменена. Иногда вокруг увеличенных ЛУ на шее видна пастозность подкожной клетчатки. Для ЭБВ ИМ характерно несоответствие между степенью увеличения ЛУ и выраженностью изменений в ротоглотке: миндалины могут быть значительно увеличены, отечны, покрыты сплошным плотным налетом, выходящим за их границы, а размеры ЛУ при этом незначительно превышают обычные. И наоборот, тонзиллит может быть катаральным, а шейные ЛУ достигают больших размеров, иногда образуют сплошной конгломерат. Как правило, шейные ЛУ при инфекционном мононуклеозе четко контурируются и хорошо видны при повороте головы. У некоторых больных лимфаденопатия достигает такой степени, что изменяется конфигурация шеи («бычья шея»). Нагноения лимфатических узлов при инфекционном мононуклеозе не бывает. Редко увеличиваются не периферические, а ЛУ средостения или мезентериальные. Полиаденопатия сочетается с лихорадкой, экссудативным фарингитом, тонзиллитом, увеличением селезенки и печени, характерными изменениями в гемограмме: лимфо-моноцитоз, атипичные мононуклеары в количестве более 10%.
Инфекционный мононуклеоз широко распространен как у детей, так и у подростков, лиц молодого возраста. Кроме ЭБВ ИМ, выделяют и цитомегаловирусный мононуклеоз; клинически они чрезвычайно сходны.
Увеличение лимфоузлов - одно из ярких клинических проявлений ВИЧ-инфекции. В стадии острой ВИЧ-инфекции обычно увеличиваются затылочные и задне-шейные ЛУ, позднее - поднижнечелюстные, подмышечные и паховые. ЛУ безболезненны, мягковато-эластической консистенции, размером 1-3 см в диаметре, не спаяны между собой и с окружающими тканями, кожа над ними не изменена. Одновременно с ЛАП наблюдают лихорадку, нередко фарингит и/или тонзиллит, увеличение печени, иногда и селезенки («мононуклеозоподобный синдром»). Продолжительность полиаденопатии, возникшей в стадии острой ВИЧ-инфекции, чаще всего составляет 2-4 нед. При прогрессировании заболевания ЛАП сохраняется или появляется впервые, и в дальнейшем на протяжении нескольких месяцев/лет генерализованная ЛАП может быть единственным клиническим маркером ВИЧ-инфекции или сочетаться с другими ее проявлениями. Присоединение оппортунистических инфекций сопровождается уплотнением ЛУ, консистенция их становится плотноватоэластической, локализация и размеры ЛУ зависят от конкретных вторичных заболеваний. В терминальной стадии ВИЧ-инфекции размеры ЛУ заметно уменьшаются, некоторые ранее увеличенные вовсе перестают пальпироваться.
Краснуха - одна из инфекций, характеризующихся периферической ЛАП. Уже в продромальном периоде, еще до появления каких-либо других клинических симптомов, увеличиваются затылочные, заушные и заднешейные ЛУ, при этом они становятся плотноватыми и болезненными при пальпации. Увеличение ЛУ - патогномоничный симптом краснухи, оно может быть столь выраженным, что обычно определяется визуально. Для краснухи характерны также: сыпь на коже (мелкопятнистая, бледно-розовая, исчезает бесследно через 1-3 дня), незначительные катаральные явления, изменения в гемограмме (лейкопения, относительный лимфоцитоз, плазматические клетки 10-20%).
При кори увеличиваются те же группы ЛУ, что и при краснухе, однако они безболезненны при пальпации. ЛАП - не ведущий симптом кори, сочетается с более яркими проявлениями этой болезни, в том числе с выраженным катаральным синдромом, пятнами Бельского-Филатова-Коплика на слизистой оболочке ротовой полости, обильной пятнисто-папулезной экзантемой, появляющейся и исчезающей поэтапно, оставляющей после себя пигментацию.
Своеобразна лимфаденопатия при токсоплазмозе. В частности, при остром токсоплазмозе увеличиваются шейные, затылочные и паховые лимфатические узлы, а при хроническом наблюдается генерализованная ЛАП. ЛУ мягкие или плотноватые, слегка болезненны или безболезненны при пальпации, мелкие (размером 1,5-2,0 см в диаметре), подвижные, не спаяны с окружающими тканями, не образуют конгломератов, не нагнаиваются, кожа над ними не изменена. Возможно значительное увеличение брыжеечных лимфоузлов, сопровождающееся клиникой «острого живота». Изредка увеличиваются над- и подключичные, локтевые, паратрахеальные ЛУ. У детей чаще наблюдается полилимфаденопатия. Волнообразное увеличение лимфоузлов может сохраняться несколько месяцев и даже лет, т.е. значительно дольше, чем при других инфекциях (кроме ВИЧ-инфекции). Со временем размеры ЛУ уменьшаются, они становятся более плотными. Для гистологической картины биоптата ЛУ характерно скопление пролиферирующих эпителиоидных клеток.
Увеличение как периферических (преимущественно шейных), так и висцеральных лимфоузлов нередко встречается при иерсиниозах. В частности, долгое время считалось, что мезаденит является если не единственной, то самой частой формой псевдотуберкулеза. И в настоящее время во всех клинических классификациях выделяют мезаденит иерсиниозной (псевдотуберкулезной) этиологии, который клинически проявляется болью в правой подвздошной области, лихорадкой, интоксикацией в сочетании с другими, свойственными иерсиниозам симптомами - тошнотой, рвотой, диареей, артралгией, миалгией, различного характера экзантемами и др. У некоторых пациентов, особенно у детей, удается пальпировать в околопупочной области или книзу и справа от пупка увеличенные и болезненные ЛУ, а во время оперативного вмешательства, предпринятого в связи с предполагаемым острым аппендицитом, хирурги обнаруживают множественные сочные ЛУ брыжейки до 3 см в диаметре, а в части случаев - конгломераты ЛУ диаметром 5-6 см.
Генерализованная лимфаденопатии встречается и при других инфекционных болезнях, актуальность которых для России менее велика.
Диагностика лимфаденопатии
Для постановки диагноза больному с ЛАП необходим учет следующих факторов.
• Возраст пациента (инфекционный мононуклеоз, аденовирусная инфекция, краснуха чаще встречаются у детей и лиц молодого возраста).
• Сведения о перенесенных заболеваниях (частые ангины и ОРЗ, воспалительные процессы в ротоглотке объясняют увеличение ЛУ шейной группы), обращают особое внимание на туберкулез, ЛАП в анамнезе.
• Характер ЛАП (локализация, размеры, консистенция, болезненность, подвижность ЛУ). Болезненность ЛУ возникает при быстром увеличении его в объеме в результате растяжения его капсулы. Боль возникает при воспалительном процессе с нагноением ЛУ, а также при кровоизлиянии в некротический центр ЛУ при злокачественном поражении. Плотные, как камень, лимфоузлы типичны для онкопатологии и чаще всего указывают на метастазирование основной опухоли. Плотные эластичные ЛУ чаще свидетельствуют в пользу лимфомы. Более мягкие лимфатические узлы, иногда с флюктуацией, характерны для лимфаденопатии инфекционной природы.
• Другие симптомы (лихорадка, спленомегалия, высыпания на коже, поражение легких и др.).
• Эпидемиологический анамнез (контакт с животными, пребывание в эндемических по тем или иным инфекциям регионах, беспорядочные половые связи и т.д.). Контакт с кошкой, употребление недостаточно термически обработанного мяса, сырого молока дают основание предполагать фелиноз, токсоплазмоз, бруцеллез. Гемотрансфузии, трансплантация в анамнезе, гемофилия, промискуитет, гомосексуализм, наркомания обязывают проводить исследования на ВИЧ-инфекцию, ЦМВИ, сифилис, герпесвирусную инфекцию. Присасывание клеща - аргумент в пользу клещевых риккетсиозов, иксодового клещевого боррелиоза, туляремии (для последней более существенны охота, выделка шкур, контакты с грызунами).
Обследование пациентов с ЛАП проводят поэтапно. Иногда достаточно результатов определения показателей периферической крови: ИМ (лимфомоноцитоз, атипичные мононуклеары), хронического лимфолейкоза (абсолютный лимфоцитоз с наличием клеток Гумпрехта), острого лимфобластного лейкоза (наличие бластных клеток), лимфогранулематоза (абсолютная лимфопения, эозинофилия). К рутинным методам относят также: рентгенологическое исследование органов грудной клетки, УЗИ органов брюшной полости и малого таза, исследование сыворотки крови на антитела к возбудителям вышеупомянутых инфекционных болезней. При необходимости проводят пункцию и/или биопсию ЛУ с бактериологическим и гистологическим исследованием биоптата, определение специфических онкомаркеров.
Дифференциальная диагностика
Дифференциальная диагностика при обнаружении увеличенных лимфоузлов включает обширный круг как инфекционных, так и соматических заболеваний, что видно на примере даже локальной лимфаденопатии.
Необходимо помнить, что увеличение лимфоузлов характерно для саркоидоза, лекарственной болезни, различных системных и онкогематологических заболеваний. При последних наблюдается неуклонное увеличение размеров ЛУ, каменистая плотность, бугристость, безболезненность, образование конгломератов из спаянных между собой и с окружающими тканями ЛУ, сочетанное увеличение как периферических, так и висцеральных ЛУ. При этом отсутствует общеинфекционный синдром, присущий болезням инфекционным.
Рис. 1.1. Дифференциально-диагностический алгоритм при локальной лимфаденопатии

Принципы лечения больных с лимфаденопатией
• Необходимо как можно раньше установить причину лимфаденопатии и только после этого назначать соответствующую терапию.
• Антибактериальные препараты следует применять только при бактериальных инфекциях, в том числе риккетсиозах.
• При лимфаденопатии неустановленной этиологии рекомендуют избегать назначения глюкокортикоидов.
• При нагноении лимфатических узлов (туляремия, доброкачественный лимфоретикулез, стафилококковый, стрептококковый лимфаденит) показано хирургическое вмешательство.
Источник: Инфекционные болезни: национальное руководство / под ред. Н. Д. Ющука, Ю. Я. Венгерова. - 3-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2021.
11.08.2021 | 18:00:34