Предиабет и COVID-19.
COVID-19 является одной из актуальных проблем для общественного здравоохранения всех стран мира. Сахарный диабет 2 типа (СД 2) связан с тяжелым течением и неблагоприятным прогнозом течения новой коронавирусной инфекции, вызванной SARS-CoV-2. Однако мало что известно о клинических характеристиках и исходах пациентов с COVID-19 и предиабетом.
Ключевые механизмы, лежащие в основе тяжести COVID-19 у пациентов с СД 2, включая хроническое воспаление, нарушение процессов врожденного и адаптивного иммунитетов, а также состояние высокой прокоагуляционной активности, хоть и в меньшей степени, характерны для предиабета. Таким образом, можно предположить, что у лиц с нарушением углеводного обмена также имеется высокий риск неблагоприятных исходов.
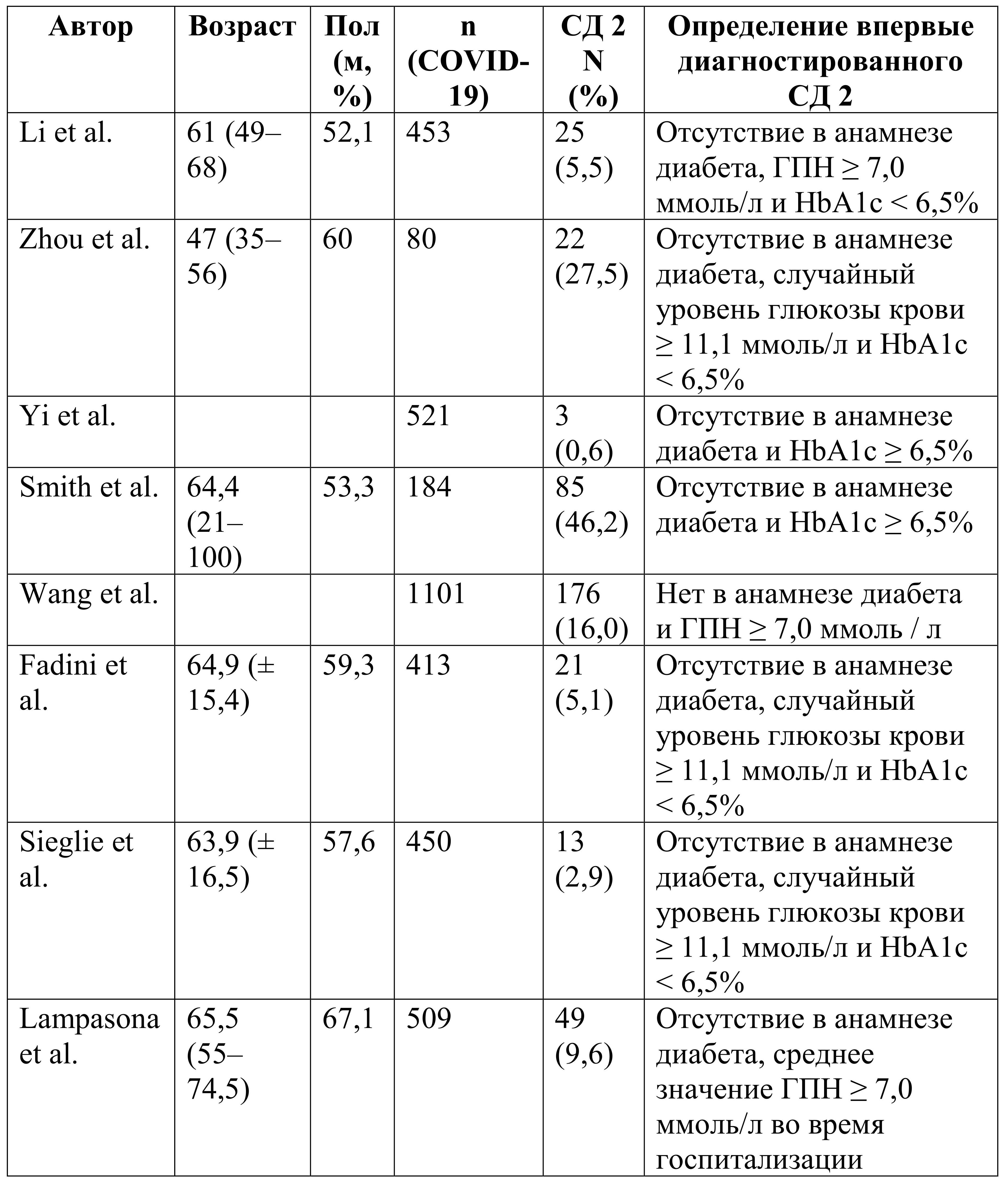
В исследовании Li et al., из 453 госпитализированных пациентов с COVID-19 у 129 (28,5%) был предиабет (уровень глюкозы в плазме натощак (ГПН) 5,6–6,9 ммоль/л и/или HbA1c 5,7–6,4%, что соответствует критериям диагностики предиабета по ADA). Данное состояние было связано с более высоким риском смерти (отношение рисков 3,30, 95% ДИ 0,65, 16,6) по сравнению с пациентами с нормальным уровнем глюкозы. В исследовании Smith S. et al, среди 184 госпитализированных пациентов с COVID-19 у 44 (23,9%) был предиабет (HbA1c 5,7–6,4%), из которых 15,9% потребовался перевод на инвазивную искусственную вентиляцию легких (ИВЛ). Чуть более 50% этих пациентов постоянно имели повышенный уровень ГПН при отсутствии терапии глюкокортикостероидами. Эти предварительные наблюдения позволяют предположить, что предиабет гораздо более распространен у пациентов с COVID-19, чем СД 2 (от 7 до 17% в зависимости от тяжести заболевания).
Chandrasekaran ND et al, провели ретроспективное когортное исследование, включающее 102 пациента с COVID-19 и предиабетом, установленным в соответствии с критериями ADA (уровень HbA1c 5,7–6,4%). Пациенты, госпитализация которых завершилась летальным исходом, были старше и чаще имели клинические проявления в виде мокроты, одышки и диареи (для всех показателей p <0,05). У них также было более выраженное повреждение легких по данным компьютерной томографии (КТ), выше средний индекс массы тела (ИМТ), частота сердечных сокращений (ЧСС) и дыхания (ЧДД), а также более низкий уровень сатурации (для всех показателей p <0,05). Лабораторно у умерших пациентов отмечалось в большей степени повышение уровней лейкоцитов, нейтрофилов, отношения нейтрофилов к лимфоцитам, D-димера, ферритина, СРБ, IL-6, международного нормализованного отношения (МНО), мочевины, креатинина, аланинаминотрансферазы, HbA1c и глюкозы плазмы через 2 часа после приема пищи, а также более низкие уровни СКФ и альбумина (для всех показателей p <0,05). Уровень смертности составил 32,4% и был выше, чем в других исследованиях, посвященных COVID-19 и предиабету.
В многоцентровом исследовании, проведенном Sourji et al., из 238 пациентов с COVID-19, 47 (19,7%) имели предиабет (HbA1c 5,7–6,4% при поступлении), из которых 17% были переведены в отделение интенсивной терапии и 14,9% умерли во время госпитализации. В Мексике, из 125 пациентов с предиабетом (HbA1c 5,7–6,4% при поступлении) у 27 (21,6%) госпитализация завершилась летальным исходом. В исследовании, проведенном Bhatti R et al., c участием 410 пациентов с COVID-19, поступивших в больницу в Дубае, ОАЭ, 10 (2,4%) имели предиабет (HbA1c 5,7–6,4%), из которых 20% умерли во время госпитализации. Разница в показателях смертности между исследованиями, вероятно, связана с различиями в размере выборки, тяжести течения заболевания, распределении по возрасту, полу и наличию сопутствующих заболеваний.
В исследовании Wang et al., среди 605 пациентов с COVID-19, у 100 (16,5%) был диагностирован предиабет (уровень глюкозы в плазме натощак 6,1–6,9 ммоль/л). У 48% больных развились осложнения (острый респираторный дистресс-синдром, острое повреждение сердца) в течение 28 дней после окончания госпитализации. Кроме того, кривые выживаемости Каплана-Мейера продемонстрировали, что у пациентов с предиабетом показатели выживаемости в течение 28 дней после госпитализации были значительно ниже, чем у пациентов с ГПН <6,1 ммоль/л (р <0,0001).
В исследовании, проведенном Tee et al., среди 240 пациентов, инфицированных COVID-19, у 21 (8,8%) был предиабет (при поступлении HbA1c 5,7–6,4% и/или глюкоза плазмы через 2 часа после орального глюкозотолерантного теста 7,8–11,0 ммоль/л). По сравнению с нормогликемией, у лиц с предиабетом был значительно более высокий риск развития пневмонии (отношение шансов 10,8; 95% ДИ, 3,65–32,1), гипонатриемии (отношение шансов 8,83; 95% ДИ, 1,17–66,6) и гипокалиемии (отношение шансов 4,58; 95% ДИ 1,52–13,82). Эти результаты показывают, что у людей с предиабетом могут развиться тяжелые исходы COVID-19, что частично объясняется патофизиологическими механизмами, лежащими в основе предиабета, включая хроническое воспаление, нарушение врожденного и адаптивного иммунитетов, а также высокую прокоагуляционную активность. Факторы риска развития предиабета, такие как: возраст, сопутствующие заболевания (например, гипертония), ожирение и др., также способствуют риску неблагоприятных исходов.
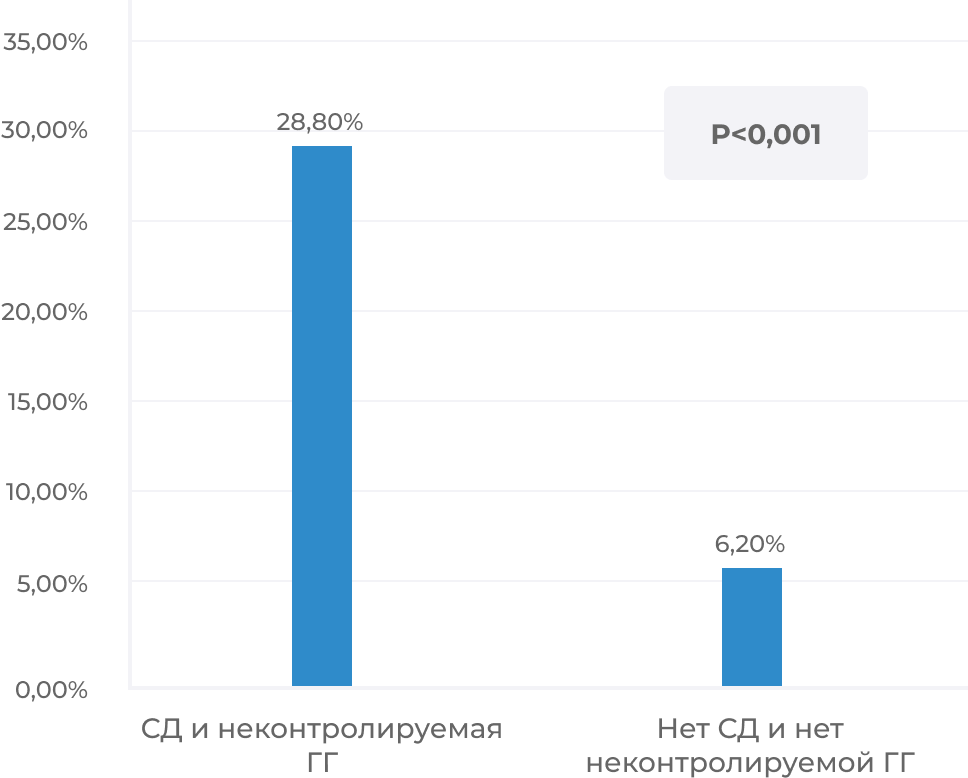
Гипергликемия нередко наблюдается у пациентов с новой коронавирусной инфекцией, так в Китае было обнаружено повышение глюкозы плазмы натощак в 51% случаев, тогда как в США в 23%. Примечательным является то, что среди этих пациентов ранее не был диагностирован СД 2 и не отмечалась терапия глюкокортикостероидами. В исследовании Bode B et al., было продемонстрировано, что впервые выявленная (неконтролируемая) гипергликемия в большей степени, чем сахарный диабет в анамнезе ассоциирована с высоким риском летальности при COVID-19.
Рисунок 1. Смертность среди пациентов с СД и неконтролируемой гипергликемией в сравнении с пациентами с нормальным уровнем глюкозы. ГГ – гипергликемия, СД – сахарный диабет
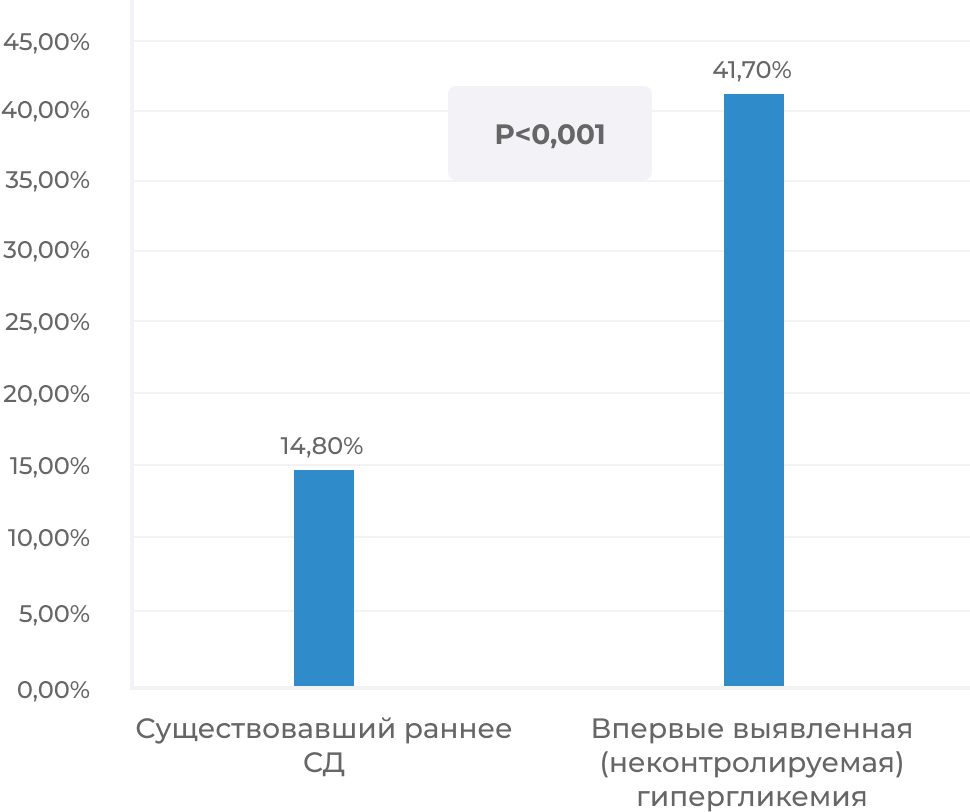
Дебют сахарного диабета возможен на фоне перенесенной новой коронавирусной инфекции и может быть обусловлен развитием аутоиммунного СД (у лиц с генетической предрасположенностью), повреждением бета-клеток (прямое воздействие вируса на бета-клетки; связывание вируса с рецептором АПФ-2 и последующее снижение протективного действия ангиотензина 1–7; повреждение в результате «цитокинового шторма»), повышением инсулинорезистентности (развитие СД 2 у лиц с генетической предрасположенностью).
Метаанализ, который включает в себя 8 исследований и 3711 пациентов показал, что впервые диагностированный СД составил 14,4% среди пациентов с COVID-19.
По данным Li H. et al., пациенты со впервые диагностированным сахарным диабетом и COVID-19 имели самый высокий процент госпитализаций в ОИТ (11,7%) и перевод на искусственную вентиляцию легких (11,7%), а также были ассоциированы с более высоким риском смерти, чем больные с раннее диагностированным сахарным диабетом.
Рисунок 3. Риск смерти у больных с впервые выявленным СД, известным ранее СД, предиабетом и нормогликемией у госпитализированных пациентов с COVID-19.
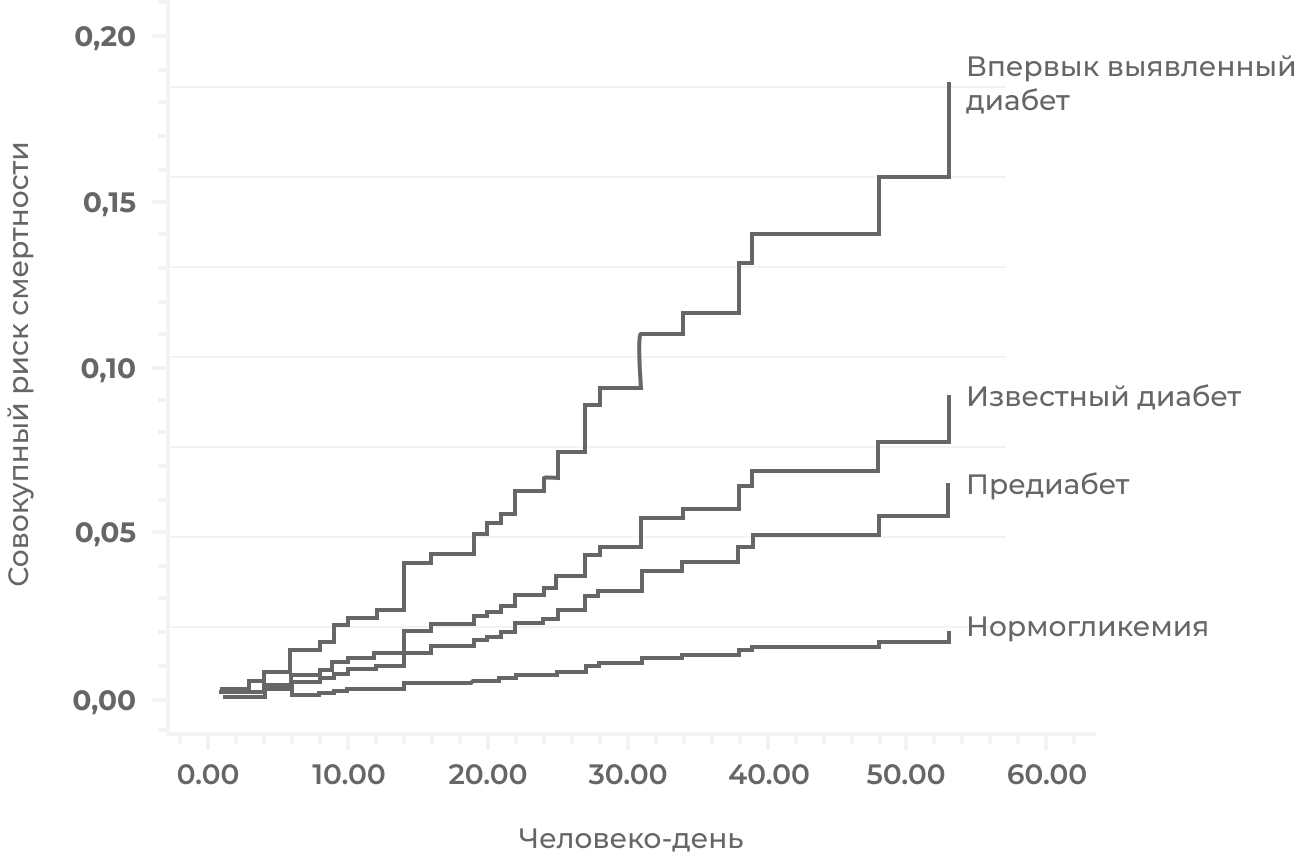
Хотя впервые диагностированный сахарный диабет 2 типа у пациентов с COVID-19 можно объяснить реакцией на стресс, которая возникает из-за тяжести течения заболевания или лечения глюкокортикоидами, следует также учитывать диабетогенный эффект новой коронавирусной инфекции. Это подтверждается отчетами, которые показали исключительно высокую потребность в инсулине у тяжелобольных COVID-19 и СД 2.
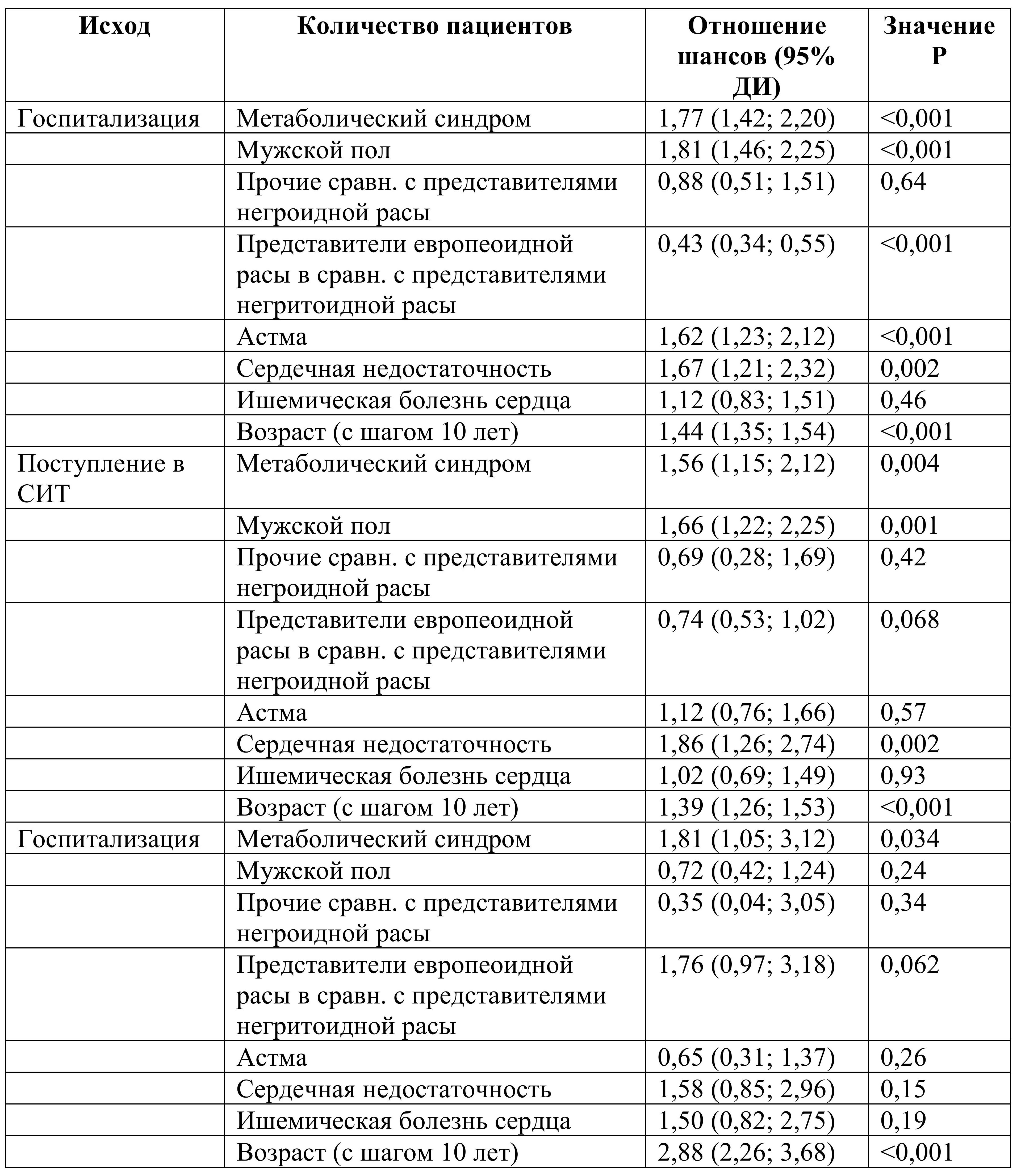
Результаты многофакторного анализа продемонстрировали, что метаболический синдром и возраст являются факторами риска в отношении трех видов исходов (госпитализация, поступление в ОИТ, смерть). Кроме того, было отмечено, что лица мужского пола и пациенты с хронической сердечной недостаточностью имели более высокие риски госпитализации и перевода в ОИТ. Тогда как принадлежность к негроидной расе и наличие бронхиальной астмы увеличивали только риск госпитализации.
Метаболический синдром способствует развитию серьёзных исходов COVID-19
Ретроспективный анализ данных 2146 пациентов с положительным результатом теста на COVID-19 и для которых имелось достаточно данных, чтобы подтвердить (n=834) или исключить (n=1,32) наличие метаболического синдрома по оценкам ВОЗ.
Пациенты с метаболическим синдромом чаще были госпитализированы, поступали в ОИТ или умирали по сравнению с пациентами без метаболического синдрома.
Результаты многофакторного анализа показали, что метаболический синдром и возраст являются факторами риска в отношении всех трех видов исхода заболевания, кроме того:
• мужской пол повышает риск госпитализации и поступления в ОИТ;
• риск госпитализации и поступления в ОИТ повышается при сердечной недостаточности;
• принадлежность к негроидной расе и наличие астмы увеличивают риск только госпитализации.
Многофакторный анализ пациентов с МС
Пациенты с предиабетом подвержены риску тяжелого течения и высокой смертности от COVID-19. В связи с этим, все заболевшие НКИ должны быть обследованы на предмет нарушений углеводного обмена, для своевременного начала соответствующего лечения, с целью улучшения прогноза.

26.04.2022 | 20:40:21