Анатомия женских половых органов.
Содержание
Строение женских половых органов.
Кровоснабжение женских половых органов.
Лимфатическая система женских половых органов. Иннервация женских половых органов. Тазовая клетчатка.
Передняя брюшная стенка. Передняя брюшная стенка удерживает внутренние органы в брюшной полости (опорная функция), она растягивается, увеличивая пространство в брюшной полости для растущей матки, и через переднюю брюшную стенку обеспечивается хирургический доступ к внутренним половым органам.
Кожа. Линии Лангера соответствуют ориентации дермальных волокон внутри кожи. В передней брюшной стенке они имеют поперечную ориентацию, поэтому рассечение кожи в продольном направлении приводит к значительному растяжению подкожных волокон вдоль поперечных линий, что приводит к образованию широких послеоперационных рубцов. Рассечение кожи в поперечном направлении по линиям Лангера (например, при чревосечении по Пфаннен-штилю) обеспечивает хороший косметический эффект заживления.
Половые органы женщины подразделяются на наружные, располагающиеся вне полости малого таза, и внутренние - в его полости.
К наружным половым органам (genitalia externa, s. vulva) относятся лобок, большие и малые половые губы, клитор, преддверие влагалища (рис. 1.1).
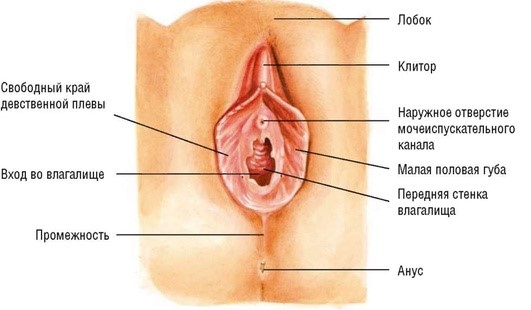
Рис. 1.1. Наружные половые органыженщины
Лобок (mons pubis) - нижняя часть брюшной стенки над лонным сочленением треугольной формы. Кожа лобка у взрослой женщины покрыта волосами. Под кожей расположен слой жировой клетчатки.Большие половые губы (labia pudendi majora) представляют собой кожные складки с жировой клетчаткой и волосистым покровом, но менее выраженным, чем на лобке. Внутренняя поверхность больших половых губ имеет потовые и сальные железы. В подкожной клетчатке больших половых губ фиксированы дистальные отделы круглых связок матки. Соединение больших половых губ спереди и сзади носит название соответственно передней и задней спайки. Узкое пространство перед задней спайкой половых губ называют ладьевидной ямкой. В нижней трети больших половых губ расположены большие вестибулярные (бартолиновы) железы, вырабатывающие секрет щелочной реакции, увлажняющий вход во влагалище. Бартолиновы железы имеют альвеолярно-трубчатое строение, их выводные протоки открываются в борозде между малыми половыми губами и девственной плевой (область преддверия влагалища).
Малые половые губы (labia pudendi minora). Между большими половыми губами находятся малые половые губы, ограничивающие преддверие влагалища. Это также кожные складки, но более нежные, без волосяного покрова и без жировой клетчатки. По внешнему виду их поверхность напоминает слизистую оболочку. Задние отделы малых половых губ соединяются, образуя уздечку, которая расположена спереди от задней спайки. Передний отдел каждой малой половой губы делится на две ножки, которые срастаются по средней линии, при этом латеральные ножки образуют крайнюю плоть клитора, медиальные - его уздечку. Малые половые губы богато иннервируются и кровоснабжаются.
Клитор (clitoris). Это аналог пещеристых тел полового члена. Длина клитора 2-3 см. Выделяют головку, тело и ножки клитора. Тело его состоит из двух пещеристых тел. Ножки клитора прикрепляются к нижним ветвям лобковых костей. Снаружи клитор покрыт нежной кожей с большим количеством сальных желез, выделяющих смегму, он способен к эрекции, хорошо снабжен нервами и кровеносными сосудами.
Луковицы преддверия (bulbi vestibuli) - венозные сплетения, расположенные в глубине малых половых губ и подковообразно охватывающие преддверие влагалища. Рядом с преддверием влагалища вдоль глубокой стороны каждой малой половой губы расположена масса эректильной ткани овальной формы, называемая луковицей преддверия. Она представлена густым сплетением вен и соответствует губчатому телу полового члена у мужчин. Каждая луковица прикрепляется к нижней фасции мочеполовой диафрагмы и покрыта бульбо-спонгиозной (бульбокавернозной) мышцей.
Преддверие влагалища (vestibulum vaginae) - часть влагалища, ограниченная по бокам малыми половыми губами, впереди - клитором, сзади - задней спайкой влагалища, сверху - девственной плевой. У девственниц вход во влагалище закрыт девственной плевой - складкой слизистой оболочки полулунной формы. После начала половой жизни на ее месте остаются неровные закругленные лоскуты. Спереди от влагалищного отверстия приблизительно на 2 см ниже головки клитора по средней линии располагается наружное отверстие мочеиспускательного канала в виде небольшой вертикальной щели. Края наружного отверстия уретры обычно приподняты и образуют складки. С каждой стороны наружного отверстия мочеиспускательного канала есть миниатюрные отверстия протоков желез мочеиспускательного канала (ductus paraurethrales). Небольшое пространство в преддверии влагалища, находящееся сзади влагалищного отверстия, называется ямкой преддверия влагалища. Здесь на обеих сторонах открываются протоки больших желез преддверия, или бартолиновых желез (glandula evestibulares major us). Эти железы, наряду с многочисленными малыми преддверными железами, также открываются в преддверие влагалища.
К внутренним половым органам (genitalia interna) относят влагалище, матку и ее придатки - маточные трубы и яичники (рис. 1.2).
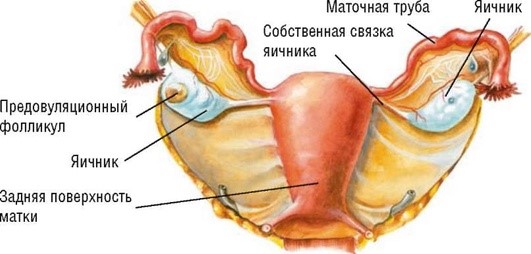

Рис. 1.2. Анатомия внутренних половыхорганов женщины
Влагалище (vagina, colpos) - это полая мышечно-соединительнотканная трубка, соединяющая матку и преддверие влагалища. Ось влагалища отклонена назад. Во влагалище вдается нижняя часть шейки матки. Стенки влагалища и влагалищная часть шейки матки образуют передний, задний и боковые своды влагалища. Задняя стенка влагалища (9-10 см) примерно на 3 см длиннее передней (7-8 см), поэтому задний свод влагалища глубже переднего. Задняя стенка влагалища, за исключением верхнего участка (1/4 часть стенки), сращена с передней стенкой прямой кишки в области ампулы кишки посредством прямокишечно-влагалищной перегородки. В верхней четверти задней стенки брюшина с прямой кишки переходит на влагалище, приблизительно на уровне внутреннего зева шейки матки, и образует здесь прямокишечно-маточное углубление. Эта анатомическая особенность позволяет проводить ряд лечебно-диагностических процедур. Передняя и задняя стенки влагалища в норме сомкнуты. Влагалище отличается большой растяжимостью. Спереди влагалище прилежит к мочеиспускательному каналу, шейке и треугольнику мочевого пузыря. Позади влагалища находятся сухожильный центр промежности, заднепроходный канал и прямокишечно-маточное углубление. От мочевого пузыря, мочеточников и прямой кишки влагалище отделено отрогами висцеральной фасции таза. Стенка влагалища имеет три слоя.► Слизистая оболочка покрыта многослойным плоским неороговевающим эпителием и не содержит желез. Увлажняется секретом больших желез преддверия и желез шейки матки. Слизистая оболочка образует гребни. Строение эпителия влагалища в детородном возрасте циклически меняется в соответствии с деятельностью яичников и уровнем половых стероидов. В норме в микрофлоре преобладают Lactobacillus spp., pH в норме 3,5-4,5.
► Мышечная оболочка достаточно рыхлая, образована гладкомышечной и соединительной тканями. Имеет внутренний циркулярный и наружный продольный слои.
► Адвентиция (соединительнотканный слой) образована висцеральной фасцией таза, тесно сращена с мышечной оболочкой.
Влагалище - многофункциональный орган. Начиная с периода полового созревания через влагалище выводится менструальная кровь. Влагалище служит органом копуляции и частью родового канала при вагинальном родоразрешении. Влагалище осуществляет барьерную функцию - естественное «самоочищение», препятствующее проникновению в матку патогенных микроорганизмов.
Матка (uterus) - полый мышечный орган, имеет форму перевернутой груши, нижняя часть которой идет к шейке и вне беременности полностью расположена в малом тазу. Состоит из тела (5 см) и шейки матки (2,5 см); ее вес у женщины репродуктивного возраста около 70 г. Место перехода тела в шейку матки носит название перешейка (isthmus uteri). В родах из него формируется нижний маточный сегмент. Ниже перешейка находится шейка, которая выступает во влагалище и делится на влагалищную и надвлагалищную части.
Шейка матки. Влагалищная часть шейки матки выпуклая. На ней расположено округлое или щелевидное отверстие, ведущее в канал шейки матки, - наружный маточный зев. Длина канала шейки матки около 2-3 см. Проксимально он открывается в полость матки внутренним маточным зевом. Верхняя часть шейки матки главным образом состоит из гладкомышечной мускулатуры, нижняя - из фиброзной соединительной ткани. Влагалищная часть шейки матки покрыта многослойным плоским эпителием, канал выстлан цилиндрическим железистым эпителием. Слизистая оболочка эндо-цервикса имеет передние и задние столбики, образующие складки, известные как «древо жизни». Эта часть содержит много железистых фолликулов, которые секретируют слизь - главный компонент влагалищных выделений. Зона, где один вид эпителия сменяется другим, называется переходной, или зоной трансформации. Мышечная оболочка шейки матки представлена мощным циркулярным слоем гладкомышечных клеток.
Тело матки (corpus uteri). Форма и размер тела матки зависят от содержания половых гормонов и наличия родов в анамнезе. У новорожденной девочки тело и шейка матки примерно одинаковы по размеру, у взрослой женщины тело матки в 2-3 раза больше шейки. Матка располагается в центре малого таза. Продольная ось матки наклонена вперед (anteversio). Между телом и шейкой матки имеется тупой угол около 120°, открытый кпереди (anteflexio).
Стенка матки состоит из слизистой (endometrium), мышечной (myometrium) и серозной (perimetrium) оболочек. В зоне перешейка между серозной и мышечной оболочками расположена клетчатка (parametrium). Часть тела в месте впадения маточной трубы называется рогом матки. Выше места впадения маточных труб расположено дно матки (fundus uteri).
Серозная оболочка образуется брюшиной, переходящей с передней брюшной стенки на мочевой пузырь и матку, образуя пузырно-маточное углубление (excavation vesico-uterina). Переходя с матки на прямую кишку, брюшина образует прямокишечно-маточное, или дугласово, пространство. Боковые поверхности матки брюшиной не покрыты. Удвоение брюшины по ребрам матки образует широкие связки матки, содержащие маточные сосуды и нервные сплетения. Край широкой связки проходит от трубы к брюшине боковой стенки таза (воронко-тазовая связка).
Матка представляет собой мышечный орган, в котором мышечные волокна, чередуясь с соединительнотканными, составляют сложную архитектонику. Мышечная оболочка матки состоит из трех мощных слоев гладкомышечных клеток. Толщина миометрия 1,5-2,5 см. В теле матки преобладают продольно расположенные волокна, в шейке - расположенные циркулярно. В перешейке мышечные волокна расположены циркулярно.
Полость матки выстлана железистым цилиндрическим эпителием. В детородном возрасте эндометрий подвергается циклическим структурным и функциональным изменениям, в результате которых ежемесячно происходят отторжение поверхностного (функционального) слоя эндометрия и его регенерация за счет базального слоя. В функциональном слое различают поверхностный - компактные эпителиальные клетки и промежуточный, или спонгиозный, слой.
Тело матки кровоснабжается маточными артериями, анастомозирующими с яичниковыми и влагалищными артериями. Маточные артерии отходят от внутренних подвздошных артерий (a. iliacainterna, a. hypogastria) и в основании широких связок подходят к матке на уровне внутреннего зева. Яичниковые артерии отходят непосредственно от брюшной аорты и в составе воронко-тазовой связки достигают ворот яичника. Лимфатический дренаж матки осуществляется через паховые, феморальные, подвздошные и парааортальные лимфатические узлы. Тело матки иннервируется маточно-влагалищным сплетением. Иннервация матки обеспечивается главным образом симпатической нервной системой. Парасимпатическая система представлена ветвями сакральных и тазовых нервов.
Маточные трубы (tubae uterinae) - два полых мышечных органа, образующихся из проксимального отдела мюллерова протока (рис. 1.3). Длина маточной трубы равна 7-12 см. В маточную трубу попадает яйцеклетка после овуляции, здесь поддерживается среда, способствующая ее оплодотворению.
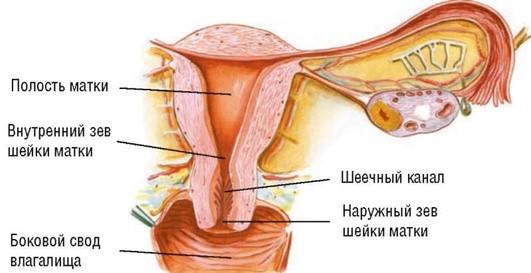

Рис. 1.3. Анатомия маточных труб
Выделяют следующие отделы маточной трубы:► интерстициальный, или интрамуральный, отдел - самый узкий участок, проходящий в стенке матки; открывается в полость матки маточным отверстием. Длина его около 10 мм, диаметр 0,5-2 мм;
► перешеек маточной трубы - узкий отдел, ближайший к стенке матки. Длина его 2 см, диаметр 2-4 мм;
► ампула маточной трубы - часть ее, расположенная между ее перешейком и воронкой. Длина ампулярного отдела 6-8 см, диаметр 5-8 мм;
► воронка маточной трубы - наиболее дистальный участок, открывающийся в брюшную полость. Воронка маточной трубы окаймлена многочисленными бахромками, или фимбриями, способствующими захвату яйцеклетки. Длина фимбрий варьирует от 1 до 5 см. Наиболее длинная фимбрия обычно располагается по наружному краю яичника и фиксирована к нему.
Стенка маточной трубы состоит из брюшинного покрова (tunica serosa), мышечного слоя (tunica muscularis), слизистой оболочки (tunica mucosa), соединительной ткани и сосудов. Мышечная оболочка трубы содержит три слоя гладких мышц: внешний - продольный, средний - круговой, внутренний - продольный. Слизистая оболочка трубы тонкая, образует продольные складки, число которых увеличивается в области воронки трубы. Слизистая оболочка представлена высоким однослойным цилиндрическим реснитчатым эпителием, между клетками которого имеются низкие эпителиальные секреторные клетки. Реснитчатый эпителий маточной трубы имеет большое значение для репродуктивной функции женщины. Маточная труба на всем протяжении покрыта брюшиной, имеет брыжейку, которая представляет собой верхний отдел широкой связки матки. Возбудимость мышц маточной трубы и характер сокращений зависят от фазы менструального цикла. Сокращения наиболее активны в период овуляции, что способствует ускоренному транспорту сперматозоидов в ампулярный отдел трубы. В лютеиновую фазу цикла под влиянием прогестерона начинают функционировать секреторные клетки слизистой оболочки, труба заполняется секретом, ее перистальтика замедляется. Этот фактор, наряду с движениями ресничек мерцательного эпителия, ускоряет продвижение оплодотворенной яйцеклетки по маточной трубе в матку. Маточная труба кровоснабжается маточной и яичниковой артериями. Иннервируется маточно-влагалищным и яичниковым сплетениями.
Яичники (ovarium) - парный орган, расположенный сбоку от матки, позади маточной трубы и ее брыжейки. Латерально он удерживается воронко-тазовой связкой, медиально - собственной связкой яичника, спереди и в области ворот - брыжейкой яичника, образованной задним листком широкой связки матки. Яичниковые сосуды и сплетение подходят к воротам яичника через связку, подвешивающую яичник. В репродуктивном возрасте ширина яичника равна 1,5-5 см, длина - 2,5 см и толщина - 0,6-1,5 см. Размеры яичника зависят от возраста женщины и фазы менструального цикла.
В яичнике выделяют корковое и мозговое вещество. Наружная поверхность коры яичника называется tunica albuginea, покрыта однослойным кубическим (зародышевым) эпителием, под ним расположена белочная оболочка, которая с возрастом уплотняется. В корковом слое среди соединительной ткани содержится множество фолликулов на разных стадиях развития. Основное количество фолликулов (до 90%) подвергается атрезии, и только небольшая часть из них проходит полный цикл развития от примордиального до преовуляторного фолликула, овулирует и превращается в желтое тело. Желтое тело функционирует в среднем 2 нед, затем подвергается обратному развитию и замещается белым телом, представляющим собой бессосудистый рубец. В соединительной ткани мозгового слоя проходят сосуды и нервы. Яичник кровоснабжается яичниковой артерией, анастомозирующей с маточной артерией. Иннервируется яичниковым и маточно-влагалищным сплетениями.
Промежность и тазовое дно. Промежность (perineum) (рис. 1.4) представляет дно таза, которое образовано группой поперечнополосатых мышц и фасциями, прикрывающими отверстие тазового выхода. В промежности выделяют мочеполовую (переднюю) область (regio urogenitalis), включающую наружные половые органы, мочеиспускательный канал, мышцы мочеполовой диафрагмы, влагалище (у женщин) и заднепроходную область (regio analis), в которой находятся промежностный отдел прямой кишки с задним проходом и наружным сжимателем (сфинктером) заднего прохода, а также мышцы тазовой диафрагмы. Границы промежности - нижний край лонного сочленения спереди, верхушка копчика сзади и седалищные бугры по бокам. Мощный мышечно-фасциальный пласт, который закрывает выход таза снизу, - тазовое дно. Часть тазового дна, располагающаяся между задней спайкой половых губ и отверстием заднего прохода, называют акушерской, или передней, промежностью. Задней промежностью называют часть тазового дна, расположенную между заднепроходным отверстием и копчиком.
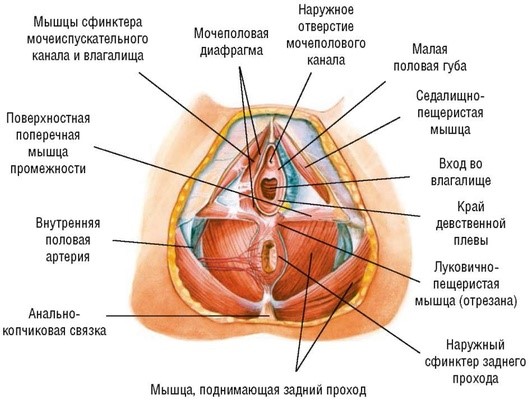
Рис. 1.4. Строение тазового дна женщины
Тазовое дно представлено тремя слоями мышц, покрытых фасциями.► Нижний (наружный) слой состоит из мышц, сходящихся в сухожильном центре промежности. По форме расположения они напоминают восьмерку, подвешенную к костям таза. Луковично-пещеристая мышца (m. bulbocavernosus) обхватывает вход во влагалище, прикрепляется к сухожильному центру и клитору.
При сокращении этой мышцы сжимается вход во влагалище. Седалищно-пещеристая мышца (m. ischiocavernosus) начинается от седалищного бугра нижней ветви седалищной кости и прикрепляется к клитору. Поверхностная поперечная мышца промежности (m. transverses perinea superficialis) начинается от нижней ветви седалищной кости, а оканчивается в сухожильном центре промежности. Наружный сфинктер заднего прохода (m. sphincter ani externus) - мышца, сжимающая конечную часть прямой кишки. Глубокие пучки мышцы берут свое начало от верхушки копчика, обхватывают заднепроходное отверстие и оканчиваются в сухожильном центре промежности.
► Средний слой - мочеполовая диафрагма (diaphragm urogenitale), занимающая переднюю половину выхода таза. Она представляет собой треугольную мышечно-фасциальную пластинку, расположенную под симфизом, в лобковой дуге. Через мочеполовую диафрагму проходят мочеиспускательный канал и влагалище. В переднем отделе мочеполовой диафрагмы мышечные пучки окружают мочеиспускательный канал и образуют его наружный сфинктер. В свою очередь, в заднем отделе заложены мышечные пучки, идущие в поперечном направлении к седалищным буграм. Данная часть мочеполовой диафрагмы называется глубокой поперечной мышцей промежности (m. transverses perinea profundus).
► Верхний (внутренний) слой именуется еще диафрагмой таза (diaphragma pelvis). Этот слой состоит из парной мышцы, поднимающей задний проход (m. levator ani). Она состоит из трех парных мышц: лобково-копчиковой мышцы (m. pubo-coccygeus), медиальные пучки которой охватывают половую щель с проходящими через нее органами; подвздошно-копчиковой мышцы (m. ilio-coccygeus), составляющей среднюю часть мышцы, поднимающей заднепроходное отверстие; седалищно-копчиковой мышцы (m. ischio-coccygeus), составляющей заднюю часть мышечного купола. Обе широкие мышцы, поднимающие задний проход, образуют своеобразный купол, верхушка которого обращена вниз и прикрепляется к нижнему отделу прямой кишки (немного выше заднепроходного отверстия). Широкое же основание купола обращено вверх и прикрепляется к внутренней поверхности лонного сочленения и к горизонтальной ветви лобковой кости, с боков - к сухожильной дуге (arcus tendineus), сзади - к седалищной кости. В переднем отделе диафрагмы между пучками мышц, поднимающих задний проход, имеется продольно расположенная щель, через которую из полости таза выходят мочеиспускательный канал и влагалище (hiatus genitalis). Этот слой мышц таза является самым мощным и играет основную роль в удержании органов малого таза. Все мышцы, представляющие тазовое дно, покрыты фасциями.
Кровоснабжение наружных половых органов в основном осуществляется внутренней половой (срамной) артерией и лишь частично - веточками бедренной артерии.
Внутренняя половая артерия (a. pudenda interna) - главная артерия промежности. Она представляет собой одну из ветвей внутренней подвздошной артерии (a. iliaca interna). Покидая полость малого таза, она проходит в нижней части большого седалищного отверстия, затем огибает седалищную кость и идет по боковой стенке седалищно-прямокишечной ямки, поперечно пересекая малое седалищное отверстие. Первой ее ветвью является нижняя прямокишечная артерия (a. rectalis inferior). Проходя через седалищно-прямо-кишечную ямку, она снабжает кровью кожу и мышцы вокруг заднего прохода. Промежностная ветвь снабжает структуры поверхностного отдела промежности и продолжается в виде задних ветвей, идущих к большим и малым половым губам. Внутренняя половая артерия, входя в глубокий промежностный отдел, разветвляется на несколько фрагментов и кровоснабжает луковицу преддверия влагалища, большую железу преддверия и мочеиспускательного канала. Заканчиваясь, она разделяется на глубокую и дорсальную артерии клитора, подходящие к нему около лобкового симфиза.
Наружная (поверхностная) половая артерия (а.pudenda externa, s. superficialis) отходит от медиальной стороны бедренной артерии (a. femoralis) и кровоснабжает переднюю часть больших половых губ. Наружная (глубокая) половая артерия (а. pudenda externa, s. profunda) также отходит от бедренной артерии, но более глубоко и дистальнее. Пройдя широкую фасцию на медиальной стороне бедра, она входит в латеральную часть большой половой губы. Ее ветви переходят в передние и задние лабиальные артерии.
Вены, проходящие через промежность, представлены в основном ветвями внутренней подвздошной вены. Большей частью они сопровождают артерии. Исключение составляет глубокая дорсальная вена клитора, которая отводит кровь из эректильной ткани клитора через щель ниже лобкового симфиза в венозное сплетение вокруг шейки мочевого пузыря. Наружные половые вены отводят кровь от большой половой губы, проходя латерально и входя в большую подкожную вену ноги.
Кровоснабжение внутренних половых органов осуществляется в основном из аорты (система общей и внутренней подвздошной артерий) (рис. 1.5).
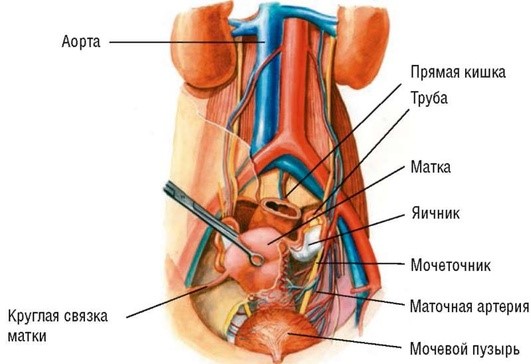
Рис. 1.5. Кровоснабжение матки ияичников
Основное кровоснабжение матки обеспечивается маточной артерией (a. uterina), которая отходит от внутренней подвздошной (подчревной) артерии (a. iliaca interna). Примерно в половине случаев маточная артерия самостоятельно отходит от внутренней подвздошной артерии, но она может начинаться и от пупочной, внутренней половой и поверхностной пузырной артерий.
Маточная артерия направляется вниз к боковой стенке таза, затем проходит вперед и медиально, располагаясь над мочеточником, к которому может давать самостоятельную ветвь. У основания широкой маточной связки она поворачивает медиально по направлению к шейке матки. В параметрии артерия соединяется с сопровождающими ее венами, нервами, мочеточником и кардинальной связкой. Маточная артерия подходит к шейке матки и снабжает ее кровью с помощью нескольких извилистых проникающих ветвей. Затем маточная артерия разделяется на одну большую очень извилистую восходящую ветвь и одну или несколько мелких нисходящих ветвей, кровоснабжающих верхнюю часть влагалища и прилегающую часть мочевого пузыря. Главная восходящая ветвь идет вверх вдоль латерального края матки, посылая дугообразные ветви к ее телу. Эти дугообразные артерии окружают матку под серозным слоем. С определенными промежутками от них отходят радиальные ветви, которые проникают в переплетающиеся мышечные волокна миоме-трия. После родов мышечные волокна сокращаются и, действуя как лигатуры, сжимают радиальные ветви. Дугообразные артерии быстро уменьшаются в размере по ходу к средней линии, поэтому при срединных разрезах матки наблюдается меньшее кровотечение, чем при латеральных. Восходящая ветвь маточной артерии подходит к маточной трубе, поворачивая латерально в ее верхней части, и разделяется на трубную и яичниковую ветви. Трубная ветвь идет латерально в брыжейке маточной трубы (mesosalpinx). Яичниковая ветвь направляется к брыжейке яичника (mesovarium), где она анастомозирует с яичниковой артерией, отходящей непосредственно от аорты.
Яичники кровоснабжаются из яичниковой артерии (a. ovarica), отходящей от брюшной аорты слева, иногда от почечной артерии (a. renalis). Спускаясь вместе с мочеточником вниз, яичниковая артерия проходит по связке, подвешивающей яичник, к верхнему отделу широкой маточной связки, отдает ветвь для яичника и трубы; конечный отдел яичниковой артерии анастомозирует с концевым отделом маточной артерии.
В кровоснабжении влагалища, кроме маточной и половой артерий, участвуют также ветви нижней мочепузырной и средней прямокишечной артерии. Артерии половых органов сопровождаются соответствующими венами.
Венозная система половых органов развита очень сильно; общая протяженность венозных сосудов значительно превышает протяженность артерий в связи с наличием венозных сплетений, широко анастомозирующих между собой. Венозные сплетения находятся в области клитора, у краев луковиц преддверия, вокруг мочевого пузыря, между маткой и яичниками.
Лимфатические сосуды, отводящие лимфу от наружных половых органов и нижней трети влагалища, идут к паховым лимфатическим узлам. Лимфатические пути, отходящие от средней верхней трети влагалища и шейки матки, идут к лимфатическим узлам, располагающимся по ходу чревных и подвздошных кровеносных сосудов. Интрамуральные сплетения несут лимфу из эндометрия и миометрия в субсерозное сплетение, из которого лимфа оттекает по эфферентным сосудам.
Лимфа из нижней части матки поступает в основном в крестцовые, наружные подвздошные и общие подвздошные лимфатические узлы; часть лимфы также поступает в нижние поясничные узлы вдоль брюшной аорты и в поверхностные паховые узлы. Большая часть лимфы из верхней части матки оттекает в латеральном направлении в широкой связке матки, где она соединяется с лимфой, собирающейся из маточной трубы и яичника. Далее через связку, подвешивающую яичник, по ходу яичниковых сосудов лимфа поступает в лимфатические узлы вдоль нижнего отдела брюшной аорты. Из яичников лимфа отводится по сосудам, располагающимся вдоль яичниковой артерии, и идет к лимфатическим узлам, лежащим на аорте и нижней полой вене. Между указанными лимфатическими сплетениями существуют связи - лимфатические анастомозы.
В иннервации половых органов женщины участвуют симпатическая и парасимпатическая части вегетативной нервной системы, а также спинномозговые нервы. Волокна симпатической части вегетативной нервной системы, иннервирующие половые органы, берут начало от аортального и чревного («солнечного») сплетений, направляются вниз и на уровне V поясничного позвонка образуют верхнее подчревное сплетение (plexus hypogastrics superior). От него отходят волокна, образующие правое и левое нижние подчревные сплетения (plexus hypogastrics sinister et dexter inferior). Нервные волокна от этих сплетений идут к мощному маточно-влагалищному, или тазовому, сплетению (plexus uterovaginal, s. pelvicus).
Маточно-влагалищные сплетения располагаются в параметральной клетчатке сбоку и сзади от матки на уровне внутреннего зева и шеечного канала. К этому сплетению подходят ветви тазового нерва (n. pelvicus), относящегося к парасимпатической части вегетативной нервной системы. Симпатические и парасимпатические волокна, отходящие от маточно-влагалищного сплетения, иннервируют влагалище, матку, внутренние отделы маточных труб, мочевой пузырь.
Яичники иннервируются симпатическими и парасимпатическими нервами из яичникового сплетения (plexus ovaricus).
Наружные половые органы и тазовое дно в основном иннервируются половым нервом (n. pudendus).
Тазовая клетчатка. Кровеносные сосуды, нервы и лимфатические пути органов малого таза проходят в клетчатке, которая расположена между брюшиной и фасциями тазового дна. Клетчатка окружает все органы малого таза; на одних участках она рыхлая, на других - в виде волокнистых тяжей. Различают следующие пространства клетчатки: околоматочное, пред- и околопузырное, околокишечное, влагалищное. Тазовая клетчатка служит опорой для внутренних половых органов, и все ее отделы связаны между собой.
Источник: Акушерство / Стрижаков А.Н., Игнатко И.В., Давыдов А.И. - М. : ГЭОТАР-Медиа, 2020.
13.05.2020 | 20:53:32