Инфекции новорожденных.
Содержание
Введение
Клиническая характеристика инфекций новорожденного
- Везикулопустулез (стафилококковый перипорит)
- Пузырчатка новорожденных (пемфигус, пиококковый пемфигоид)
- Эксфолиативный дерматит Риттера
- Некротическая флегмона новорожденных
- Гнойный омфалит
- Мастит новорожденных
- Остеомиелит новорожденных
- Пневмония новорожденного
- Острая кишечная инфекция новорожденного (энтероколит, язвенно-некротический энтероколит)
- Гнойный менингит
- Сепсис
Инфицирование ребенка в постнатальном (послеродовом) периоде в настоящее время встречается намного реже, чем в XX в., что связано с совершенствованием ухода за новорожденным.
Основными источниками инфекций являются:
► руки медицинского персонала, матери и непосредственный контакт с инфицированным человеком;
► пища, посуда, лекарства при несоблюдении гигиенических мероприятий;
► пеленки, медицинское оборудование (инкубаторы, реанимационные приборы), инструменты.
Основными инфекционными агентами являются: стафилококки, стрептококки, грамотрицательные микробы (кишечная палочка, клебсиелла, синегнойная палочка, протеобактерии).
Постнатальные инфекции вызывают заболевания разной степени тяжести и локализации. Чаще всего инфицирование происходит на 5-6-й день жизни.
Сначала появляются малые формы стафилококковых инфекций: конъюнктивит, панариции, катаральный омфалит, ринит. Они протекают без интоксикации, без подъема температуры и продолжаются 3-5 дней. Лечение местное: туалет кожи и слизистых оболочек, обработка пораженных участков кожи 70% раствором спирта и раствором бриллиантового зеленого. Прогноз благоприятный.
К более серьезным заболеваниям, протекающим с интоксикацией, относят следующие локализованные формы гнойных инфекций:
1) поражения кожи и подкожно-жировой клетчатки;
2) поражения пупочной вены;
3) железистые формы - мастит, орхит, паротит;
4) поражение костей - остеомиелит;
5) пневмония, энтероколит, менингит.
Наиболее легкая форма поражения кожи - везикулопустулез (стафилококковый перипорит).
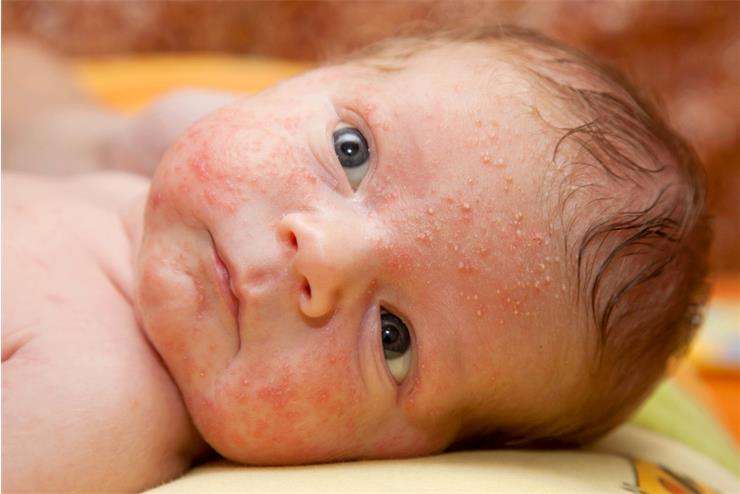
На ограниченном участке кожи появляются один или несколько мелких, поверхностно расположенных пузырьков размером до нескольких миллиметров, наполненных вначале прозрачным, а затем мутным содержимым. Морфологическим субстратом заболевания является воспаление в области устьев эккринных потовых желез. Наиболее частая область поражения - кожа вокруг пупочной ранки, внизу живота, в подмышечной впадины, на шее, ягодицах, мошонке. Течение заболевания, как правило, доброкачественное. Пузырьки лопаются через 2-3 дня после появления, образовавшиеся вследствие этого маленькие эрозии полностью эпителизируются в течение 1-2 дней.
Наиболее тяжело протекает пузырчатка новорожденных (пемфигус, пиококковый пемфигоид).
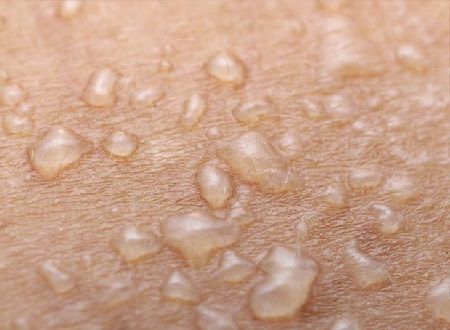
Пузырчатка начинается остро и характеризуется появлением вялых пузырей размером от 0,5 до 2-3 см. Содержимое пузыря вначале прозрачное, затем быстро мутнеет, вокруг пузыря отмечается венчик гиперемии. После вскрытия пузырей остаются влажные эрозивные поверхности. Эрозии заживают без рубцевания в течение 7-10 дней. У ослабленных детей, особенно у недоношенных, заболевание протекает с интоксикацией и присоединением инфицирования подкожно-жировой клетчатки.
Эксфолиативный дерматит Риттера - тяжелая форма стафилококковой пиодермии новорожденных, которую можно рассматривать как септический вариант течения пемфигуса. Заболевание начинается в конце 1-й - начале 2-й недели жизни. В течение нескольких часов яркая эритема распространяется на кожу живота, туловища, конечностей. В дальнейшем на различных участках тела появляются вялые пузыри, трещины, наблюдается слущивание эпидермиса, оставляющее обширные эрозии. При малейшем прикосновении эпидермис легко снимается в виде широких пластов. Тело новорожденного имеет вид обожженного кипятком. Заболевание протекает остро, выражены симптомы интоксикации и высокой температуры. Существует большая опасность возникновения сепсиса не только от основной бактериальной микрофлоры, вызывающей дерматит, но и в результате присоединения вторичной инфекции.
Некротическая флегмона новорожденных - тяжелое гнойно-воспалительное заболевание кожи и подкожно-жировой клетчатки. Заболевание начинается с появления на небольшом участке кожи красного пятна, обычно плотного на ощупь, и быстрым распространением очага поражения. Темпы поражения подкожно-жировой клетчатки (гнойное расплавление) обычно опережают скорость изменения кожи. Через 1-2 дня от начала заболевания цвет пораженного участка кожи приобретает багрово-синюшный оттенок, в центре возникает размягчение, образуются раневые дефекты с гнойными карманами, в дальнейшем эпителизация с последующим образованием рубцов. Заболевание у большинства детей протекает с интоксикацией, лихорадкой, возникновением метастатических очагов инфекции.
Γнойный омфалит - бактериальное воспаление пупочной ранки, пупочного кольца, подкожно-жировой клетчатки вокруг пупочного кольца, пупочных сосудов.
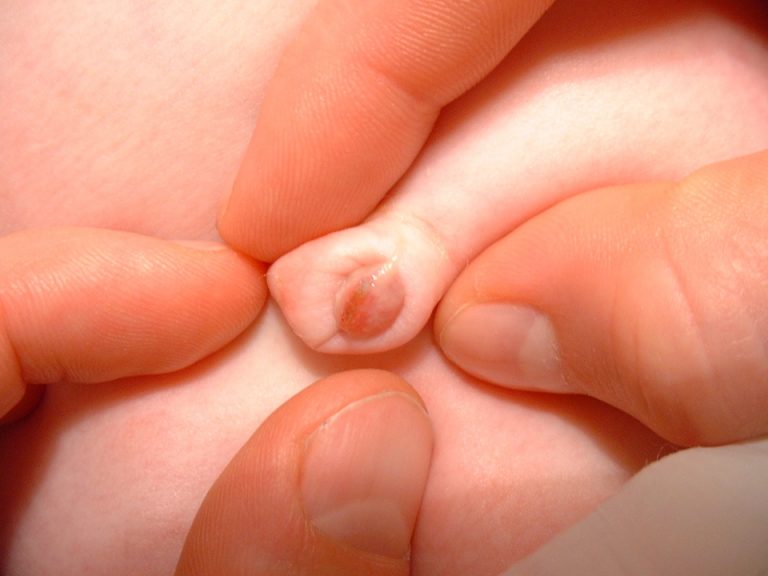
Заболевание начинается обычно в конце раннего неонатального периода, нередко с симптомов катарального омфалита. Кожа в этой области красная, влажная, с обильными гнойными выделениями, поверхностные вены расширяются. Самочувствие ребенка плохое, температура тела повышается, иногда до фебрильной. В тяжелых случаях заболевание может осложниться сепсисом.
Мастит новорожденных - тяжелое заболевание, начинающееся на фоне физиологического нагрубания грудных желез. Клинически проявляется увеличением одной железы, ее инфильтрацией. Пальпация болезненна, состояние ребенка ухудшается, повышается температура тела, появляются симптомы интоксикации. Из выходных протоков грудных желез при надавливании или спонтанно появляется гнойное отделяемое. Заболевание опасно метастатическими гнойно-септическими осложнениями.
Лечение всех локализованных форм гнойных инфекций заключается в проведении противоэпидемических мероприятий, туалета кожи и слизистых оболочек, обработке пораженных участков кожи 70% раствором спирта, раствором бриллиантового зеленого, мазью Бактробан. Среднетяжелые и тяжелые формы заболевания требуют антибактериальной, инфузионной, симптоматической терапии. Лечение некротической флегмоны, мастита новорожденных проводят совместно педиатр и детский хирург. При своевременно начатом активном лечении исходы у большинства больных детей благоприятны.
Остеомиелит - острое воспалительное заболевание, поражающее костную ткань. Воспалительный процесс может быть первичным, развившимся на фоне видимого благополучия, и вторичным - на фоне текущего инфекционного процесса (пупочного, легочного, кишечного сепсиса). При первичном процессе в 90% случаев выявляют золотистый стафилококк, при вторичном - кокковую или грамотрицательную флору. Причинами бактериемии и острого гематогенного остеомиелита могут быть пустулезная инфекция, омфалит, а также медицинские вмешательства (катетеризация вен).
Очаг поражения кости у новорожденных локализуется в метаэпифизарной зоне. При местном процессе общее состояние ребенка может не страдать.
К локальным симптомам поражения относят:
► псевдопарез пораженной конечности;
► ограничение и болезненность при активных и пассивных движениях;
► сглаженность контуров пораженного сустава;
► появление отека мягких тканей сустава, гиперемии и локальной гипертермии.
Токсическая форма характеризуется значительным ухудшением общего состояния, присоединяются симптомы токсикоза. Тяжелые формы остеомиелита проявляются клинической картиной септического шока. В диагностике остеомиелита помогает рентгенологическое исследование пораженной кости. Лечение: иммобилизация, антибактериальная, иммунокорригирующая, дезинтоксикационная терапия. Лечение проводят совместно педиатр и детский хирург. При своевременной диагностике и адекватном лечении прогноз благоприятный. Очаг деструкции заменяется соединительной тканью с последующим отложением солей кальция, происходит восстановление конечности и нормализация ее функции.
При пневмониях у новорожденных выявляют преимущественно стрептококк или стафилококк, реже - кишечную палочку, клебсиеллу, синегнойную палочку. Иногда развитию пневмонии предшествует ринит. Распространение воспалительного процесса из верхних дыхательных путей происходит бронхо-генным путем, а о присоединении пневмонии свидетельствуют высокая температура, одышка, бледность кожи, появление цианоза при крике, беспокойство, отказ от груди, признаки дыхательной недостаточности. Иногда пневмония развивается бурно без предшествующих поражений верхних дыхательных путей, с общими симптомами интоксикации. Диагноз подтверждается при рентгенологическом исследовании легких. Стафилококковые пневмонии характеризуются частым развитием деструктивных процессов в легких, быстро развивается гнойный плеврит. Лечение: антибактериальная, дезинтоксикационная, симптоматическая терапия.
Возбудителями острых кишечных инфекций (энтероколитов) у новорожденных являются энтеропатогенные кишечные палочки, реже - сальмонелла, клебсиелла, протей, стафилококк. После инвазии и размножения возбудителя в эпителии стенки кишки под влиянием бактериального эндотоксина и продуктов жизнедеятельности бактерий нарушается нормальная функция кишечника: усиливается перистальтика, появляется жидкий стул со слизью и отхождением большого количества газов. Живот вздут, пальпация его болезненна, вокруг ануса быстро появляется раздражение кожи. Ребенок становится беспокойным, плохо сосет, срыгивает. При учащении стула и рвоты быстро появляются признаки обезвоживания: слизистая оболочка рта и язык становятся сухими, родничок западает, черты лица заострены, конечности становятся холодными, наблюдается значительная потеря первоначальной массы тела.
Тяжелой формой кишечной инфекции у новорожденных является язвенно-некротический энтероколит, который возникает у недоношенных детей с НМТ при рождении, развивавшихся внутриутробно в неблагоприятных условиях. В патогенезе язвенно-некротического энтероколита существенное значение имеют местные циркуляторные нарушения, проявляющиеся спазмом артерий мышечного слоя кишечника и связанными с этим тканевой гипоксией и ацидозом. В результате развиваются некроз и отторжение эпителиальных клеток кишечника с образованием язвенных дефектов в тонкой и толстой кишке. Отмечаются симптомы общей интоксикации и диспепсические явления. Чаще язвенный колит диагностируют с конца 1-й - начала 2-й недели жизни, когда при прогрессивном ухудшении состояния ребенка появляются рвота с примесью желчи, стул со слизью и прожилками крови. Почти у 50% детей возникает перфорация язв и развивается перитонит. Летальность составляет 10-50%. Лечение энтероколитов: перевод ребенка на парентеральное питание, антибактериальная, симптоматическая терапия, а в тяжелых случаях - хирургическое лечение.
Гнойный менингит - воспаление оболочек головного и/или спинного мозга у новорожденных чаще всего вызывается стрептококком группы В или грамотрицательной микрофлорой. Частота бактериального менингита 1:2500 живорожденных. Различают два варианта менингита у новорожденных - рано (первые 4 дня жизни) и поздно начинающийся (5-й день и позднее), а при последнем, помимо указанных микробов, причиной менингита могут быть инфекции, обусловленные золотистым стафилококком, клебсиеллой, энтеробактерами, синегнойной палочкой. Первые симптомы носят общий характер: слабый плач, срыгивание или рвота, цианоз, приступы апноэ, нарастающая желтуха, лихорадка, позднее - выраженная неврологическая симптоматика, судороги. Характерные для доношенных детей симптомы менингита (ригидность затылочных мышц, опистотонус, симптом Кернига, выбухание большого родничка) у недоношенных детей отсутствуют. Большое значение для диагностики и лечения имеет анализ спинномозговой жидкости (см. Спинномозговая жидкость / анализ ликвора / цереброспинальная жидкость). Летальность при гнойных менингитах достигает 40-50%, у выживших детей в дальнейшем могут развиваться гидроцефалия, эпилептические припадки. Лечение: антибактериальная, иммунотерапия, симптоматическая и гормональная терапия.
Сепсис - заболевание, характеризующееся генерализованным течением бактериальных инфекций в результате проникновения большого количества микробов в кровь на фоне сниженного иммунитета новорожденного. В этиологии сепсиса наряду с патогенным стафилококком все большее значение приобретают грамотрицательная микрофлора, синегнойная палочка, протей и другие бактерии. Самым частым возбудителем сепсиса у новорожденных является Streptococcus agalactiae (стрептококк группы В). Госпитальные инфекционные процессы, чаще вызываемые условно-патогенной флорой, наблюдаются у больных новорожденных (особенно у недоношенных), находящихся в отделении реанимации и интенсивной терапии.
Развитие сепсиса зависит не только от состояния организма новорожденного, но и от вирулентности возбудителя и массивности колонизации организма ребенка. Входными воротами для инфекции часто служат пупочная ранка (так называемый пупочный сепсис), кишечник, травмированные кожные покровы и слизистые оболочки, реже легкие, мочевыводящие пути. Предрасполагающим моментом для развития сепсиса является перинатальная патология: гипоксически-травматическое поражение ЦНС, ГемБ, СДР, гипотрофия плода, недоношенность и др.
Различают две группы больных сепсисом - с ранним (первые 4 дня жизни) и поздним началом (5-й день и позднее). Сепсис у новорожденных чаще всего протекает в виде септицемии с резко выраженной интоксикацией без явных очагов и метастазов. У ребенка резко ухудшается общее состояние, повышается температура, кожа становится бледной с сероватым оттенком, тоны сердца глухие, появляется тахикардия, снижается АД, нарастает одышка. Усиливается и трудно поддается коррекции метаболический ацидоз. В крови отмечаются лейкоцитоз нейтрофильного характера с резким сдвигом влево, токсическая зернистость нейтрофилов (см. Анализ крови общий у детей. Трактовка результатов). Развиваются склерема, коматозное состояние, ДВС-синдром. Несмотря на активную антибактериальную и комплексную терапию, симптомы токсикоза держатся или даже нарастают. Кожа приобретает серовато-желтушный оттенок. Становятся выраженными признаки поражения ЦНС, могут наблюдаться судороги. В результате интоксикации нарушается деятельность всех органов и систем. Увеличиваются размеры печени, нарушаются ее функции, что ведет к развитию гипербилирубинемии. Часто увеличиваются размеры селезенки. Появляются изменения в моче, связанные с токсическим поражением почек. Чем раньше от момента рождения начинается сепсис, тем тяжелее он протекает.
При септикопиемической форме имеются гнойные метастатические очаги: флегмоны, остеомиелиты, менингиты, перитониты, пневмонии, язвенно-некротический энтероколит.
Летальность зависит от многих факторов: степени зрелости плода, условий внутриутробного развития и рождения, путей проникновения возбудителей и массивности инфицирования, состояния защитных сил ребенка, активности лечения. В настоящее время летальность при постнатальном сепсисе колеблется от 10 до 30%.
В комплекс лечебных средств включают антибиотики с учетом чувствительности возбудителя, дезинтоксикационную, иммунокорригирующую и симптоматическую терапию.
Строжайшее соблюдение санэпидрежима в родовспомогательном учреждении является основой профилактики сепсиса у новорожденных.
Источник: Акушерство: учебник / Э. К. Айламазян [и др.]. - 10-е изд., перераб. и доп. - М.: ГЭОТАР-Медиа, 2019.
24.05.2020 | 20:54:38