Объективное обследование сердечно-сосудистой системы
Раздел:
Статьи
/ Общая врачебная практика.
/ Кардиология.
/ Объективное обследование сердечно-сосудистой системы
Верхушечный (левожелудочковый) толчок пальпируют при различных положениях пациента (стоя, лежа на спине, на левом боку с отведенной кверху и согнутой в локтевом суставе левой рукой).
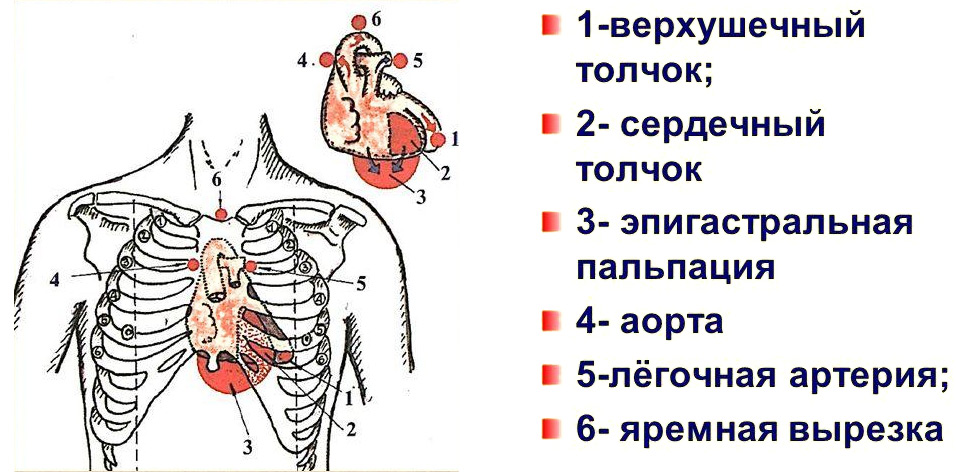
Предварительно проводят осмотр левой половины грудной клетки. При выявлении видимой пульсации верхушечного толчка его пальпируют и оценивают его характеристики. При отсутствии видимой пульсации определяют верхушечный толчок сердца в вертикальном положении пациента. Для этого указательный, средний и безымянный пальцы правой руки врача помещают в четвертое, пятое и шестое межреберья соответственно, на уровне левой передней подмышечной линии (у женщин предварительно отводят левую молочную железу вверх и вправо), основание кисти должно быть обращено к грудине. Затем пальцы правой руки постепенно перемещают по направлению к левой границе сердца. После обнаружения пульсации руку переводят в вертикальное положение, указательный и средний палец кисти помещают в эту зону и определяют характеристики толчка (локализация, площадь, сила, высота, характер и резистентность). Пальпацию верхушечного толчка можно облегчить, наклонив туловище пациента вперед или проводя ее во время глубокого выдоха. В норме верхушечный толчок определяется в пятом межреберье на расстоянии 0,5-1,5 см кнутри от левой срединно-ключичной линии.
Пальпацию сердечного (правожелудочкового) толчка лучше проводить в положении пациента лежа на спине. Предварительно осматривают грудную клетку в области абсолютной сердечной тупости. Если там обнаруживают пульсацию, проводят пальпацию и оценку характеристик толчка (локализация, площадь, сила, эпицентр пульсации). При отсутствии видимой пульсации осуществляют пальпацию, помещая (на выдохе больного) указательный, средний и безымянный пальцы правой руки врача соответственно в третье, четвертое и пятое межреберья слева от грудины между стернальной и парастернальной линиями. Сердечный толчок в норме можно прощупать у детей и взрослых с тонкой грудной клеткой в возрасте до 30 лет. Обычно он определяется в четвертом межреберье слева от грудины (область абсолютной тупости сердца) и имеет незначительную интенсивность.
При пальпации пульса на лучевой артерии сначала проводят пальпацию на обеих руках, затем при симметричности продолжают пальпацию на одной руке. Кисть врача располагают таким образом, чтобы II-IV пальцы лежали на передней поверхности предплечья над артерией, а большой палец был прижат к тыльной стороне кисти. При пальпации пульса проводят оценку следующих его свойств: частота, ритм, наполнение и напряжение. В норме в состоянии покоя частота пульса составляет 60-80 уд/мин, пульс ритмичный, среднего (удовлетворительного) наполнения и напряжения.
Границы относительной тупости сердца определяются последовательно справа, сверху, слева до момента появления укорочения перкуторного звука. Они характеризуют размеры сердца.
При определении правой границы относительной тупости сердца сначала выясняют высоту стояния правого купола диафрагмы по правой срединно-ключичной линии, которая влияет на положение сердца и соответствует нижним границам правого легкого. В норме высота стояния купола диафрагмы располагается на уровне шестого межреберья. После этого палец-плессиметр перемещают в четвертое межреберье и располагают вертикально, то есть параллельно ожидаемой границе по срединно-ключичной линии. Перкуссию ведут по межреберью в направлении края грудины. Границу отмечают по стороне пальца, обращенного в сторону ясного перкуторного звука. Правая граница относительной тупости сердца образована правым предсердием и в норме расположена в четвертом межреберье по правому краю грудины с максимальным удалением от него не более чем на 1,5 см.
При определении верхней границы относительной тупости сердца палец-плессиметр устанавливают в первое межреберье таким образом, чтобы его концевая фаланга располагалась по левой парастернальной линии. Перкуссию проводят сверху вниз по ребрам и межреберьям до появления притупленного звука. Границу отмечают по верхнему краю пальца-плессиметра, обращенного к ясному перкуторному звуку. Верхняя граница относительной тупости сердца образована ушком левого предсердия и в норме расположена в третьем межреберье по левой парастернальной линии.
Перед установлением левой границы относительной тупости сердца необходимо определить верхушечный толчок, который служит ориентиром. Перкуссию начинают, отступая от него кнаружи на 2 см. В том случае, если левожелудочковый толчок обнаружить не удается, перкуссию проводят в пятом межреберье, начиная от передней подмышечной линии по направлению к грудине. Палец-плессиметр располагают параллельно искомой границе, проводят тихую перкуссию до появления притупления. Левую границу относительной тупости сердца отмечают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку. Она образована левым желудочком и в норме расположена в пятом межреберье на 0,5-1,5 см кнутри от левой срединно-ключичной линии, совпадая с верхушечным толчком.
Границы сосудистого пучка определяют с помощью тихой перкуссии по концевой фаланге во втором межреберье справа и слева, установив палец-плессиметр параллельно краю грудины по срединно-ключичным линиям. Перкуссию проводят в сторону грудины до появления притупленного звука. Границы отмечают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку. В норме правая и левая границы сосудистого пучка расположены по соответствующим краям грудины, а размер его поперечника составляет 4,5-6 см.
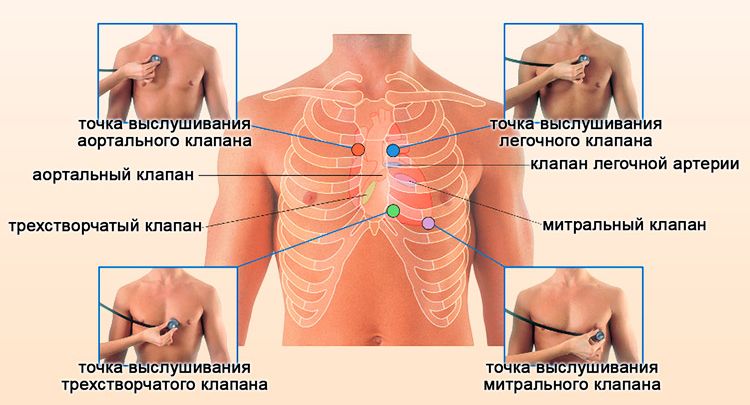
Для аускультации сердца существуют соответствующие точки, выслушиваемые в определенной последовательности:
► 1-я точка - область верхушечного толчка или, при его отсутствии, в пятом межреберье на 1-1,5 см кнутри от левой срединно-ключичной линии;
► 2-я точка - второе межреберье справа от грудины;
► 3-я точка - второе межреберье слева от грудины;
► 4-я точка - основание мечевидного отростка;
► 5-я точка, или зона Боткина-Эрба, - третье и четвертое межреберья слева от грудины.
При необходимости можно выслушивать и другие точки околосердечной области. Аускультация сердца позволяет обнаружить два вида звуковых явлений - тоны и шумы, которые различаются по слуховому восприятию. В любом случае для характеристики того или иного звука мы должны определить:
► эпицентр звука;
► отношение к фазам сердечной деятельности;
► громкость или интенсивность;
► продолжительность.
При аускультации сердца здорового человека во всех точках обязательно выслушивают I и II тоны.
Измерение АД возможно как в домашних условиях, так и в условиях поликлиники или стационара (медсестрой или врачом). При этом наибольшую доказательную базу для диагностики и оценки эффективности проводимого лечения имеет измерение в условиях поликлиники (офисное). Перед процедурой измерения АД не рекомендуют употребление кофе или крепкого чая (менее чем за 1 ч до процедуры), курение, физическую или психоэмоциональную нагрузки (менее чем за 30 мин до процедуры), прием симпатомиметиков (в том числе назальных и глазных капель).
При первом измерении АД у пациента желательно определить его на обеих руках, поскольку полученные показатели могут отличаться друг от друга.
АД измеряют сидя, в удобной для пациента позе. Рука, на которой проводят измерение, должна быть расположена на столе, на уровне сердца. АД измеряют в покое, после не менее чем 5-минутного отдыха. Размер манжеты должен соответствовать размеру руки пациента. Перед наложением манжеты из нее предварительно необходимо выпустить воздух; край манжеты, к которому примыкает резиновая трубка, должен быть обращен книзу и располагаться на 2 см выше локтевой ямки. Манжету закрепляют таким образом, чтобы между ней и кожей можно было поместить один палец. Рука пациента (несколько согнутая в локтевом суставе) должна лежать на ровной поверхности, ладонь должна быть обращена вверх, мышцы руки должны быть расслаблены. Мембрану фонендоскопа прикладывают к локтевой ямке достаточно плотно, но без сильного давления.
При закрытом вентиле начинают нагнетать воздух в манжетку, создавая давление на 20 мм рт.ст. выше того уровня, при котором исчезают все звуки на сосуде и перестает определяться пульс ниже места компрессии. Затем давление в манжете необходимо медленно (примерно со скоростью 2 мм рт.ст. в секунду) сбросить. Уровень АД, при котором появляются первые тоны, соответствует систолическому АД (1-я фаза тонов Короткова), а при котором тоны исчезают - диастолическому АД (5-я фаза тонов Короткова).
Для определения уровня АД выполняют не менее двух измерений с интервалом не менее 1 мин на каждой руке; за конечное значение АД принимают среднее значение двух-трех измерений.
Источник: Поликлиническая терапия: учебник / под ред. Давыдкина И.Л., Щукина Ю.В. - 2-еизд., перераб. и доп. - М. : ГЭОТАР-Медиа, 2020.

Предварительно проводят осмотр левой половины грудной клетки. При выявлении видимой пульсации верхушечного толчка его пальпируют и оценивают его характеристики. При отсутствии видимой пульсации определяют верхушечный толчок сердца в вертикальном положении пациента. Для этого указательный, средний и безымянный пальцы правой руки врача помещают в четвертое, пятое и шестое межреберья соответственно, на уровне левой передней подмышечной линии (у женщин предварительно отводят левую молочную железу вверх и вправо), основание кисти должно быть обращено к грудине. Затем пальцы правой руки постепенно перемещают по направлению к левой границе сердца. После обнаружения пульсации руку переводят в вертикальное положение, указательный и средний палец кисти помещают в эту зону и определяют характеристики толчка (локализация, площадь, сила, высота, характер и резистентность). Пальпацию верхушечного толчка можно облегчить, наклонив туловище пациента вперед или проводя ее во время глубокого выдоха. В норме верхушечный толчок определяется в пятом межреберье на расстоянии 0,5-1,5 см кнутри от левой срединно-ключичной линии.
Пальпацию сердечного (правожелудочкового) толчка лучше проводить в положении пациента лежа на спине. Предварительно осматривают грудную клетку в области абсолютной сердечной тупости. Если там обнаруживают пульсацию, проводят пальпацию и оценку характеристик толчка (локализация, площадь, сила, эпицентр пульсации). При отсутствии видимой пульсации осуществляют пальпацию, помещая (на выдохе больного) указательный, средний и безымянный пальцы правой руки врача соответственно в третье, четвертое и пятое межреберья слева от грудины между стернальной и парастернальной линиями. Сердечный толчок в норме можно прощупать у детей и взрослых с тонкой грудной клеткой в возрасте до 30 лет. Обычно он определяется в четвертом межреберье слева от грудины (область абсолютной тупости сердца) и имеет незначительную интенсивность.
При пальпации пульса на лучевой артерии сначала проводят пальпацию на обеих руках, затем при симметричности продолжают пальпацию на одной руке. Кисть врача располагают таким образом, чтобы II-IV пальцы лежали на передней поверхности предплечья над артерией, а большой палец был прижат к тыльной стороне кисти. При пальпации пульса проводят оценку следующих его свойств: частота, ритм, наполнение и напряжение. В норме в состоянии покоя частота пульса составляет 60-80 уд/мин, пульс ритмичный, среднего (удовлетворительного) наполнения и напряжения.

Границы относительной тупости сердца определяются последовательно справа, сверху, слева до момента появления укорочения перкуторного звука. Они характеризуют размеры сердца.
При определении правой границы относительной тупости сердца сначала выясняют высоту стояния правого купола диафрагмы по правой срединно-ключичной линии, которая влияет на положение сердца и соответствует нижним границам правого легкого. В норме высота стояния купола диафрагмы располагается на уровне шестого межреберья. После этого палец-плессиметр перемещают в четвертое межреберье и располагают вертикально, то есть параллельно ожидаемой границе по срединно-ключичной линии. Перкуссию ведут по межреберью в направлении края грудины. Границу отмечают по стороне пальца, обращенного в сторону ясного перкуторного звука. Правая граница относительной тупости сердца образована правым предсердием и в норме расположена в четвертом межреберье по правому краю грудины с максимальным удалением от него не более чем на 1,5 см.
При определении верхней границы относительной тупости сердца палец-плессиметр устанавливают в первое межреберье таким образом, чтобы его концевая фаланга располагалась по левой парастернальной линии. Перкуссию проводят сверху вниз по ребрам и межреберьям до появления притупленного звука. Границу отмечают по верхнему краю пальца-плессиметра, обращенного к ясному перкуторному звуку. Верхняя граница относительной тупости сердца образована ушком левого предсердия и в норме расположена в третьем межреберье по левой парастернальной линии.
Перед установлением левой границы относительной тупости сердца необходимо определить верхушечный толчок, который служит ориентиром. Перкуссию начинают, отступая от него кнаружи на 2 см. В том случае, если левожелудочковый толчок обнаружить не удается, перкуссию проводят в пятом межреберье, начиная от передней подмышечной линии по направлению к грудине. Палец-плессиметр располагают параллельно искомой границе, проводят тихую перкуссию до появления притупления. Левую границу относительной тупости сердца отмечают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку. Она образована левым желудочком и в норме расположена в пятом межреберье на 0,5-1,5 см кнутри от левой срединно-ключичной линии, совпадая с верхушечным толчком.
Границы сосудистого пучка определяют с помощью тихой перкуссии по концевой фаланге во втором межреберье справа и слева, установив палец-плессиметр параллельно краю грудины по срединно-ключичным линиям. Перкуссию проводят в сторону грудины до появления притупленного звука. Границы отмечают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку. В норме правая и левая границы сосудистого пучка расположены по соответствующим краям грудины, а размер его поперечника составляет 4,5-6 см.
Для аускультации сердца существуют соответствующие точки, выслушиваемые в определенной последовательности:
► 1-я точка - область верхушечного толчка или, при его отсутствии, в пятом межреберье на 1-1,5 см кнутри от левой срединно-ключичной линии;
► 2-я точка - второе межреберье справа от грудины;
► 3-я точка - второе межреберье слева от грудины;
► 4-я точка - основание мечевидного отростка;
► 5-я точка, или зона Боткина-Эрба, - третье и четвертое межреберья слева от грудины.
При необходимости можно выслушивать и другие точки околосердечной области. Аускультация сердца позволяет обнаружить два вида звуковых явлений - тоны и шумы, которые различаются по слуховому восприятию. В любом случае для характеристики того или иного звука мы должны определить:
► эпицентр звука;
► отношение к фазам сердечной деятельности;
► громкость или интенсивность;
► продолжительность.
При аускультации сердца здорового человека во всех точках обязательно выслушивают I и II тоны.

Измерение АД возможно как в домашних условиях, так и в условиях поликлиники или стационара (медсестрой или врачом). При этом наибольшую доказательную базу для диагностики и оценки эффективности проводимого лечения имеет измерение в условиях поликлиники (офисное). Перед процедурой измерения АД не рекомендуют употребление кофе или крепкого чая (менее чем за 1 ч до процедуры), курение, физическую или психоэмоциональную нагрузки (менее чем за 30 мин до процедуры), прием симпатомиметиков (в том числе назальных и глазных капель).
При первом измерении АД у пациента желательно определить его на обеих руках, поскольку полученные показатели могут отличаться друг от друга.
АД измеряют сидя, в удобной для пациента позе. Рука, на которой проводят измерение, должна быть расположена на столе, на уровне сердца. АД измеряют в покое, после не менее чем 5-минутного отдыха. Размер манжеты должен соответствовать размеру руки пациента. Перед наложением манжеты из нее предварительно необходимо выпустить воздух; край манжеты, к которому примыкает резиновая трубка, должен быть обращен книзу и располагаться на 2 см выше локтевой ямки. Манжету закрепляют таким образом, чтобы между ней и кожей можно было поместить один палец. Рука пациента (несколько согнутая в локтевом суставе) должна лежать на ровной поверхности, ладонь должна быть обращена вверх, мышцы руки должны быть расслаблены. Мембрану фонендоскопа прикладывают к локтевой ямке достаточно плотно, но без сильного давления.
При закрытом вентиле начинают нагнетать воздух в манжетку, создавая давление на 20 мм рт.ст. выше того уровня, при котором исчезают все звуки на сосуде и перестает определяться пульс ниже места компрессии. Затем давление в манжете необходимо медленно (примерно со скоростью 2 мм рт.ст. в секунду) сбросить. Уровень АД, при котором появляются первые тоны, соответствует систолическому АД (1-я фаза тонов Короткова), а при котором тоны исчезают - диастолическому АД (5-я фаза тонов Короткова).
Для определения уровня АД выполняют не менее двух измерений с интервалом не менее 1 мин на каждой руке; за конечное значение АД принимают среднее значение двух-трех измерений.
Источник: Поликлиническая терапия: учебник / под ред. Давыдкина И.Л., Щукина Ю.В. - 2-еизд., перераб. и доп. - М. : ГЭОТАР-Медиа, 2020.
20.09.2020 | 16:46:48