Обезболивания родов.
Содержание
Немедикаментозное воздействие
Методы фармакологического обезболивания
- Морфиномиметики (опиоидные анальгетики)
- Ингаляционные анестетики
- Неингаляционные анестетики, транквилизаторы
Регионарные методы анальгезии
Причины неудовлетворенности рожениц эпидуральным обезболиванием в родах
Возможные осложнения эпидуральной анальгезии в родах
Выбор метода обезболивания осуществляет анестезиолог-реаниматолог совместно с ведущим роды акушером-гинекологом. При этом учитывают степень выраженности болевого синдрома и тяжести сопутствующей экстрагенитальной патологии, акушерскую ситуацию, предполагаемый момент родов, желание роженицы, а также существующие противопоказания к тем или иным методам обезболивания. Однако это не означает, что всем роженицам требуется медикаментозное обезболивание. Эффективность различных немедикаментозных методов основана на естественной активации собственной антиноцицептивной системы организма женщины в предродовом периоде.
К методам немедикаментозного воздействия относят различные варианты физиопсихопрофилактической подготовки беременных к родам, а также гипноз и внушение, акупунктуру и электроакупунктуру, электроанальгезию и чрескожную электронейростимуляцию.

Морфиномиметики (опиоидные анальгетики)
Наиболее эффективные системно действующие опиоидные препараты - наркотические анальгетики: тримеперидин (промедол*) в дозе 10-20 мг внутривенно и 20-40 мг внутримышечно, фентанил по 50-100 мкг внутривенно. В последние годы широко применяют ненаркотические опиоидные анальгетики (трамадол, буторфанол, налбуфин) - частичные агонист-антагонисты по отношению к разным типам опиоидных рецепторов. Они вызывают менее выраженные биологические реакции по сравнению с полными агонистами.
Препараты данной группы могут ослаблять сокращения матки при назначении во время латентной или в начале активной фазы родов. В то же время, когда развитие родов стабилизировалось, они могут скорректировать дискоординированные маточные сокращения вследствие снижения базального тонуса матки и уровня секреции адреналина в ответ на обезболивание. Определенный седативный эффект оказывается полезным при выраженном эмоциональном компоненте родовой боли. Применение комбинации анальгетиков со спазмолитическими средствами укорачивает продолжительность первого периода родов. Внутривенное введение морфиномиметиков по сравнению с внутримышечным позволяет снизить эффективную дозу на 35-40%, скорее достичь адекватной анальгезии (5-10 и 30-40 мин соответственно), редко вызывает кратковременное головокружение, еще реже тошноту, рвоту и зуд.
Ингаляционные анестетики
В настоящее время из препаратов данной группы используют практически только динитрогена оксид (азота закись*, N2O) в концентрации до 50%, во избежание гипоксии его применяют в смеси с кислородом. Динитрогена оксид позволяет достичь облегчения боли у большинства рожениц и, как правило, не приводит к выключению сознания. Метод высокоуправляем: анальгезия наступает через несколько минут, а после прекращения подачи анестетика быстро происходит его полная элиминация (через 3-5 мин). Возможно обучение роженицы аутоанальгезии: вдыханию через маску аппарата смеси азота закиси* с кислородом в начале возникновения схватки. Динитрогена оксид практически не влияет на сократимость матки. Таким образом, кратковременное применение препарата при отсутствии признаков гипоксии плода вполне оправдано. В периоде изгнания ингаляционную анальгезию целесообразно сочетать с пудендальным блоком.
Из побочных эффектов возможно возникновение спутанности сознания, возбуждения, тошноты и рвоты. Именно поэтому желательно проведение анальгезии динитрогена оксидом у рожениц с опорожненным желудком. Метод требует использования специальной наркозной аппаратуры. Она обеспечивает возможность дозирования концентрации препарата и автоматического прекращения подачи последнего в случае перебоя в снабжении кислородом.
Неингаляционные анестетики, транквилизаторы
При влагалищных родах или малых акушерских манипуляциях в дополнение к местной анестезии применяют кетамин в дозе 0,2-0,4 мг/кг внутривенно, но за 30 мин не более 100 мг. Кетамин оказывает хорошее анальгетическое действие, не влияет на сократимость матки и состояние плода. Использование в родах бензодиазепинов (диазепам, мидазолам) нежелательно из-за их способности вызывать длительную депрессию плода, амнезию на период родов у матери.
Несомненно, наиболее эффективны методы регионарной аналгезии. Они получили широкое распространение из-за высокого качества и управляемости обезболивания во время родов, комфорта для роженицы, небольшого количества побочных эффектов.
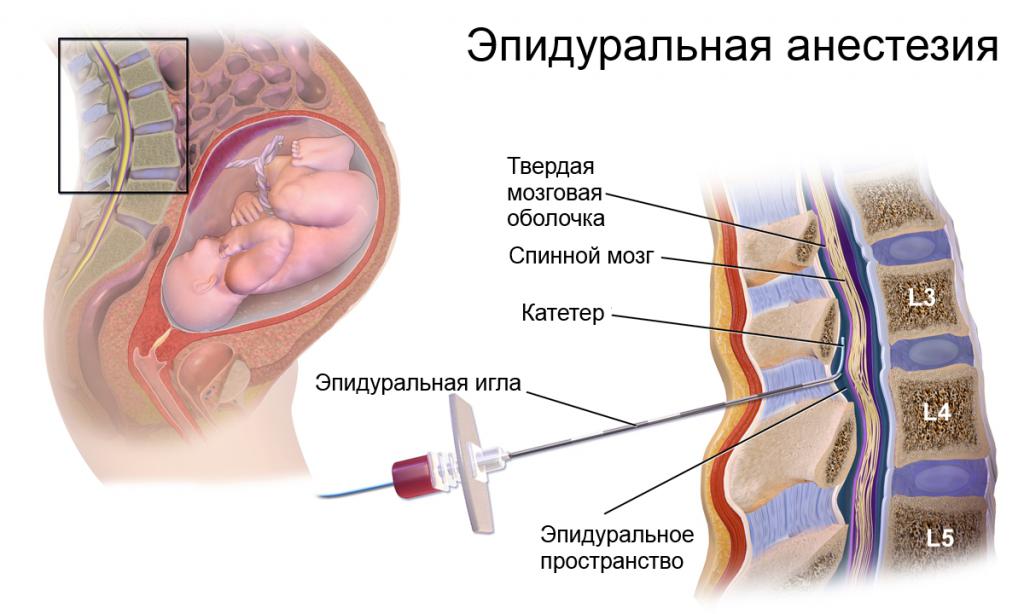

К методам регионарного обезболивания, используемым при родах через естественные родовые пути, относят анальгезию:
• эпидуральную;
• комбинированную спинально-эпидуральную;
• контролируемую пациенткой эпидуральную.
Последний из перечисленных методов позволяет пациентке в родах самостоятельно избирать необходимый уровень обезболивания. Роженица нажатием пускового механизма при необходимости может ввести себе разовую дозу местного анестетика с опиоидами или без них, приводя в действие поршень шприца, присоединенного к эпидуральному катетеру. Скорость базовой инфузии, объем болюсов и минимальные блокирующие интервалы между введением определяет анестезиолог-реаниматолог.
Показания к регионарной анальгезии в родах через естественные родовые пути:
• желание роженицы получить обезболивание данным методом;
• отсутствие противопоказаний;
• активная фаза родов с установившейся родовой деятельностью.
Высокая эффективность и безопасность для матери и плода при использовании регионарных методов анальгезии возможны лишь при соблюдении ряда условий:
• соответствующая квалификация и компетентность бригады, проводящей роды (акушер-гинеколог и анестезиолог-реаниматолог);
• современная техническая оснащенность (одноразовый расходный материал для проведения обезболивания, современные местные анестетики, наличие дозаторов, мониторов);
• наличие доступной аппаратуры и соответствующих медикаментов для оказания неотложной помощи при возникновении возможных осложнений;
• возможность мониторного наблюдения за состоянием роженицы и плода;
• наличие надежного венозного доступа.
Продленную эпидуральную анальгезию достигают периодическим фракционным (болюсным) или постоянным (через дозатор) введением местных анестетиков низкой концентрации через катетер в эпидуральное пространство. Наиболее часто в настоящее время применяют низкоконцентрированные растворы бупивакаина (0,125-0,0625%) и ропивакаина (0,2%), обеспечивающие хороший сенсорный блок при минимальном моторном. Пик действия при введении данных препаратов возникает примерно через 20 мин, анальгезия при их болюсном введении продолжается около 60-90 мин. Введение низкоконцентрированных местных анестетиков через дозатор более предпочтительно, так как позволяет поддерживать постоянный уровень обезболивания родов до момента рождения ребенка. Введение данных анестетиков со скоростью 4-8 мл/ч позволяет обеспечить необходимую анальгезию и адекватную блокаду на уровне TX-SIV (табл. 1.1).
Таблица 1.1. Применение местных анестетиков при эпидуральной анальгезии в родах через естественные родовые пути
| Местный анестетик | Фракционное введение | Постоянное введение |
| Бупивакаин | 0,125-0,2% раствор по 5-10 мл каждые 60-120 мин | 0,125-0,0625% раствор со скоростью введения 6-10 мл/ч |
| Ропивакаин | 0,2% раствор по 5-10 мл каждые 60-120 мин | 0,2% раствор со скоростью введения 6-10 мл/ч |
Для потенцирования эффекта обезболивания и снижения концентрации используемых местных анестетиков, воздействия на соматический и висцеральный компонент родовой боли показано сочетание низкоконцентрированного местного анестетика с наркотическим анальгетиком. Наилучший эффект обезболивания родов вызывает использование комбинации низкоконцентрированного местного анестетика и короткодействующего фентанила (в дозе 5-100 мкг за весь период анальгезии). Данное сочетание препаратов позволяет повышать качество эпидуральной анальгезии в родах и проводить полноценное обезболивание в их втором периоде до момента рождения ребенка. За рубежом фентанил широко используют. К сожалению, в отечественной акушерской практике этот препарат в настоящее время не применяют ввиду отсутствия разрешения Фармкомитета РФ на его использование при регионарных методах обезболивания. По этой же причине ограничено применение в нашей стране методики комбинированной спинально-эпидуральной анальгезии.
Кроме фентанила, возможно эпидуральное введение морфина в дозе 2-4 мг в сочетании с низкоконцентрированным местным анестетиком. Это обеспечивает анальгезию продолжительностью до 12-24 ч, однако может сопровождаться побочными эффектами (тошнота, рвота, кожный зуд, отсроченные нарушения дыхания). Способность гидрофильных опиоидов быстро распространяться к высшим отделам ЦНС и легко проникать через плацентарный барьер приводит к угнетению механизмов рефлекторной регуляции функции дыхания как матери, так и новорожденного. Именно поэтому на практике данную комбинацию используют редко.
Несмотря на широкое использование метода эпидурального обезболивания в родах, некоторые родильницы остаются не удовлетворены им. Причин несколько:
• осложнения (боль - головная, в спине и др.);
• отсутствие обезболивания во втором периоде родов;
• невозможность использования в нашей стране эффективного сочетания смеси местного анестетика для обезболивания родов и наркотического анальгетика фентанила из-за отсутствия разрешения на введение последнего в эпидуральное пространство;
• неправильное использование методики эпидурального обезболивания.
При грамотном и умелом выполнении эпидуральную аналгезию считают простым, безопасным методом обезболивания родов. Однако важно помнить, что любой метод обезболивания влечет определенные риски развития возможных осложнений. С накоплением опыта их частота снижается.
Из возможных осложнений при проведении эпидуральной анальгезии в родах следует выделить следующие.
• Постпункционная головная боль при непреднамеренном проколе твердой мозговой оболочки. Встречают редко. Успешно поддается консервативному лечению, при его неэффективности показана эпидуральная пломба аутокровью.
• Одностороннее (унилатеральное) обезболивание. Следует подтянуть или переставить эпидуральный катетер.
• Чрезмерный моторный блок, ведущий к нарушению биомеханизма родовой деятельности и удлинению родов. Профилактикой считают использование низкоконцентрированного местного анестетика, который вводят в эпидуральное пространство через дозатор, а корригируют инфузией окситоцина.
• Снижение артериального давления у роженицы и, как следствие этого, брадикардия у плода. Профилактика и лечение данной ситуации при отсутствии противопоказаний:
◊ прегидратация теплым изотоническим раствором натрия хлорида в дозе 400 мл;
◊ тщательное мониторирование маточных сокращений и сердцебиений плода;
◊ положение роженицы на левом боку;
◊ введение небольшой дозы эфедрина.
• Непреднамеренное внутрисосудистое введение местного анестетика через эпидуральный катетер с развитием токсической реакции. Для профилактики осложнения рекомендуют четко выполнять стандартные правила и технику эпидуральной анальгезии - при каждом введении местного анестетика через эпидуральный катетер необходимо проводить аспирационную пробу шприцем малого объема и вводить тест-дозу.
• Развитие тотальной спинальной анестезии как следствие пункции твердой мозговой оболочки и введение большого объема местного анестетика в субарахноидальное пространство. При развитии данного осложнения следует незамедлительно провести кесарево сечение на фоне непрекращаемой сердечно-легочной реанимации.
• Неврологические и гнойно-септические осложнения в настоящее время встречают крайне редко.
Здесь перечислены далеко не все возможные осложнения, которые можно встретить в практической деятельности врача анестезиолога-реаниматолога. Целенаправленное наблюдение за пациенткой во время выполнения эпидурального обезболивания и после него, достаточная профессиональная подготовка врача, строгое соблюдение техники проведения манипуляции, правил асептики и антисептики, постоянный мониторинг КТГ, использование современных препаратов и одноразовых расходных материалов снижают риски применения данного метода.
Таким образом, постоянное повышение уровня знаний в области физиологии и фармакологии боли, а также развитие акушерской анестезиологии как отдельного направления специальности позволило улучшить качество и эффективность анальгезии в родах и сделать ее доступной для всех рожениц. Регионарную анальгезию в настоящее время во многих стационарах рассматривают как часть стандартного акушерского пособия.
Согласно рекомендациям Британского королевского общества акушеров-гинекологов, в настоящее время в родах не рекомендовано рутинное проведение эпидуральной анестезии, женщина должна иметь выбор в плане обезболивания родов (уровень доказательности С).
Источник: Акушерство. Национальное руководство. Краткое издание / под ред. Э. К. Айламазяна, В. Н. Серова, В. Е. Радзинского, Г. М. Савельевой. - Москва: ГЭОТАР-Медиа, 2021.
22.02.2021 | 18:08:09